Przekazywanie niekorzystnego rokowania przez lekarzy podstawowej opieki zdrowotnej

Spośród 744 zbadanych lekarzy podstawowej opieki zdrowotnej 72,2 proc. zadeklarowało, że porusza kwestię śmierci lub niekorzystnego rokowania w rozmowie z pacjentem na jego bezpośrednią prośbę, samodzielnie zaś informacje przekazuje 63,3 proc. Jednocześnie zwraca uwagę fakt, że 15,1 proc. lekarzy czyniło to bez zgody chorego pod jego nieobecność, a 40,2 proc. badanych wskazało, iż przekazuje informacje o niekorzystnym rokowaniu rodzinie za „domniemaną zgodą chorego”.
Artykuł Aleksandra Biesiady z AD VITAM Przychodni Zdrowia sp. z o.o., NZOZ „Siloe” w Skawinie i Wydawnictwa Interaktywnego Medutools sp. z o.o. w Krakowie, Aleksandry Ciałkowskiej-Rysz z Kliniki Medycyny Paliatywnej Wydziału Lekarskiego Uniwersytetu Medycznego w Łodzi oraz Uniwersyteckiego Szpitala Klinicznego im. Wojskowej Akademii Medycznej w Łodzi, Agnieszki Mastalerz-Migas z Katedry i Zakładu Medycyny Rodzinnej Uniwersytetu Medycznego im. Piastów Śląskich we Wrocławiu:
Efektywna komunikacja na linii lekarz-pacjent pełni kluczową rolę w budowaniu relacji między nimi, tworząc podstawy, dzięki którym realizowane mogą być tak istotne zadania, jak stawianie trafnej diagnozy, udzielanie właściwych porad, udzielanie wskazówek terapeutycznych oraz skuteczne ich wdrażanie przez pacjenta1, 2. Ostatecznym celem każdej komunikacji lekarz-pacjent jest poprawa zdrowia i opieki medycznej nad pacjentem. Badania dotyczące komunikacji lekarz-pacjent wykazały niezadowolenie pacjentów, nawet jeśli wielu lekarzy uznało tę komunikację za odpowiednią lub nawet doskonałą, co świadczy o tym, że sami lekarze mają tendencję do przeceniania swoich umiejętności w tej dziedzinie3. Dotyczy to także lekarzy rodzinnych.
Model komunikacji ewoluował przez lata od podejścia paternalistycznego do bardziej indywidualistycznego, nacechowanego partnerstwem między lekarzem i pacjentem4. Jednym z kluczowych elementów komunikacji jest przekazywanie informacji o niekorzystnym rokowaniu. Jeszcze w latach 1950–1970 utrzymywano, iż informacje o złym rokowaniu nie powinny być przekazywane pacjentowi z uwagi na niekorzystny wpływ na jego stan zdrowia i samopoczucie, a ich otwarte komunikowanie było uznawane za niehumanitarne5. Dotyczyło to szczególnie pacjentów obciążonych chorobą nowotworową6. Obecnie zasadnicze trzy cele komunikacji lekarz-pacjent obejmują: budowanie dobrej relacji, ułatwianie wymiany informacji oraz włączanie pacjenta w proces decyzyjny2. Dobra komunikacja między lekarzem a pacjentem pomaga regulować emocje pacjentów, a także ułatwia zrozumienie informacji medycznych. Dzięki niej możliwe jest identyfikowanie potrzeb, postrzegania i oczekiwań po stronie pacjenta.
Podstawa prawna uzyskiwania informacji o stanie własnego zdrowia
Zgodnie z art. 31 ustawy z 5 grudnia 1996 r. o zawodach lekarza i lekarza dentysty7 oraz art. 9 ustawy z 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta8 obowiązkiem lekarza jest przekazywanie pacjentowi informacji dotyczących stanu jego zdrowia oraz wszelkich procedur medycznych, którym może być on poddany wraz z omówieniem ich potencjalnych konsekwencji oraz wpływu na jego zdrowie. Lekarz może odstąpić od takiego działania tylko na wyraźne żądanie pacjenta lub w przypadku, gdy rokowanie jest niepomyślne dla pacjenta, a według oceny lekarza za brakiem przekazania informacji przemawia dobro pacjenta. W takiej sytuacji ma on jednak obowiązek poinformować o stanie zdrowia chorego jego przedstawiciela ustawowego lub osobę upoważnioną.
W przypadku decyzji lekarza o odstąpieniu od leczenia powinien on dostatecznie wcześnie poinformować pacjenta o danym zamiarze oraz wskazać inne możliwości uzyskania świadczeń. W trakcie przekazywania informacji lekarz jest zobowiązany postępować z zachowaniem poszanowania godności i intymności pacjenta, jak wynika z ustawy o prawach pacjenta i Rzeczniku Praw Pacjenta.
Protokół SPIKES
W celu ułatwienia lekarzom postępowania obejmującego przekazywanie pacjentowi niepomyślnych wiadomości opracowano protokoły, które stanowią skuteczne wsparcie w podejmowaniu trudnych rozmów z chorymi. Jednym z takich narzędzi komunikacyjnych jest protokół SPIKES6 przedstawiający schemat, według którego należy postępować w trakcie przekazywania niekorzystnych informacji. Na protokół SPIKES składa się 6 elementów, co obrazuje tabela 1.

Stosowanie tego schematu dzięki jego uporządkowanej, logicznej formie może znacząco ułatwić komunikację i budowanie relacji lekarza z pacjentem. Zmniejszenie cierpienia chorego poprzez okazanie mu wsparcia jest jednym z celów opieki medycznej.
Oczekiwania pacjentów
Na odbiór przekazywanych informacji w znacznym stopniu wpływa sposób, w jaki chory dowiaduje się o niepomyślnych rokowaniach. Ma to także istotny wpływ na chęć kontynuowania terapii pod nadzorem danego lekarza9. Celem niniejszej pracy było zbadanie, w jaki sposób lekarze pracujący w podstawowej opiece zdrowotnej (POZ) komunikują swoim pacjentom i ich bliskim informacje o niekorzystnym rokowaniu.
Materiał i metody
Badanie przeprowadzono w formie ankiety online dostępnej dla lekarzy pracujących w POZ, których całkowita liczba zgodnie z danymi z opracowania z 2019 r. wynosi 43 13010. Ankieta podzielona była na część zawierającą dane demograficzne (pięć pytań) i informacje dotyczące zatrudnienia oraz część merytoryczną (trzy pytania).
Problem badawczy został sformułowany w toku prac autorów i przeglądu piśmiennictwa oraz doniesień o stanie faktycznym w zakresie komunikowania niekorzystnego rokowania. Ankieta została opracowana na podstawie przeglądu piśmiennictwa (patrz wstęp) dotyczącego poruszanego tematu oraz po wykonaniu serii rozmów autorów z kluczowymi osobami związanymi z zakresem badania. Na tym etapie sformułowano zasadnicze pytania oraz oczekiwania odnośnie do efektów badania. Zebrano je w formie kwestionariusza posługującego się pytaniami z sugestiami odpowiedzi, pytaniami otwartymi oraz pytaniami wykorzystującymi skalę Likerta.
Badanie prowadzono z wykorzystaniem systemu do zbierania danych online typeform.com, systemu analityki internetowej Analytics Google oraz plików Google Docs. Po uruchomieniu i skonfigurowaniu wykorzystywanych narzędzi wykonano badanie pilotażowe na grupie 10 lekarzy, sprawdzając, czy pytania są jasno sformułowane i czy nie ma technicznych trudności z udzielaniem odpowiedzi.
Korzystając ze zmodyfikowanego wzoru Cochrana dla całkowitej liczby badanych, to jest 43 130 lekarzy, zachowując 95 proc. przedział ufności (α = 0,95), wielkość frakcji 0,5 (nieznana a priori częstość odpowiedzi, p = 0,5) oraz błąd maksymalny równy 5 proc. (d = 0,05), liczba badanych nie mogła być mniejsza niż 381 osób.
Badanie było udostępnione w przedziale czasowym między 10 czerwca 2020 r. a 10 września 2021 r. Czas zbierania danych badawczych zbiegł się z pandemią wirusa SARS-CoV-2. Autorzy zdecydowali się zrealizować ankietę w jedyny dający pełne bezpieczeństwo ankietowanych sposób, to jest poprzez ankietę online. Informacja o badaniu została przekazana klasycznymi kanałami (zaproszenia ustne, pisemne, informacja podczas wydarzeń) oraz poprzez kanały online (newsletter, strona www, forum lekarzy POZ skupionych na grupie na portalu facebook.com), co miało na celu zaproszenie do badania wszystkich lekarzy, niezależnie od ich codziennego wykorzystania mediów elektronicznych.
Autorzy postawili sobie za cel zebranie danych od 1 proc. lekarzy zatrudnionych w POZ w Polsce10, który to cel osiągnięto i zamknięto okres zbierania danych. Badacze zbierali dane z użyciem kwestionariusza tylko od bezpośrednio badanych lekarzy.
Badania przeprowadzono zgodnie z Deklaracją helsińską. Uzyskano zgodę Komisji Bioetycznej Uniwersytetu Medycznego we Wrocławiu, nr decyzji KB 472/2020, nr ewidencyjny: CWN UMW: SUB. C290.19.054.
Analizie poddano wyniki zebrane od 744 lekarzy praktykujących na co dzień w ramach POZ. Odrzucono 2 ankiety, które nie zostały wypełnione w całości. Szesnastu ankietowanych udzieliło odpowiedzi, iż nie pracują w POZ, co według ustalonego algorytmu w badaniu automatycznie uniemożliwiło udzielenie odpowiedzi w ankiecie.
Analiza statystyczna
Analizę przeprowadzono w Statistica 13.1. W statystyce do testowania normalności stosowano test Shapiro-Wilka. Dla zmiennych ciągłych o rozkładzie normalnym zastosowano wartości średnie i 95 proc. przedziały ufności (95 proc. CI). Jednocześnie dla pozostałych zastosowano mediany i wartości kwartylowe (Q25, Q75). Ocenę zależności między parametrami wykonano z użyciem współczynnika korelacji Spearmana. Wartości p mniejsze niż 0,05 uznano za istotne statystycznie.
Wyniki
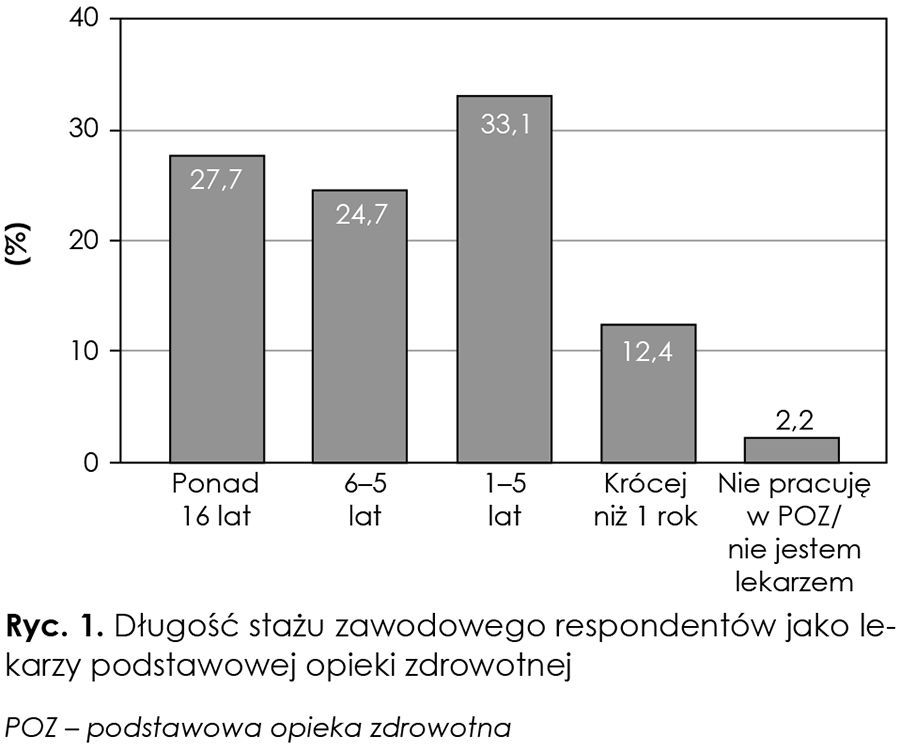
Spośród 726 ankietowanych ponad 85 proc. posiada staż zawodowy jako lekarza POZ trwający co najmniej rok, przy czym ponad połowa lekarzy pracuje w POZ co najmniej 6 lat. Tylko w przypadku jednej ósmej respondentów staż pracy wynosi poniżej 1 roku (ryc. 1).
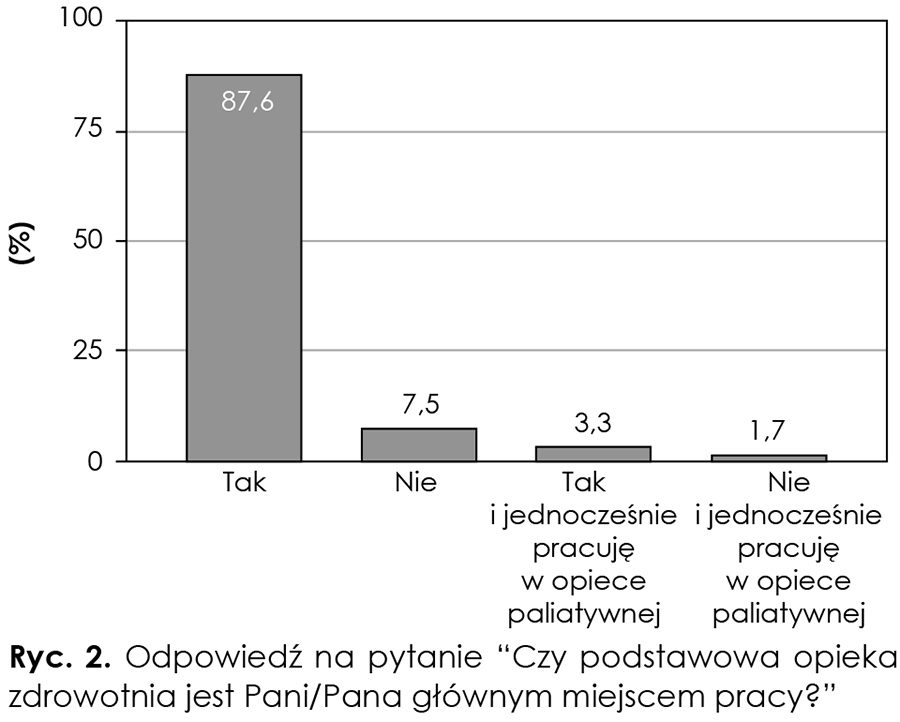
Zdecydowana większość respondentów jako swoje główne miejsce pracy wymienia POZ (87,6 proc.), a jedynie niewielka ich część (3,3 proc. respondentów) podejmuje jednocześnie pracę w opiece paliatywnej. Natomiast 9,2 proc. respondentów przyznało, że POZ nie jest ich jedynym i głównym miejscem pracy (ryc. 2).
Jak ilustruje wykres, średni czas pracy większości respondentów to 20–40 godzin w tygodniu. Jedna czwarta respondentów poświęca pracy w placówce POZ ponad 40 godzin, a czas pracy jedynie 4,4 proc. respondentów jest krótszy niż 10 godzin w tygodniu (ryc. 3).

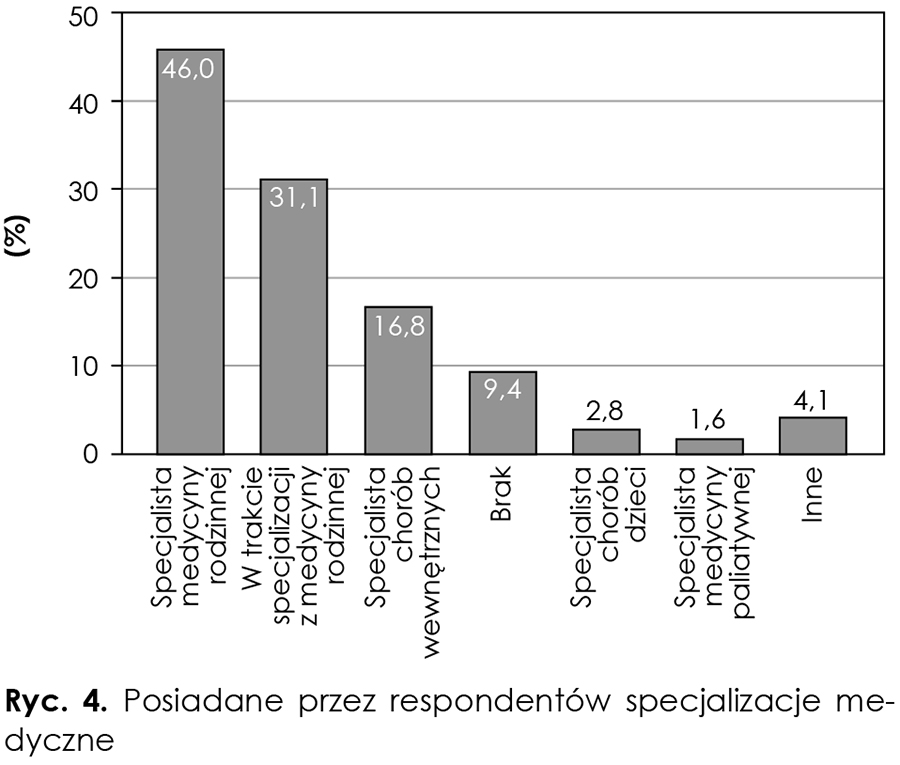
Trzy czwarte respondentów biorących udział w badaniu to specjaliści z zakresu medycyny rodzinnej lub w trakcie jej zdobywania. Część respondentów to specjaliści z dziedziny chorób wewnętrznych (16,8 proc. respondentów), przy czym 8 proc. to specjaliści jednocześnie z medycyny rodzinnej i chorób wewnętrznych. W badaniu wzięło udział 12 specjalistów medycyny paliatywnej (1,6 proc.) oraz 20 specjalistów chorób dzieci (2,8 proc.) (ryc. 4).
Dyskusja
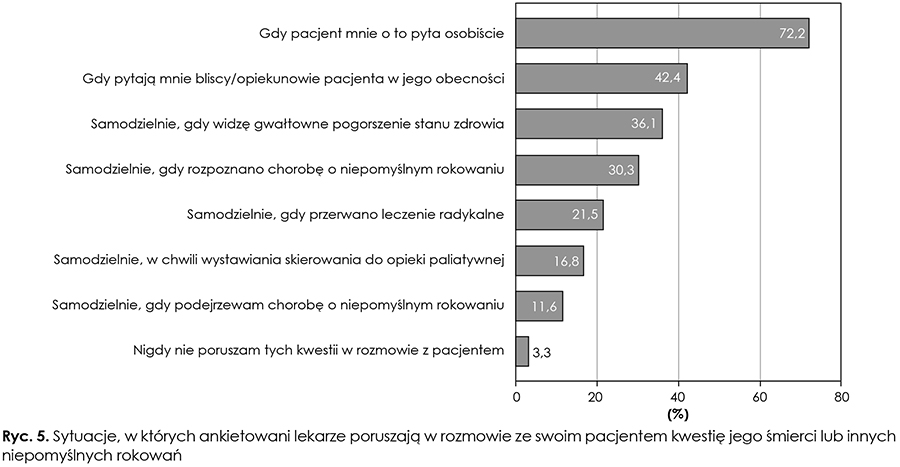
Większość badanych lekarzy (72,2 proc.) porusza kwestię śmierci lub niekorzystnego rokowania w rozmowie z pacjentem na jego bezpośrednią prośbę, samodzielnie zaś – łącznie 63,3 proc. (przy zachowaniu jednak wybranych przez siebie kryteriów dla podjęcia tej decyzji, co wskazano na rycinie 5).
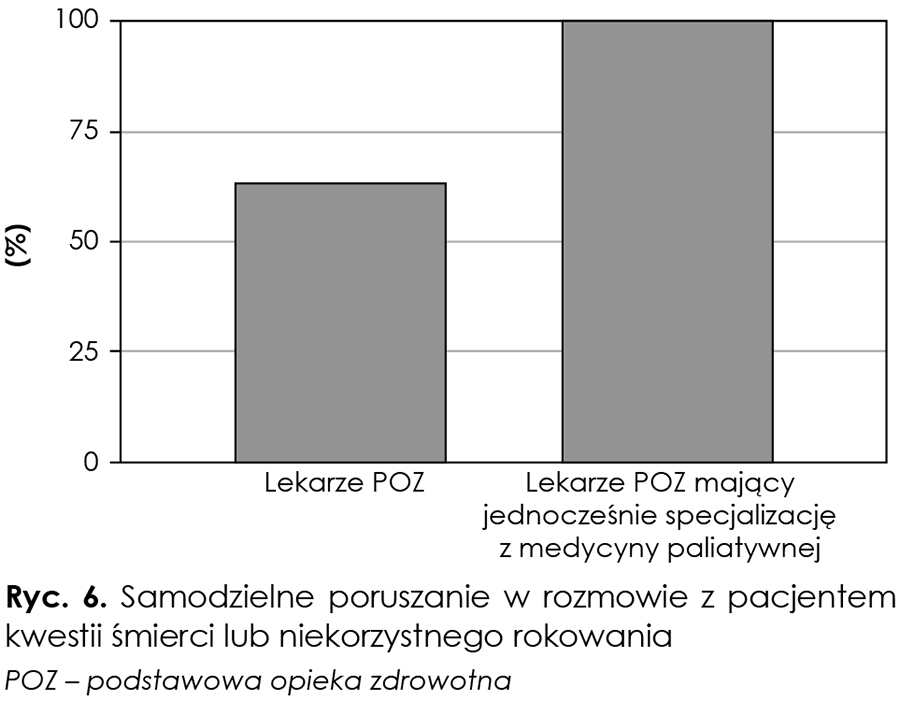
W wyodrębnionej grupie lekarzy POZ mających jednocześnie specjalizację z medycyny paliatywnej samodzielność w zakresie podejmowania rozmowy o niekorzystnym rokowaniu deklaruje 100 proc. badanych (ryc. 6).
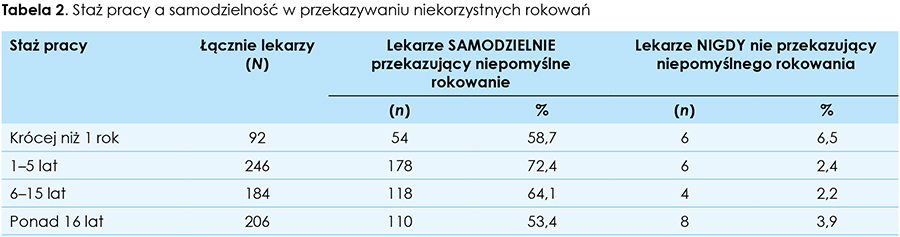
Badanie ujawniło, iż największą samodzielność w zakresie przekazywania informacji o niekorzystnym rokowaniu prezentują lekarze POZ o stażu pracy 1–5 lat (n = 178, to jest 72,4 proc. badanej grupy), najmniejszą zaś samodzielność lekarze pracujący ponad 16 lat (n = 110, to jest 53,4 proc. badanej grupy). Badanie wykazało, iż w miarę wzrostu długości czasu pracy początkowo samodzielność rośnie (do 5. roku pracy), potem zaś systematycznie maleje. Grupy różnią się w tym zakresie w sposób istotny statystycznie (p = 0,005). Jednocześnie lekarze nigdy nieprzekazujący samodzielnie niekorzystnego rokowania pacjentowi dominują w grupie najmłodszej stażem (n = 6, to jest 6,5 proc. z grupy badanej pracującej krócej niż 1 rok), podczas gdy w populacjach pracujących dłużej jest to odpowiednio 2,4 proc. (staż pracy 1–5 lat), 2,2 proc. (staż pracy 6–15 lat) i 3,9 proc. (staż pracy ponad 16 lat) (tab. 2).
Istotną statystycznie różnicę uzyskano dla skrajnych populacji (staż krótszy niż 1 rok i staż dłuższy niż 16 lat, p = 0,006).
Dla danych dotyczących różnic w zakresie przekazywania niekorzystnych rokowań (przekazuję informacje samodzielnie lub nigdy nie przekazuję takich informacji) pomiędzy lekarzami posiadającymi lub zdobywającymi specjalizację z medycyny rodzinnej nie osiągnięto istotności statystycznej (p = 0,06).
Analityczną trudność stwierdzono w zakresie wpływu średniotygodniowego czasu pracy na przekazywanie niekorzystnych rokowań. W grupach pracujących najkrócej (poniżej 10 godzin/ tydzień w POZ lub 10–20 godzin/tydzień) nie było lekarzy deklarujących, iż nigdy nie przekazują pacjentom niekorzystnego rokowania. Zwraca jednak uwagę, iż lekarze ci najczęściej posiadają inną specjalizację (np. pediatrię 12 spośród 32 pracujących do 10 godzin tygodniowo czy choroby wewnętrzne kolejnych 6 spośród 32 pracujących do 10 godzin tygodniowo oraz medycynę paliatywną następnych 6). W efekcie dane pozyskane z badania nie pozwalają stwierdzić, czy to czas pracy, czy posiadana druga specjalizacja wpływają na przekazywanie niekorzystnego rokowania.
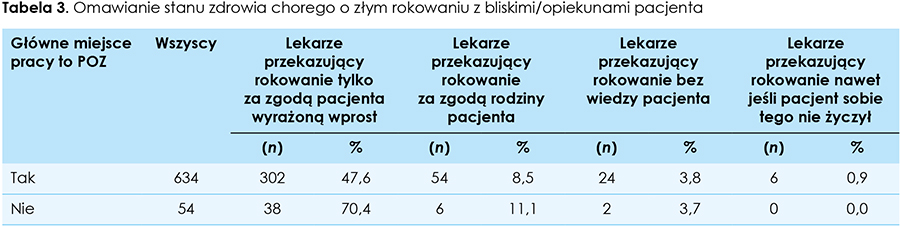
Główne miejsce pracy ma istotny statystycznie wpływ (p = 0,002) na przekazywanie informacji o niekorzystnym rokowaniu bliskim/opiekunom pacjenta. Tylko za wyrażoną wprost zgodą chorego czyni to 47,6 proc. lekarzy pracujących głównie w POZ (n = 302), względem 70,4 proc. lekarzy pracujący w POZ dodatkowo (n = 38). Dla innych sposobów przekazywania niekorzystnego rokowania bliskim/opiekunom nie stwierdzono istotnych statystycznie różnic, istotne zebrano w tabeli 3.
W badaniu zwraca uwagę odsetek lekarzy POZ, którzy zadeklarowali przekazywanie rodzinie osoby chorej informacji o niekorzystnym rokowaniu bez uprzedniego uzyskania na to zgody samego pacjenta. 15,1 proc. badanych wskazywało, iż czynią to pod nieobecność chorego bez jego zgody. 40,2 proc. badanych wskazało, iż przekazuje informacje o niekorzystnym rokowaniu rodzinie za „domniemaną zgodą chorego”, przy czym dalsze 3,6 proc. badanych czyni to nawet bez „domniemania zgody chorego” i jego wiedzy. Jednoczasowo 51,5 proc. badanych lekarzy zadeklarowało jednoznacznie, iż czyni to wyłącznie po uzyskaniu zgody chorego.
Przeprowadzone badania wskazują, iż wielu pacjentów w sposób negatywny ocenia przebieg rozmowy, w trakcie której zostały im przekazane złe wiadomości. Jako najczęstsze powody takiej oceny wymieniają nietaktowne zachowanie lekarza w trakcie rozmowy, niewystarczającą ilość czasu poświęconą na przekazanie informacji, brak uwagi ze strony lekarza, używanie niezrozumiałej terminologii medycznej oraz zbyt małą ilość informacji dotyczących diagnozy i możliwości dalszego postępowania. Jako czynniki decydujące o pozytywnym odbiorze pacjenci określają przede wszystkim szczerość lekarzy i ich podejście względem danej sytuacji oraz poczucie zaufania do prowadzącego specjalisty (ryc. 7).

Z perspektywy lekarza przekazującego niepomyślne informacje bardzo ważne jest określenie obecnego stanu wiedzy pacjenta (P – perception) oraz jego oczekiwań dotyczących ilości przekazywanych wiadomości (I – invitation). Złożoność potrzeb i preferencji pacjentów w zakresie informacji sprawia, że rola lekarza jest w tym aspekcie trudna. Pacjenci chcą znać prawdę na temat swojego obecnego stanu zdrowia, choć zakres pożądanych informacji jest różny11, 12. Większość pacjentów preferuje otrzymywanie pełnej informacji dotyczącej swojej sytuacji oraz dalszego postępowania (50–70 proc. pacjentów, w zależności od okoliczności)13, jednak wielu chorych oczekuje informacji jedynie o niezbędnych elementach wymaganych do podjęcia odpowiednich działań, co może być uwarunkowane obawą przed otrzymywaniem złych wiadomości, które mogłyby sprawić przykrość zarówno im, jak i ich bliskim14. Jednocześnie chcą oni jednak być zaangażowani w proces podejmowania decyzji (43 proc. jako wiodący w zakresie decyzji, 47 proc. we współpracy z lekarzem: w badaniu na podstawie ankiety pacjentów z rakiem prostaty)15. W takiej sytuacji należy z szacunkiem przyjąć decyzję pacjenta i pozostałe informacje przekazać wskazanej przez niego bliskiej osobie. Warto także mieć na uwadze, iż w przypadku niektórych chorób informowanie bliskich jest wręcz warunkiem koniecznym do prowadzenia terapii w odpowiedni sposób. Ważne jest także to, aby podczas każdej konsultacji uzyskać od pacjenta informacje o jego potrzebach w zakresie informacji, ponieważ mogą one się zmieniać w czasie15.
Rozmowa, w trakcie której przekazywane są niepomyślne informacje, jest źródłem stresu nie tylko dla pacjentów, ale także dla lekarzy16, 17. Na podstawie badań przeprowadzonych wśród polskich lekarzy stwierdzono, iż większość specjalistów przekazujących niepomyślne wiadomości w codziennej praktyce określa swoje umiejętności komunikacyjne jako dobre, oparte na wiedzy nabytej podczas dedykowanych kursów, studiów lub szkoleń specjalizacyjnych, choć w trakcie przekazywania niepomyślnych informacji prawie 90 proc. ankietowanych kieruje się przede wszystkim intuicją18. Respondenci jako najtrudniejsze tematy poruszane z pacjentami wymieniają przekazywanie wiadomości o zakończeniu leczenia przyczynowego oraz przygotowanie pacjenta i jego bliskich do śmierci. Reakcje i emocje okazywane przez chorych są uznawane za najbardziej wymagający aspekt takich rozmów18. Niepokojący jest jednak fakt, że tylko 20 proc. lekarzy jest zaznajomiona z technikami komunikacyjnymi opartymi na protokołach (np. SPIKES) służącymi do przekazywania złych wiadomości. Wskazuje to na konieczność podniesienia poziomu edukacji w zakresie informowania pacjentów o niepomyślnym rokowaniu, a także położenia nacisku na trening umiejętności komunikacyjnych dostosowany do potrzeb lekarzy. Trening umiejętności interpersonalnych, szczególnie w zakresie zarządzania emocjami i stosowania odpowiednich technik komunikacyjnych, może być skutecznym narzędziem, które ułatwi przeprowadzanie trudnych rozmów16, 18.
W literaturze przedmiotu zwraca się uwagę, iż jednym z elementów wpływających na przekazywanie informacji o niekorzystnym rokowaniu bądź śmierci może być nieprzepracowany lęk przed śmiercią wśród personelu medycznego. Kontakt lekarza POZ z pacjentem umierającym może wzbudzać u lekarza lęk przed jego własną śmiercią. Przepracowanie lęku tanatycznego może stanowić istotny element wzmacniający lekarza POZ w jego relacji z pacjentem o niekorzystnym rokowaniu19.
Podsumowanie
Przekazywanie niepomyślnych informacji stanowi istotną umiejętność każdego lekarza POZ. Badanie zbiera wstępne dane dotyczące przekazywania informacji przez tę grupę lekarzy, a w wynikach zwraca uwagę zwłaszcza na trudności w bezpośrednim realizowaniu prawa pacjenta do informacji na temat własnego zdrowia. Ważne jest wsparcie lekarzy POZ w wykorzystaniu przez nich narzędzi i kompetencji w zakresie przekazywania niekorzystnego rokowania oraz wykorzystanie wypracowanej relacji z pacjentem i jego bliskimi do komunikowania w sposób otwarty niekorzystnego rokowania. Pomocne w tym może być ustawiczne szkolenie, w tym w zakresie kompetencji psychologicznych, z jednoczesnym psychologicznym wsparciem lekarzy POZ. Poznanie określonych protokołów, np. SPIKES, również może okazać się przydatne. Dążenie do przekazania całej prawdy z uwzględnieniem odpowiedniej formy przekazu jest zbieżne z oczekiwaniami pacjentów.
Przeprowadzone badanie dotyczące przekazywania niepomyślnych wiadomości przez lekarzy POZ zbiegło się w czasie z pandemią wirusa SARS-CoV-2. Dane zebrane w badaniu dotyczyły okresu poprzedzającego okres pandemii, o czym badani lekarze byli uprzedzeni na początku badania.
Piśmiennictwo:
1. Duffy FD, Gordon GH, Whelan G, et al. Assessing competence in communication and interpersonal skills: the Kalamazoo II report. Acad Med 2004; 79: 495-507.
2. Brédart A, Bouleuc C, Dolbeault S. Doctor-patient communication and satisfaction with care in oncology. Curr Opin Oncol 2005; 17: 351-354.
3. Stewart MA. Effective physician-patient communication and health outcomes: a review. CMAJ 1995; 152: 1423-1433.
4. Arora N. Interacting with cancer patients: the significance of physicians’ communication behavior. Soc Sci Med 2003; 57: 791-806.
5. Lee SJ, Back AL, Block SD, Stewart SK. Enhancing physician- -patient communication. Hematology Am Soc Hematol Educ Program 2002; 464-483.
6. Baile WF, Buckman R, Lenzi R, et al. SPIKES-A six-step protocol for delivering bad news: application to the patient with cancer. Oncologist 2000; 5: 302-311.
7. Act on the professions of doctor and dentist of 5 December 1996.
8. Act of 6 November 2008 on Patients’ Rights and Patients’ Ombudsman.
9. Sobczak K, Leoniuk K, Janaszczyk A. Delivering bad news: patient’s perspective and opinions. Patient Prefer Adherence 2018; 12: 2397-2404.
10. Windak A. Raport „Podstawowa opieka zdrowotna w Polsce – diagnoza i projekty zmian”. Instytut Medycyny Wsi im. Witolda Chodźki w Lublinie, Lublin 2019, 3.
11. Malmström A, Akesson L, Milos P, et al. “Do I want to know it all?” A qualitative study of glioma patients’ perspectives on receiving information about their diagnosis and prognosis. Support Care Cancer 2021; 29: 3339-3346.
12. Platis C, Papagianni A, Stergiannis P, et al. Attitudes of the general population regarding patient information for a chronic and life-threatening disease: a cross-sectional study. Adv Exp Med Biol 2021; 1337: 177-184.
13. Mistry A, Wilson S, Priestman T, et al. How do the information needs of cancer patients differ at different stages of the cancer journey? A cross-sectional survey. JRSM Short Rep 2010; 1: 30.
14. Furber L, Bonas S, Murtagh G, et al. Patients’ experiences of an initial consultation in oncology: knowing and not knowing. Br J Health Psychol 2015; 20: 261-273.
15. Davison BJ, Parker PA, Goldenberg SL. Patients’ preferences for communicating a prostate cancer diagnosis and participating in medical decision-making. BJU Int 2004; 93: 47-51.
16. Studer RK, Danuser B, Gomez P. Physicians’ psychophysiological stress reaction in medical communication of bad news: a critical literature review. Int J Psychophysiol 2017; 120: 14-22.
17. Shaw J, Brown R, Heinrich P, et al. Doctors’ experience of stress during simulated bad news consultations. Patient Educ Couns 2013; 93: 203-208.
18. Zielińska P, Jarosz M, Kwiecińska A, et al. Main communication barriers in the process of delivering bad news to oncological patients – medical perspective. Folia Med Cracov 2017; 57: 101-112.
19. Binnebesel J. Fear of death in medical professionals and social workers. Palliat Med 2021; 13: 228-234.
Artykuł opublikowano w „Medycynie Paliatywnej” 4/2022.

Efektywna komunikacja na linii lekarz-pacjent pełni kluczową rolę w budowaniu relacji między nimi, tworząc podstawy, dzięki którym realizowane mogą być tak istotne zadania, jak stawianie trafnej diagnozy, udzielanie właściwych porad, udzielanie wskazówek terapeutycznych oraz skuteczne ich wdrażanie przez pacjenta1, 2. Ostatecznym celem każdej komunikacji lekarz-pacjent jest poprawa zdrowia i opieki medycznej nad pacjentem. Badania dotyczące komunikacji lekarz-pacjent wykazały niezadowolenie pacjentów, nawet jeśli wielu lekarzy uznało tę komunikację za odpowiednią lub nawet doskonałą, co świadczy o tym, że sami lekarze mają tendencję do przeceniania swoich umiejętności w tej dziedzinie3. Dotyczy to także lekarzy rodzinnych.
Model komunikacji ewoluował przez lata od podejścia paternalistycznego do bardziej indywidualistycznego, nacechowanego partnerstwem między lekarzem i pacjentem4. Jednym z kluczowych elementów komunikacji jest przekazywanie informacji o niekorzystnym rokowaniu. Jeszcze w latach 1950–1970 utrzymywano, iż informacje o złym rokowaniu nie powinny być przekazywane pacjentowi z uwagi na niekorzystny wpływ na jego stan zdrowia i samopoczucie, a ich otwarte komunikowanie było uznawane za niehumanitarne5. Dotyczyło to szczególnie pacjentów obciążonych chorobą nowotworową6. Obecnie zasadnicze trzy cele komunikacji lekarz-pacjent obejmują: budowanie dobrej relacji, ułatwianie wymiany informacji oraz włączanie pacjenta w proces decyzyjny2. Dobra komunikacja między lekarzem a pacjentem pomaga regulować emocje pacjentów, a także ułatwia zrozumienie informacji medycznych. Dzięki niej możliwe jest identyfikowanie potrzeb, postrzegania i oczekiwań po stronie pacjenta.
Podstawa prawna uzyskiwania informacji o stanie własnego zdrowia
Zgodnie z art. 31 ustawy z 5 grudnia 1996 r. o zawodach lekarza i lekarza dentysty7 oraz art. 9 ustawy z 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta8 obowiązkiem lekarza jest przekazywanie pacjentowi informacji dotyczących stanu jego zdrowia oraz wszelkich procedur medycznych, którym może być on poddany wraz z omówieniem ich potencjalnych konsekwencji oraz wpływu na jego zdrowie. Lekarz może odstąpić od takiego działania tylko na wyraźne żądanie pacjenta lub w przypadku, gdy rokowanie jest niepomyślne dla pacjenta, a według oceny lekarza za brakiem przekazania informacji przemawia dobro pacjenta. W takiej sytuacji ma on jednak obowiązek poinformować o stanie zdrowia chorego jego przedstawiciela ustawowego lub osobę upoważnioną.
W przypadku decyzji lekarza o odstąpieniu od leczenia powinien on dostatecznie wcześnie poinformować pacjenta o danym zamiarze oraz wskazać inne możliwości uzyskania świadczeń. W trakcie przekazywania informacji lekarz jest zobowiązany postępować z zachowaniem poszanowania godności i intymności pacjenta, jak wynika z ustawy o prawach pacjenta i Rzeczniku Praw Pacjenta.
Protokół SPIKES
W celu ułatwienia lekarzom postępowania obejmującego przekazywanie pacjentowi niepomyślnych wiadomości opracowano protokoły, które stanowią skuteczne wsparcie w podejmowaniu trudnych rozmów z chorymi. Jednym z takich narzędzi komunikacyjnych jest protokół SPIKES6 przedstawiający schemat, według którego należy postępować w trakcie przekazywania niekorzystnych informacji. Na protokół SPIKES składa się 6 elementów, co obrazuje tabela 1.

Stosowanie tego schematu dzięki jego uporządkowanej, logicznej formie może znacząco ułatwić komunikację i budowanie relacji lekarza z pacjentem. Zmniejszenie cierpienia chorego poprzez okazanie mu wsparcia jest jednym z celów opieki medycznej.
Oczekiwania pacjentów
Na odbiór przekazywanych informacji w znacznym stopniu wpływa sposób, w jaki chory dowiaduje się o niepomyślnych rokowaniach. Ma to także istotny wpływ na chęć kontynuowania terapii pod nadzorem danego lekarza9. Celem niniejszej pracy było zbadanie, w jaki sposób lekarze pracujący w podstawowej opiece zdrowotnej (POZ) komunikują swoim pacjentom i ich bliskim informacje o niekorzystnym rokowaniu.
Materiał i metody
Badanie przeprowadzono w formie ankiety online dostępnej dla lekarzy pracujących w POZ, których całkowita liczba zgodnie z danymi z opracowania z 2019 r. wynosi 43 13010. Ankieta podzielona była na część zawierającą dane demograficzne (pięć pytań) i informacje dotyczące zatrudnienia oraz część merytoryczną (trzy pytania).
Problem badawczy został sformułowany w toku prac autorów i przeglądu piśmiennictwa oraz doniesień o stanie faktycznym w zakresie komunikowania niekorzystnego rokowania. Ankieta została opracowana na podstawie przeglądu piśmiennictwa (patrz wstęp) dotyczącego poruszanego tematu oraz po wykonaniu serii rozmów autorów z kluczowymi osobami związanymi z zakresem badania. Na tym etapie sformułowano zasadnicze pytania oraz oczekiwania odnośnie do efektów badania. Zebrano je w formie kwestionariusza posługującego się pytaniami z sugestiami odpowiedzi, pytaniami otwartymi oraz pytaniami wykorzystującymi skalę Likerta.
Badanie prowadzono z wykorzystaniem systemu do zbierania danych online typeform.com, systemu analityki internetowej Analytics Google oraz plików Google Docs. Po uruchomieniu i skonfigurowaniu wykorzystywanych narzędzi wykonano badanie pilotażowe na grupie 10 lekarzy, sprawdzając, czy pytania są jasno sformułowane i czy nie ma technicznych trudności z udzielaniem odpowiedzi.
Korzystając ze zmodyfikowanego wzoru Cochrana dla całkowitej liczby badanych, to jest 43 130 lekarzy, zachowując 95 proc. przedział ufności (α = 0,95), wielkość frakcji 0,5 (nieznana a priori częstość odpowiedzi, p = 0,5) oraz błąd maksymalny równy 5 proc. (d = 0,05), liczba badanych nie mogła być mniejsza niż 381 osób.
Badanie było udostępnione w przedziale czasowym między 10 czerwca 2020 r. a 10 września 2021 r. Czas zbierania danych badawczych zbiegł się z pandemią wirusa SARS-CoV-2. Autorzy zdecydowali się zrealizować ankietę w jedyny dający pełne bezpieczeństwo ankietowanych sposób, to jest poprzez ankietę online. Informacja o badaniu została przekazana klasycznymi kanałami (zaproszenia ustne, pisemne, informacja podczas wydarzeń) oraz poprzez kanały online (newsletter, strona www, forum lekarzy POZ skupionych na grupie na portalu facebook.com), co miało na celu zaproszenie do badania wszystkich lekarzy, niezależnie od ich codziennego wykorzystania mediów elektronicznych.
Autorzy postawili sobie za cel zebranie danych od 1 proc. lekarzy zatrudnionych w POZ w Polsce10, który to cel osiągnięto i zamknięto okres zbierania danych. Badacze zbierali dane z użyciem kwestionariusza tylko od bezpośrednio badanych lekarzy.
Badania przeprowadzono zgodnie z Deklaracją helsińską. Uzyskano zgodę Komisji Bioetycznej Uniwersytetu Medycznego we Wrocławiu, nr decyzji KB 472/2020, nr ewidencyjny: CWN UMW: SUB. C290.19.054.
Analizie poddano wyniki zebrane od 744 lekarzy praktykujących na co dzień w ramach POZ. Odrzucono 2 ankiety, które nie zostały wypełnione w całości. Szesnastu ankietowanych udzieliło odpowiedzi, iż nie pracują w POZ, co według ustalonego algorytmu w badaniu automatycznie uniemożliwiło udzielenie odpowiedzi w ankiecie.
Analiza statystyczna
Analizę przeprowadzono w Statistica 13.1. W statystyce do testowania normalności stosowano test Shapiro-Wilka. Dla zmiennych ciągłych o rozkładzie normalnym zastosowano wartości średnie i 95 proc. przedziały ufności (95 proc. CI). Jednocześnie dla pozostałych zastosowano mediany i wartości kwartylowe (Q25, Q75). Ocenę zależności między parametrami wykonano z użyciem współczynnika korelacji Spearmana. Wartości p mniejsze niż 0,05 uznano za istotne statystycznie.
Wyniki
Spośród 726 ankietowanych ponad 85 proc. posiada staż zawodowy jako lekarza POZ trwający co najmniej rok, przy czym ponad połowa lekarzy pracuje w POZ co najmniej 6 lat. Tylko w przypadku jednej ósmej respondentów staż pracy wynosi poniżej 1 roku (ryc. 1).

Zdecydowana większość respondentów jako swoje główne miejsce pracy wymienia POZ (87,6 proc.), a jedynie niewielka ich część (3,3 proc. respondentów) podejmuje jednocześnie pracę w opiece paliatywnej. Natomiast 9,2 proc. respondentów przyznało, że POZ nie jest ich jedynym i głównym miejscem pracy (ryc. 2).

Jak ilustruje wykres, średni czas pracy większości respondentów to 20–40 godzin w tygodniu. Jedna czwarta respondentów poświęca pracy w placówce POZ ponad 40 godzin, a czas pracy jedynie 4,4 proc. respondentów jest krótszy niż 10 godzin w tygodniu (ryc. 3).

Trzy czwarte respondentów biorących udział w badaniu to specjaliści z zakresu medycyny rodzinnej lub w trakcie jej zdobywania. Część respondentów to specjaliści z dziedziny chorób wewnętrznych (16,8 proc. respondentów), przy czym 8 proc. to specjaliści jednocześnie z medycyny rodzinnej i chorób wewnętrznych. W badaniu wzięło udział 12 specjalistów medycyny paliatywnej (1,6 proc.) oraz 20 specjalistów chorób dzieci (2,8 proc.) (ryc. 4).

Dyskusja
Większość badanych lekarzy (72,2 proc.) porusza kwestię śmierci lub niekorzystnego rokowania w rozmowie z pacjentem na jego bezpośrednią prośbę, samodzielnie zaś – łącznie 63,3 proc. (przy zachowaniu jednak wybranych przez siebie kryteriów dla podjęcia tej decyzji, co wskazano na rycinie 5).

W wyodrębnionej grupie lekarzy POZ mających jednocześnie specjalizację z medycyny paliatywnej samodzielność w zakresie podejmowania rozmowy o niekorzystnym rokowaniu deklaruje 100 proc. badanych (ryc. 6).

Badanie ujawniło, iż największą samodzielność w zakresie przekazywania informacji o niekorzystnym rokowaniu prezentują lekarze POZ o stażu pracy 1–5 lat (n = 178, to jest 72,4 proc. badanej grupy), najmniejszą zaś samodzielność lekarze pracujący ponad 16 lat (n = 110, to jest 53,4 proc. badanej grupy). Badanie wykazało, iż w miarę wzrostu długości czasu pracy początkowo samodzielność rośnie (do 5. roku pracy), potem zaś systematycznie maleje. Grupy różnią się w tym zakresie w sposób istotny statystycznie (p = 0,005). Jednocześnie lekarze nigdy nieprzekazujący samodzielnie niekorzystnego rokowania pacjentowi dominują w grupie najmłodszej stażem (n = 6, to jest 6,5 proc. z grupy badanej pracującej krócej niż 1 rok), podczas gdy w populacjach pracujących dłużej jest to odpowiednio 2,4 proc. (staż pracy 1–5 lat), 2,2 proc. (staż pracy 6–15 lat) i 3,9 proc. (staż pracy ponad 16 lat) (tab. 2).

Istotną statystycznie różnicę uzyskano dla skrajnych populacji (staż krótszy niż 1 rok i staż dłuższy niż 16 lat, p = 0,006).
Dla danych dotyczących różnic w zakresie przekazywania niekorzystnych rokowań (przekazuję informacje samodzielnie lub nigdy nie przekazuję takich informacji) pomiędzy lekarzami posiadającymi lub zdobywającymi specjalizację z medycyny rodzinnej nie osiągnięto istotności statystycznej (p = 0,06).
Analityczną trudność stwierdzono w zakresie wpływu średniotygodniowego czasu pracy na przekazywanie niekorzystnych rokowań. W grupach pracujących najkrócej (poniżej 10 godzin/ tydzień w POZ lub 10–20 godzin/tydzień) nie było lekarzy deklarujących, iż nigdy nie przekazują pacjentom niekorzystnego rokowania. Zwraca jednak uwagę, iż lekarze ci najczęściej posiadają inną specjalizację (np. pediatrię 12 spośród 32 pracujących do 10 godzin tygodniowo czy choroby wewnętrzne kolejnych 6 spośród 32 pracujących do 10 godzin tygodniowo oraz medycynę paliatywną następnych 6). W efekcie dane pozyskane z badania nie pozwalają stwierdzić, czy to czas pracy, czy posiadana druga specjalizacja wpływają na przekazywanie niekorzystnego rokowania.
Główne miejsce pracy ma istotny statystycznie wpływ (p = 0,002) na przekazywanie informacji o niekorzystnym rokowaniu bliskim/opiekunom pacjenta. Tylko za wyrażoną wprost zgodą chorego czyni to 47,6 proc. lekarzy pracujących głównie w POZ (n = 302), względem 70,4 proc. lekarzy pracujący w POZ dodatkowo (n = 38). Dla innych sposobów przekazywania niekorzystnego rokowania bliskim/opiekunom nie stwierdzono istotnych statystycznie różnic, istotne zebrano w tabeli 3.

W badaniu zwraca uwagę odsetek lekarzy POZ, którzy zadeklarowali przekazywanie rodzinie osoby chorej informacji o niekorzystnym rokowaniu bez uprzedniego uzyskania na to zgody samego pacjenta. 15,1 proc. badanych wskazywało, iż czynią to pod nieobecność chorego bez jego zgody. 40,2 proc. badanych wskazało, iż przekazuje informacje o niekorzystnym rokowaniu rodzinie za „domniemaną zgodą chorego”, przy czym dalsze 3,6 proc. badanych czyni to nawet bez „domniemania zgody chorego” i jego wiedzy. Jednoczasowo 51,5 proc. badanych lekarzy zadeklarowało jednoznacznie, iż czyni to wyłącznie po uzyskaniu zgody chorego.
Przeprowadzone badania wskazują, iż wielu pacjentów w sposób negatywny ocenia przebieg rozmowy, w trakcie której zostały im przekazane złe wiadomości. Jako najczęstsze powody takiej oceny wymieniają nietaktowne zachowanie lekarza w trakcie rozmowy, niewystarczającą ilość czasu poświęconą na przekazanie informacji, brak uwagi ze strony lekarza, używanie niezrozumiałej terminologii medycznej oraz zbyt małą ilość informacji dotyczących diagnozy i możliwości dalszego postępowania. Jako czynniki decydujące o pozytywnym odbiorze pacjenci określają przede wszystkim szczerość lekarzy i ich podejście względem danej sytuacji oraz poczucie zaufania do prowadzącego specjalisty (ryc. 7).

Z perspektywy lekarza przekazującego niepomyślne informacje bardzo ważne jest określenie obecnego stanu wiedzy pacjenta (P – perception) oraz jego oczekiwań dotyczących ilości przekazywanych wiadomości (I – invitation). Złożoność potrzeb i preferencji pacjentów w zakresie informacji sprawia, że rola lekarza jest w tym aspekcie trudna. Pacjenci chcą znać prawdę na temat swojego obecnego stanu zdrowia, choć zakres pożądanych informacji jest różny11, 12. Większość pacjentów preferuje otrzymywanie pełnej informacji dotyczącej swojej sytuacji oraz dalszego postępowania (50–70 proc. pacjentów, w zależności od okoliczności)13, jednak wielu chorych oczekuje informacji jedynie o niezbędnych elementach wymaganych do podjęcia odpowiednich działań, co może być uwarunkowane obawą przed otrzymywaniem złych wiadomości, które mogłyby sprawić przykrość zarówno im, jak i ich bliskim14. Jednocześnie chcą oni jednak być zaangażowani w proces podejmowania decyzji (43 proc. jako wiodący w zakresie decyzji, 47 proc. we współpracy z lekarzem: w badaniu na podstawie ankiety pacjentów z rakiem prostaty)15. W takiej sytuacji należy z szacunkiem przyjąć decyzję pacjenta i pozostałe informacje przekazać wskazanej przez niego bliskiej osobie. Warto także mieć na uwadze, iż w przypadku niektórych chorób informowanie bliskich jest wręcz warunkiem koniecznym do prowadzenia terapii w odpowiedni sposób. Ważne jest także to, aby podczas każdej konsultacji uzyskać od pacjenta informacje o jego potrzebach w zakresie informacji, ponieważ mogą one się zmieniać w czasie15.
Rozmowa, w trakcie której przekazywane są niepomyślne informacje, jest źródłem stresu nie tylko dla pacjentów, ale także dla lekarzy16, 17. Na podstawie badań przeprowadzonych wśród polskich lekarzy stwierdzono, iż większość specjalistów przekazujących niepomyślne wiadomości w codziennej praktyce określa swoje umiejętności komunikacyjne jako dobre, oparte na wiedzy nabytej podczas dedykowanych kursów, studiów lub szkoleń specjalizacyjnych, choć w trakcie przekazywania niepomyślnych informacji prawie 90 proc. ankietowanych kieruje się przede wszystkim intuicją18. Respondenci jako najtrudniejsze tematy poruszane z pacjentami wymieniają przekazywanie wiadomości o zakończeniu leczenia przyczynowego oraz przygotowanie pacjenta i jego bliskich do śmierci. Reakcje i emocje okazywane przez chorych są uznawane za najbardziej wymagający aspekt takich rozmów18. Niepokojący jest jednak fakt, że tylko 20 proc. lekarzy jest zaznajomiona z technikami komunikacyjnymi opartymi na protokołach (np. SPIKES) służącymi do przekazywania złych wiadomości. Wskazuje to na konieczność podniesienia poziomu edukacji w zakresie informowania pacjentów o niepomyślnym rokowaniu, a także położenia nacisku na trening umiejętności komunikacyjnych dostosowany do potrzeb lekarzy. Trening umiejętności interpersonalnych, szczególnie w zakresie zarządzania emocjami i stosowania odpowiednich technik komunikacyjnych, może być skutecznym narzędziem, które ułatwi przeprowadzanie trudnych rozmów16, 18.
W literaturze przedmiotu zwraca się uwagę, iż jednym z elementów wpływających na przekazywanie informacji o niekorzystnym rokowaniu bądź śmierci może być nieprzepracowany lęk przed śmiercią wśród personelu medycznego. Kontakt lekarza POZ z pacjentem umierającym może wzbudzać u lekarza lęk przed jego własną śmiercią. Przepracowanie lęku tanatycznego może stanowić istotny element wzmacniający lekarza POZ w jego relacji z pacjentem o niekorzystnym rokowaniu19.
Podsumowanie
Przekazywanie niepomyślnych informacji stanowi istotną umiejętność każdego lekarza POZ. Badanie zbiera wstępne dane dotyczące przekazywania informacji przez tę grupę lekarzy, a w wynikach zwraca uwagę zwłaszcza na trudności w bezpośrednim realizowaniu prawa pacjenta do informacji na temat własnego zdrowia. Ważne jest wsparcie lekarzy POZ w wykorzystaniu przez nich narzędzi i kompetencji w zakresie przekazywania niekorzystnego rokowania oraz wykorzystanie wypracowanej relacji z pacjentem i jego bliskimi do komunikowania w sposób otwarty niekorzystnego rokowania. Pomocne w tym może być ustawiczne szkolenie, w tym w zakresie kompetencji psychologicznych, z jednoczesnym psychologicznym wsparciem lekarzy POZ. Poznanie określonych protokołów, np. SPIKES, również może okazać się przydatne. Dążenie do przekazania całej prawdy z uwzględnieniem odpowiedniej formy przekazu jest zbieżne z oczekiwaniami pacjentów.
Przeprowadzone badanie dotyczące przekazywania niepomyślnych wiadomości przez lekarzy POZ zbiegło się w czasie z pandemią wirusa SARS-CoV-2. Dane zebrane w badaniu dotyczyły okresu poprzedzającego okres pandemii, o czym badani lekarze byli uprzedzeni na początku badania.
Piśmiennictwo:
1. Duffy FD, Gordon GH, Whelan G, et al. Assessing competence in communication and interpersonal skills: the Kalamazoo II report. Acad Med 2004; 79: 495-507.
2. Brédart A, Bouleuc C, Dolbeault S. Doctor-patient communication and satisfaction with care in oncology. Curr Opin Oncol 2005; 17: 351-354.
3. Stewart MA. Effective physician-patient communication and health outcomes: a review. CMAJ 1995; 152: 1423-1433.
4. Arora N. Interacting with cancer patients: the significance of physicians’ communication behavior. Soc Sci Med 2003; 57: 791-806.
5. Lee SJ, Back AL, Block SD, Stewart SK. Enhancing physician- -patient communication. Hematology Am Soc Hematol Educ Program 2002; 464-483.
6. Baile WF, Buckman R, Lenzi R, et al. SPIKES-A six-step protocol for delivering bad news: application to the patient with cancer. Oncologist 2000; 5: 302-311.
7. Act on the professions of doctor and dentist of 5 December 1996.
8. Act of 6 November 2008 on Patients’ Rights and Patients’ Ombudsman.
9. Sobczak K, Leoniuk K, Janaszczyk A. Delivering bad news: patient’s perspective and opinions. Patient Prefer Adherence 2018; 12: 2397-2404.
10. Windak A. Raport „Podstawowa opieka zdrowotna w Polsce – diagnoza i projekty zmian”. Instytut Medycyny Wsi im. Witolda Chodźki w Lublinie, Lublin 2019, 3.
11. Malmström A, Akesson L, Milos P, et al. “Do I want to know it all?” A qualitative study of glioma patients’ perspectives on receiving information about their diagnosis and prognosis. Support Care Cancer 2021; 29: 3339-3346.
12. Platis C, Papagianni A, Stergiannis P, et al. Attitudes of the general population regarding patient information for a chronic and life-threatening disease: a cross-sectional study. Adv Exp Med Biol 2021; 1337: 177-184.
13. Mistry A, Wilson S, Priestman T, et al. How do the information needs of cancer patients differ at different stages of the cancer journey? A cross-sectional survey. JRSM Short Rep 2010; 1: 30.
14. Furber L, Bonas S, Murtagh G, et al. Patients’ experiences of an initial consultation in oncology: knowing and not knowing. Br J Health Psychol 2015; 20: 261-273.
15. Davison BJ, Parker PA, Goldenberg SL. Patients’ preferences for communicating a prostate cancer diagnosis and participating in medical decision-making. BJU Int 2004; 93: 47-51.
16. Studer RK, Danuser B, Gomez P. Physicians’ psychophysiological stress reaction in medical communication of bad news: a critical literature review. Int J Psychophysiol 2017; 120: 14-22.
17. Shaw J, Brown R, Heinrich P, et al. Doctors’ experience of stress during simulated bad news consultations. Patient Educ Couns 2013; 93: 203-208.
18. Zielińska P, Jarosz M, Kwiecińska A, et al. Main communication barriers in the process of delivering bad news to oncological patients – medical perspective. Folia Med Cracov 2017; 57: 101-112.
19. Binnebesel J. Fear of death in medical professionals and social workers. Palliat Med 2021; 13: 228-234.
Artykuł opublikowano w „Medycynie Paliatywnej” 4/2022.

Źródło:
Medycyna Paliatywna/Aleksander Biesiada, Aleksandra Ciałkowska-Rysz i Agnieszka Mastalerz-Migas
Medycyna Paliatywna/Aleksander Biesiada, Aleksandra Ciałkowska-Rysz i Agnieszka Mastalerz-Migas



















