Przyszli lekarze a przekazywanie złych wiadomości

Informowanie o niekorzystnych diagnozach jest wpisane w codzienną praktykę lekarza – dlatego niezwykle ważne jest nabycie odpowiedniej wiedzy i umiejętności, najlepiej jeszcze przed rozpoczęciem pracy zawodowej. Dla dobra pacjenta istotne jest też, aby lekarz umiał zadbać o swoje zdrowie fizyczne i psychiczne.
Artykuł Moniki Rucińskiej z Katedry Onkologii Collegium Medicum Uniwersytetu Warmińsko-Mazurskiego w Olsztynie i Hospicjum Centrum Opieki Paliatywnej w Olsztynie, Karoliny Osowieckiej z Katedry Psychologii i Socjologii Zdrowia oraz Zdrowia Publicznego Collegium Medicum Uniwersytetu Warmińsko-Mazurskiego w Olsztynie, Magdaleny Mikulskiej z Fundacji im. Księdza Jana Kaczkowskiego i Teresy Piesik z Puckiego Hospicjum pw. św. Ojca Pio:
– Przekazywanie złych wiadomości jest trudnym zadaniem, z którym musi się zmagać każdy lekarz niezależnie od specjalizacji i miejsca, w którym pracuje. Aby było to łatwiejsze, lekarze powinni posiadać odpowiednią wiedzę i umiejętności, jak rozmawiać z pacjentem i jego rodziną. Zajęcia dotyczące relacji lekarz–pacjent, w tym sposobu przekazywania niepomyślnych informacji, odbywają się obecnie na wielu uczelniach medycznych w ramach nauczania przeddyplomowego, są też prowadzone na kursach podyplomowych. Wydaje się jednak, że nadal pozostaje to temat, któremu poświęca się zbyt mało uwagi, szczególnie w odniesieniu do związanych z nim zagadnień psychologicznych, a nie tylko formalnych i prawnych. Informowanie pacjentów o ciężkiej chorobie i złym rokowaniu budzi wiele emocji, z którymi dla dobra pacjenta, a także swojego, lekarz powinien umieć sobie odpowiednio radzić. Przede wszystkim należy poznać i nazwać te emocje. Ważne jest, aby zrozumieć własne nastawienie do choroby, kalectwa, śmierci oraz uświadomić sobie osobiste priorytety w kontekście pracy z pacjentami i ich rodziną. Warto znać swoje możliwości, ale też ograniczenia.
Areopag Etyczny to inicjatywa księdza Jana Kaczkowskiego i Piotra Szeląga. Pierwsza edycja Areopagu Etycznego odbyła się w 2008 r. na Półwyspie Helskim. Od tego czasu warsztaty dla studentów medycyny z zakresu komunikacji i etyki w medycynie są organizowane co roku w wakacje w Pucku przy Puckim Hospicjum, a od 2019 r. także w Sopocie z inicjatywy Fundacji im. Księdza Jana Kaczkowskiego. Na tych innowacyjnych szkoleniach studenci medycyny zdobywają wiedzę psychologiczną i praktyczną, uczą się dobrej rozmowy, ćwiczą przeprowadzanie trudnych rozmów nie tylko z pacjentami i ich bliskimi, ale też ze współpracownikami, innymi lekarzami, a nawet z samym sobą. Celem szkoleń jest również pokazanie, jak ważne jest dbanie o siebie i o własną dobrą kondycję psychofizyczną, co ma niewątpliwy wpływ na efektywność i jakość pracy lekarza. Według organizatorów Areopagu Etycznego dobry nowoczesny lekarz to osoba, która „świadomie decyduje, kim będzie dla siebie i swoich pacjentów” oraz „świadomie buduje relacje z pacjentem i jego bliskimi oraz współpracownikami i przełożonymi”1.
Cel pracy
Celem pracy była ocena postaw studentów medycyny wobec przekazywania złych wiadomości i wpływu udziału w Areopagu Etycznym na zmianę tych postaw oraz postrzegania ważności poszczególnych obszarów życia w kontekście pracy lekarza.
Materiał i metody
Badanie dotyczyło uczestników Areopagu Etycznego, który odbył się w Puckim Hospicjum pw. św. Ojca Pio w wakacje 2018 r. Uczestnikami kursu byli studenci medycyny. W badaniu zastosowano kwestionariusz ankietowy opracowany w Katedrze Onkologii Collegium Medicum Uniwersytetu Warmińsko-Mazurskiego w Olsztynie, zwalidowany i wykorzystany wcześniej [2]. Kwestionariusz uzupełniono o dodatkowe dwa pytania dotyczące emocji towarzyszących przekazywaniu złych wiadomości i 2 pytania oceniające postrzeganie wartości. Ankietę przeprowadzono dwukrotnie: przed i po kursie. Udział w badaniu był dobrowolny i anonimowy.
W celu porównania zmiennych zależnych jakościowych zastosowano test McNemara, a ilościowych – test Wilcoxona. Za wartość istotną statystycznie przyjęto p < 0,05. Analizy statystyczne przeprowadzono za pomocą programu TIBCO Software Inc. (2017). Statistica (data analysis software system), version 13. http://statistica.io.
Wyniki
Badaniem objęto 20 studentów medycyny w wieku 21–28 lat (mediana 24 lata), 13 kobiet (65 proc.) i 7 mężczyzn (35 proc.). Większość respondentów to osoby mieszkające w miastach powyżej 100 tys. mieszkańców (75 proc.), których rodzice nie byli lekarzami (65 proc.), a ktoś z bliskich chorował na nowotwór (70 proc.) (tab. 1.).
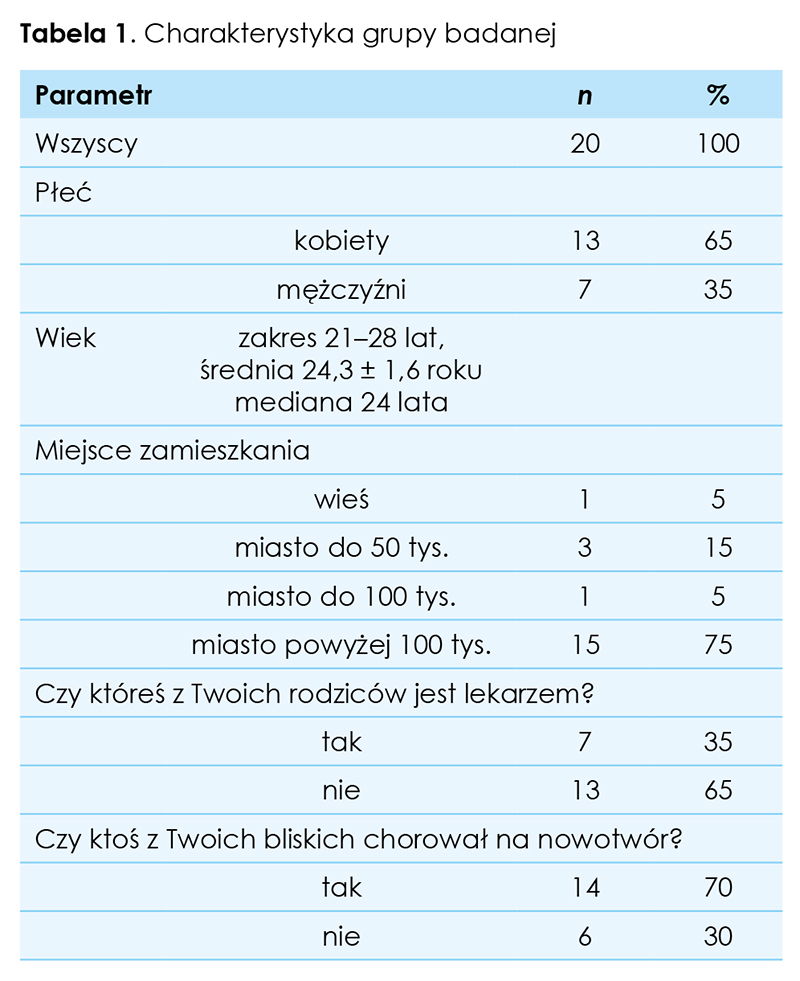
Wszyscy ankietowani na pytanie, czy lekarz powinien mówić pacjentowi prawdę o rozpoznaniu i złym rokowaniu, odpowiedzieli twierdząco. Zdecydowanie tak przed kursem odpowiedziało 65 proc. ankietowanych, natomiast po zakończeniu kursu takiej odpowiedzi udzieliło 90 proc. respondentów; różnica ta nie była jednak znamienna statystycznie (p = 0,07). Wszyscy badani uważali, że możliwe jest takie przekazanie informacji o bardzo złym rokowaniu, aby nie pozbawić pacjenta nadziei. Zdecydowanie tak odpowiedziało przed kursem 45 proc. studentów, a po jego zakończeniu 85 proc. respondentów (p = 0,01). Oprócz jednej osoby badani (95 proc.) już przed kursem uważali, że lekarz nie może odstąpić od informowania chorego o rozpoznaniu i złym rokowaniu na prośbę rodziny pacjenta. Na pytanie: „czy myślisz, że poznanie prawdy o rozpoznaniu i złym rokowaniu pomaga w czymś pacjentowi”, przed rozpoczęciem kursu wszyscy studenci odpowiedzieli twierdząco. Po zakończeniu kursu 80 proc. ankietowanych uważa, że prawda o rozpoznaniu i złym rokowaniu jest zdecydowanie pomocna pacjentowi, wobec 45 proc. respondentów przed rozpoczęciem kursu (p = 0,05). Większość ankietowanych zarówno przed, jak i po kursie twierdziła, że lekarz nie może wzbudzać w pacjencie nadziei na lepsze rokowanie, niż to jest w rzeczywistości (p = 0,62). W przypadku zachorowania na ciężką chorobę wszyscy respondenci uważają, że chcieliby poznać prawdę o rozpoznaniu i złym rokowaniu (90 proc. uczestników odpowiedziało zdecydowanie tak zarówno przed, jak i po zakończeniu kursu), także jeżeli choroba dotyczyłaby kogoś z ich bliskich (zdecydowanie tak uważało 50 proc. ankietowanych przed kursem i 75 proc. po kursie; p = 0,13). Na pytania: „czy w przypadku zachorowania na ciężką chorobę chciałbyś wiedzieć jak długo będziesz żyć?” oraz „czy w przypadku zachorowania na ciężką chorobę kogoś z Twoich bliskich chciałbyś, aby poznał on prawdę o tym, jak długo będzie żył?” większość osób odpowiadało tak zarówno przed, jak i po kursie (p > 0,05).
Studenci uważają, że przekazywanie złych wiadomości o rozpoznaniu i rokowaniu przyszłym pacjentom będzie prawdopodobnie sprawiało im trudności. Po zakończeniu kursu tylko 2 osoby (10 proc.) odpowiedziały na to pytanie zdecydowanie tak, podczas gdy przed zajęciami takiej odpowiedzi udzieliło 6 studentów (30 proc.), ale była to różnica nieznamienna statystycznie (p = 0,11) (tab. 2.).
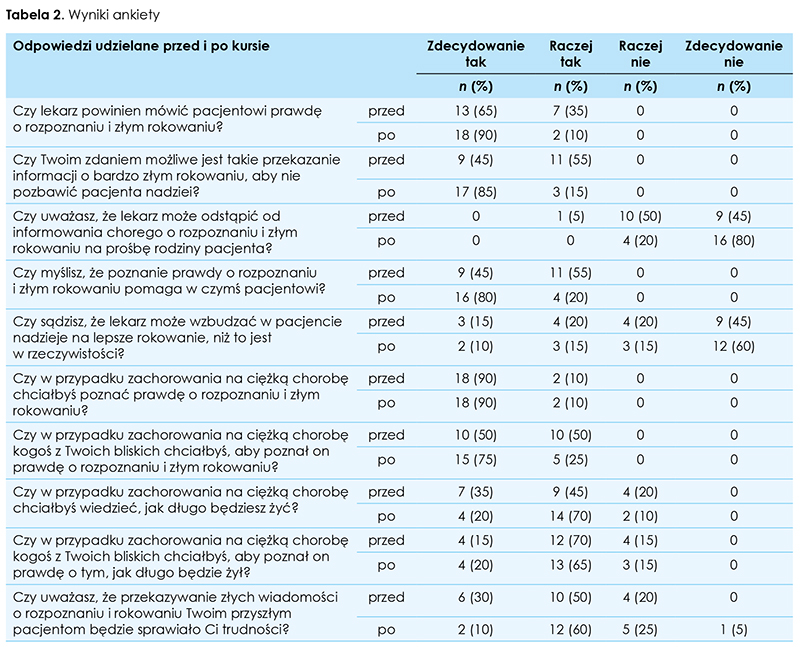
Przeprowadzony kurs istotnie wpłynął na przewidywania dotyczące nasilenia niektórych odczuć, które mogą towarzyszyć przekazywaniu trudnej informacji pacjentowi: zmniejszył się przewidywany niepokój (p = 0,04), lęk (p = 0,05), zakłopotanie (p = 0,03), irytacja (p = 0,016), poczucie przytłoczenia (p = 0,002), poczucie winy (p = 0,004), obawa (p = 0,003), rozgoryczenie (p = 0,04), poczucie porażki (p = 0,012), przygnębienie (p = 0,02), rozczarowanie (p = 0,003), bezradność (p = 0,0004), bezsilność (p = 0,002), niepewność (p = 0,036), a znamiennie zwiększyło się przewidywane poczucie odprężenia (p = 0,04), spokoju (p = 0,004), poczucie pewności (p = 0,0015), poczucie siły (p = 0,05) i poczucie bezpieczeństwa (p = 0,017) (tab. 3.).
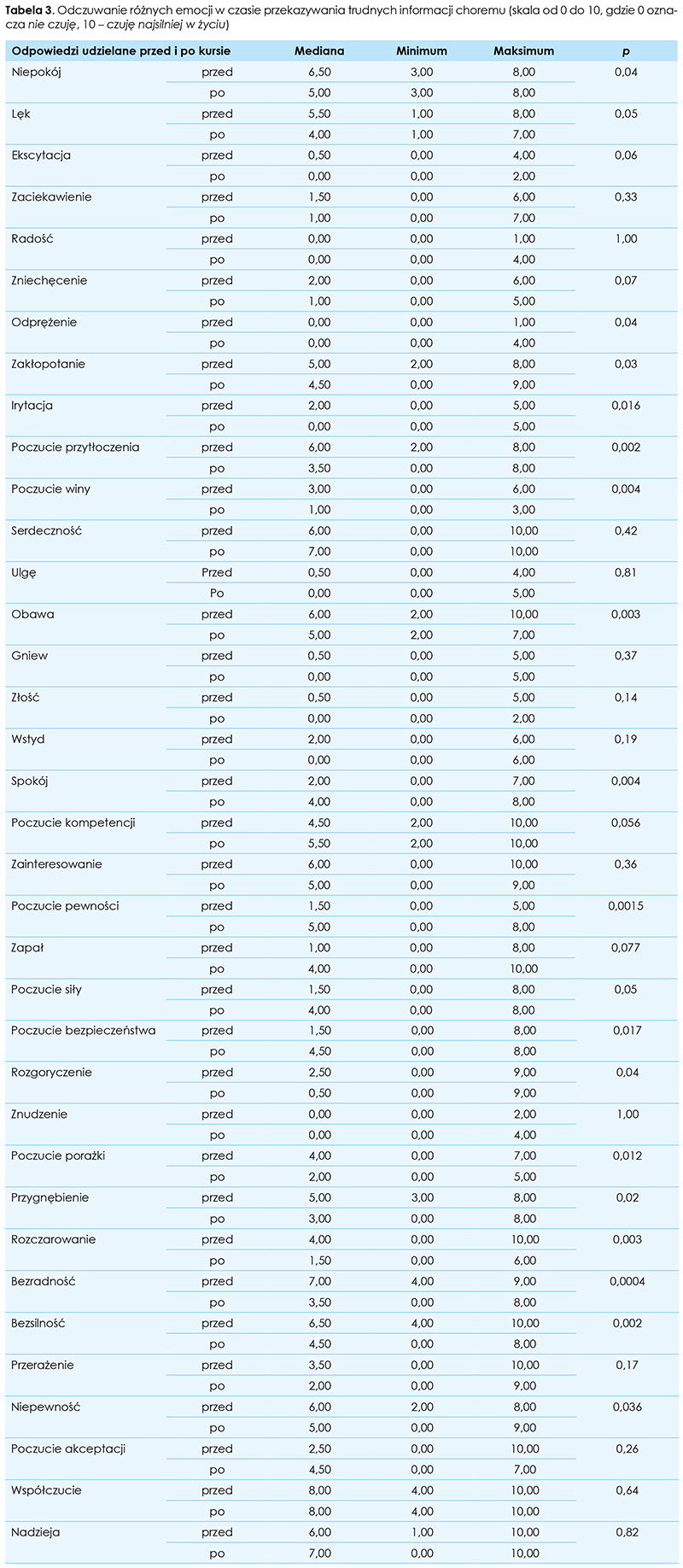
Po szkoleniu zaobserwowano zmiany w postrzeganiu priorytetów w kontekście pracy lekarza. Stwierdzono wzrost znaczenia dbania o siebie (p = 0,038), dbania o swój komfort (p = 0,001), dbania o hobby (p = 0,009), pozwolenia na odczuwanie własnych emocji (p = 0,03) (tab. 4.).
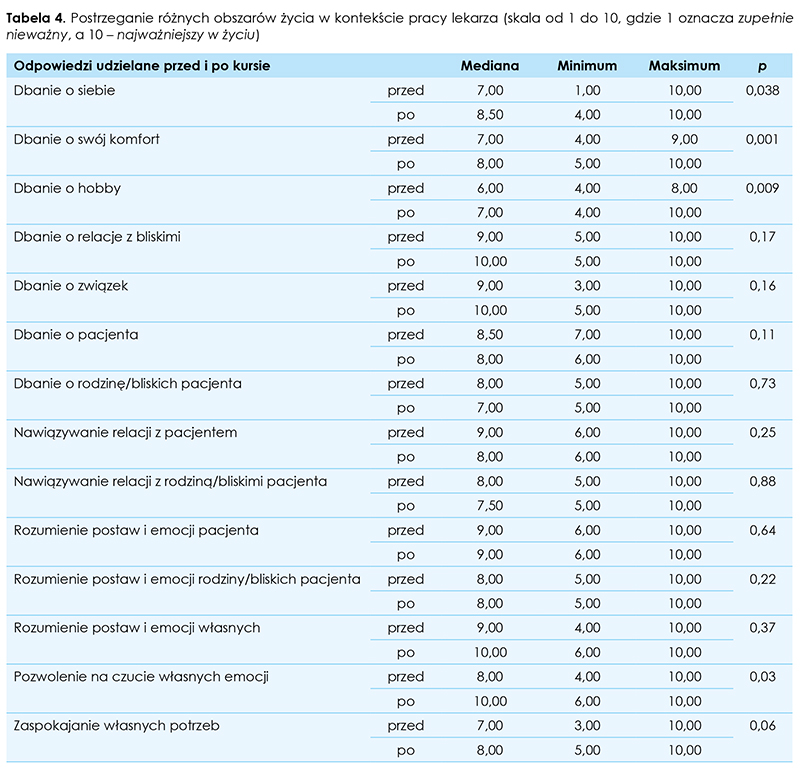
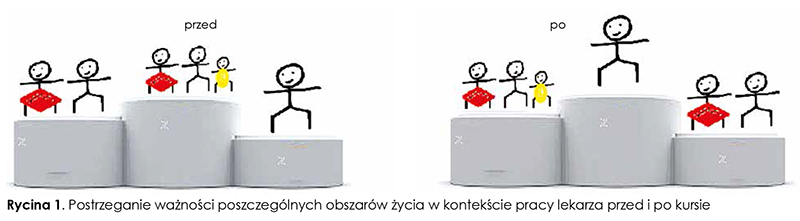
Na pytanie dotyczące najistotniejszych obszarów życia osoby badane najczęściej wskazywały rodzinę i bliskich (65 proc.), związek (20 proc.) i siebie (15 proc.). Uczestnictwo w warsztatach spowodowało, że po ich zakończeniu respondenci częściej na pierwszym miejscu wskazywali siebie (45 proc.) (ryc. 1.).
Dyskusja
Przekazywanie złych wiadomości stanowi jedno z trudniejszych wyzwań wpisanych w codzienną praktykę lekarza3. Informowanie o niepomyślnych wynikach badań, niekorzystnym rozpoznaniu i złym rokowaniu to stresujący moment dla lekarza, ale przede wszystkim dla pacjenta. Komunikacja lekarza z pacjentem ma wpływ na sposób postrzegania choroby, na decyzje o podjęciu czy kontynuacji leczenia, na postrzeganie przyszłości oraz na szeroko pojętą jakość życia pacjenta. Badania wskazują też na zależność pomiędzy umiejętnościami komunikacyjnymi lekarza a wynikami leczenia4. Postawa lekarza i sposób komunikacji mają wpływ na dobrostan psychiczny chorego i jego bliskich. Badania w grupie kobiet z rozpoznaniem raka piersi pokazały zależność pomiędzy pozytywnym odbiorem postawy lekarza w czasie rozmowy o diagnozie a ich psychicznym nastawieniem do choroby5. Sobczak i wsp.6 zebrali opinie pacjentów na temat postawy lekarza w czasie przekazywania złych wiadomości. Okazało się, że prawie połowa pacjentów (45,5 proc.) zmieniła lekarza prowadzącego po uzyskaniu od poprzedniego złych wiadomości, a 5,5 proc. chorych zrezygnowało z leczenia. Na zmianę lekarza i rezygnację z leczenia decydowali się ci pacjenci, którzy negatywnie ocenili sposób przekazania złych wiadomości, tj. ilość czasu poświęconego na rozmowę, niezwracanie przez lekarza uwagi na ich problemy, stosowanie niezrozumiałej terminologii medycznej, poczucie braku szczerości i brak wsparcia emocjonalnego ze strony lekarza. W przeprowadzonym przez Barnetta i wsp.7 badaniu wykazano, że 20 proc. pacjentów źle, a 6 proc. badanych bardzo źle odebrało sposób przekazania złych informacji. Przekazywanie niepomyślnych wiadomości przez lekarzy chirurgów było oceniane gorzej niż przez lekarzy innych specjalności. Warto zwrócić na tę zależność szczególną uwagę, ponieważ to właśnie chirurdzy często przekazują takie informacje pacjentom i ich rodzinom7. Według Lind i wsp.8 aż 74 proc. pacjentów dowiedziało się o niepomyślnej diagnozie od chirurga. Pacjenci szczególnie negatywnie oceniają przekazywanie złych wiadomości bezpośrednio na sali pooperacyjnej oraz przez telefon8. Greiner i Conklin9 wykazali, że emocjonalne cierpienie spowodowane nieprawidłowym sposobem przekazu złych informacji przez lekarza dotyczyło 30 proc. badanych pacjentów. Złe informacje dotyczące zdrowia drastycznie zmieniają sposób patrzenia człowieka na przyszłość10, 11. Dobra komunikacja z lekarzem pozwala na odpowiednie dostosowanie emocjonalne do sytuacji12–14.
Lekarze czasami obawiają się reakcji pacjenta, ponieważ często nie wiedzą, jak sobie z nią poradzić. Nie informując chorego, ukrywając niekorzystne wiadomości o rozpoznaniu i rokowaniu bądź przekazując je wyłącznie rodzinie bez uzgodnienia tego z pacjentem, lekarze często powołują się na dobro i chęć ochrony chorego, nieodbieranie mu nadziei i chęci do życia. Ponadto lekarze nie przekazują złych wiadomości, bo obawiają się odrzucenia przez chorego15.
Chociaż rozmowa z pacjentem i przekazywanie złych wiadomości jest rutynową czynnością w codziennej pracy lekarza, nie jest to zadanie łatwe nawet dla doświadczonych onkologów, a co dopiero dla młodszych lekarzy. Wyzwaniem jest rzetelne poinformowanie pacjenta w sposób dla niego zrozumiały, bycie szczerym wobec pacjenta, a jednocześnie niepozbawienie pacjenta nadziei oraz radzenie sobie z emocjami chorego i własnymi16–18. Ważne jest, aby lekarze zdobyli niezbędną wiedzę i przeszli odpowiednie szkolenie, aby nauczyli się odpowiednich technik przekazywania złych informacji, ale równocześnie, aby mieli prawidłowo ukształtowane postawy wobec przekazywania niepomyślnych wiadomości. Podobnie jak we wcześniej opublikowanym badaniu2, niniejsza analiza pokazała, iż studenci medycyny uważają, że przekazywanie złych wiadomości o rozpoznaniu i rokowaniu przyszłym pacjentom będzie prawdopodobnie sprawiało im trudności. W czasie przekazywania niepomyślnych informacji lekarzowi towarzyszą różne emocje. Dwoma głównymi czynnikami zwiększającymi poziom stresu wśród lekarzy w czasie przekazywania złych informacji są brak zdobycia tzw. umiejętności miękkich w czasie studiów oraz utrzymujący się nadal paternalistyczny stosunek lekarzy do pacjentów19, 20. Wykazano, że uczestnictwo w Areopagu Etycznym istotnie wpłynęło na przewidywania dotyczące nasilenia niektórych odczuć, które mogą towarzyszyć przekazywaniu trudnej informacji pacjentowi: zmniejszyły się m.in. przewidywany niepokój, lęk, zakłopotanie, poczucie przytłoczenia, poczucie winy, obawa, bezsilność czy poczucie porażki.
W opublikowanym wcześniej badaniu z udziałem studentów piątego roku Wydziału Lekarskiego Uniwersytetu Warmińsko-Mazurskiego w Olsztynie po odbytym kursie z onkologii2 wszyscy ankietowani uważali, że lekarz powinien mówić prawdę pacjentowi o niekorzystnym rozpoznaniu i rokowaniu. W niniejszym badaniu również wszyscy uczestnicy udzielili takiej odpowiedzi już przed rozpoczęciem szkolenia, po zakończeniu kursu odpowiedzi zdecydowanie tak udzieliło 90 proc. respondentów. W badaniach opublikowanych w 2003 r., przeprowadzonych wśród studentów piątego i szóstego roku Wydziału Lekarskiego Akademii Medycznej w Białymstoku, odpowiednio 77 proc. i 83 proc. ankietowanych stwierdziło, że w przypadku nieuleczalnej choroby chciałoby znać prawdę o stanie zdrowia21. Podobny odsetek (84 proc. ankietowanych) studentów III roku Wydziału Lekarskiego i Oddziału Stomatologii Akademii Medycznej w Poznaniu chciałoby znać rozpoznanie i rokowanie w pełnym zakresie22. Podobnie, 86 proc. biorących udział w badaniu opublikowanym w 2013 r. chciałoby dowiedzieć się o nadchodzącej śmierci23. W badaniu przeprowadzonym na Uniwersytecie Warmińsko-Mazurskim w Olsztynie2 prawie wszyscy badani studenci medycyny stwierdzili, że w przypadku poważnej choroby chcieliby poznać prawdę o rozpoznaniu i złym rokowaniu, ale część osób nie chciałaby, aby taką informację otrzymali ich bliscy w tej samej sytuacji. W niniejszym badaniu uzyskano podobne wyniki. Powstaje pytanie, jak do powyższych zagadnień odnoszą się sami chorzy. Spośród pacjentów Hospicjum Domowego w Białymstoku 73 proc. chciało znać całą prawdę o swoim stanie zdrowia21. Z kolei w badaniu Jenkinsa i wsp. 95 proc. ankietowanych pacjentów chciałoby znać rokowanie, a 98 proc. chciałoby wiedzieć, czy chorują na nowotwór24. W przeglądzie literatury dotyczącej przekazywania złych wiadomości dokonanym przez Fujimori i Uchitomi wykazano, że zdecydowana większość chorych na nowotwory chce znać prawdę o rozpoznaniu, rokowaniu i postępie choroby25. Okazuje się jednak, że wielu chorych, także w Polsce, nie otrzymuje wyczerpujących informacji na temat stanu zdrowia. W badaniu z udziałem 250 pacjentów Wojewódzkiego Specjalistycznego Szpitala w Łodzi wykazano, że jedynie 32 proc. chorych czuło się odpowiednio poinformowanych o stanie zdrowia26.
Kłopoty z przekazywaniem niepomyślnych wiadomości przez lekarza i ze złym odbiorem takich rozmów przez pacjenta wynikają prawdopodobnie z faktu, że lekarze nadal nie mają wystarczających umiejętności komunikacyjnych i odpowiedniego przeszkolenia oraz wsparcia. Ponadto na postawę lekarzy wobec pacjentów i sposób, w jaki komunikują złe wiadomości, wpływa ich osobiste zapatrywanie na filozofię życia i obawy przed własną śmiercią27. Dzierżanowski i wsp. wykazali, że lekarze opieki paliatywnej z dłuższym stażem pracy mniej boją się śmierci niż lekarze młodsi i pracujący jako interniści, co korelowało z łatwiejszym, w mniemaniu ich samych, przekazywaniem złych wiadomości chorym27. Lekarze, zdając sobie sprawę ze swoich niedostatków, chcieliby poprawić swoje kompetencje poprzez uczestnictwo w kursach ułatwiających zdobycie potrzebnej wiedzy i umiejętności oraz wsparcie mentora lekarza czy psychologa27–29. Followfield i wsp.30 wykazali, że dobre wsparcie w tej kwestii stanowią specjalnie przygotowane warsztaty dla onkologów. Szkolenia z przekazywania złych wiadomości korzystnie wpływają na zmianę postaw lekarzy oraz na samą pracę31. Na Uniwersytecie Medycznym w Brazylii przeprowadzono kurs komunikacji. Przed kursem tylko 30 proc. studentów była świadoma istoty przekazywania złych wiadomości oraz istnienia specjalnych protokołów dla lekarzy. Po kursie 90 proc. studentów zrozumiało, jak ważną rolę odgrywa sposób przekazu złych informacji, i zaczęło stosować protokoły w swojej praktyce32. W niniejszym badaniu również zaobserwowano istotnie korzystny wpływ kursu Areopag Etyczny na zmianę postawy studentów medycyny wobec różnych kwestii i emocji związanych z przekazywaniem złych informacji. W kursach na temat komunikacji wykorzystywane są różne techniki wirtualnej symulacji33-36. Areopag Etyczny posługuje się wykładami dotyczącymi komunikacji, aspektów psychologicznych rozmowy, etyki w medycynie, prawa medycznego oraz rozważaniami na temat chorowania i śmierci. Wykorzystuje scenki z udziałem studentów, aktorów i wolontariuszy. Szczególną uwagę zwraca się na to, jak ważna jest samoświadomość, rozwój osobisty, odpowiednia hierarchia potrzeb i wartości samego lekarza. W codziennej praktyce lekarzowi towarzyszy stres emocjonalny i wyczerpanie. Ważne jest, aby lekarz miał czas dla siebie i dla swoich bliskich, na rozwijanie swoich zainteresowań i realizację marzeń. W trakcie Areopagu Etycznego odbywają się też zajęcia sportowe oraz celebruje się spotkania i rozmowy przy stole czy ognisku. Stan zdrowia psychicznego i fizycznego przekłada się na sprawność i efektywność pracy lekarza. Po przeprowadzonym szkoleniu zaobserwowano zmiany w postrzeganiu priorytetów z większą koncentracją na sobie (dbania o siebie, swój komfort, hobby, odczuwanie własnych emocji), ale ważne jest, że nie zmieniło się nastawienie studentów do pacjenta.
Wnioski
Przekazywanie złych wiadomości jest wpisane w codzienną praktykę lekarza. Dlatego niezwykle ważne jest nabycie odpowiedniej wiedzy i umiejętności, najlepiej jeszcze przed rozpoczęciem pracy zawodowej, aby ograniczyć zarówno stres samego lekarza, jak i negatywne konsekwencje dla pacjenta związane z jego niewłaściwą postawą. Dla dobra pacjenta ważne jest również, aby lekarz umiał zadbać o swoje zdrowie fizyczne i psychiczne. Kursy, szkolenia i warsztaty dla studentów medycyny w dziedzinie przekazywania niepomyślnych wiadomości są niewątpliwie potrzebne i powinny być prowadzone na szeroką skalę, także w ramach obowiązkowych zajęć w trakcie studiów, aby nauczyć tej trudnej sztuki i kształtować prawidłowe postawy przyszłych lekarzy.
Piśmiennictwo:
1. https://fundacjakaczkowskiego.org/sopocki-aeropag-etyczny /#idea 2. Rucińska M, Osowiecka K, Kocbach T i wsp. Medical students and delivering poor prognosis and bad news to patients. Palliat Med Pract 2018; 12: 106-117.
3. Hulsman RL, Pranger S, Koot S i wsp. How stressful is doctor-patient communication? Physiological and psychological stress of medical students in simulated history taking and bad-news consultations. Int J Psychophysiol 2010; 77: 26-34.
4. Zolnierek KB, Dimatteo MR. Physician communication and patient adherence to treatment: a meta-analysis. Med Care 2009; 47: 826-834.
5. Mager WM, Andrykowski MA. Communication in the cancer ‘‘bad news’’ consultation: patient perceptions and psychological adjustment. Psycho Oncology 2002; 11: 35-46.
6. Sobczak K, Leoniuk K, Janaszczyk A. Delivering bad news: patient’s perspective and opinions. Patient Prefer Adherence 2018; 12: 2397-2404.
7. Barnett MM. Effect of breaking bad news on patients’ perceptions of doctors. J R Soc Med 2002; 95: 343-347.
8. Lind SE, DelVecchio Good MJ, Seidel S, et al. Telling the diagnosis of cancer. J Clin Oncol 1989; 7: 583-589.
9. Greiner AL, Conklin J. Breaking bad news to a pregnant woman with a fetal abnormality on ultrasound. Obstet Gynecol Surv 2015; 70: 39-44.
10. Buckman R. Breaking bad news: Why is it still so difficult. Br Med J (Clin Res Ed) 1984; 288: 1597-1599.
11. Ptacek JT, Eberhardt TL. Breaking bad news: A review of the literature. JAMA 1996; 276: 496-502.
12. Ptacek JT, Ptacek JJ. Patients’ perceptions of receiving bad news about cancer. J Clin Oncol 2001; 19: 4160-4164.
13. Cameron C. Patient compliance: Recognition of factors involved and suggestions for promoting compliance with therapeutic regimens. J Adv Nurs 1996; 24: 244-250.
14. Roberts CS, Cox CE, Reintgen DS i wsp. Influence of physician communication on newly diagnosed breast patients’ psychologic adjustment and decision-making. Cancer 1994; 74: 336-341.
15. Świrydowicz T. Psychologiczne aspekty przekazywania niepomyślnych informacji o rozpoznaniu choroby i prognozie. Nowa Med 2000; 97: 74-78.
16. Sykes N. Medical students’ fears about breaking bad news. Lancet 1989; 2: 564.
17. Ford S, Fallowfield L, Lewis S. Can oncologists detect distress in their outpatients and how satisfied are they with their performance during bad news consultations? Br J Cancer 1994; 66: 767-770.
18. Platas A, Cruz-Ramos M, Mesa-Chavez F i wsp. Communication Challenges Among Oncologists in Mexico. J Cancer Educ 2020 Feb 6.
19. Sobczak K, Pawłowski L, Pietrzykowska M i wsp. Delivering bad news by physicians – Polish reality check. J Med Sci 2016; 85: 172-177.
20. Sobczak K, Leoniuk K, Janaszczyk A i wsp. Patients’ expectations as to doctors’ behaviors during appointed visits. Health Commun 2017; 32: 517-519.
21. Matejuk A, Mikołajczyk E, Lewko A i wsp. Opieka paliatywna czy eutanazja – postrzeganie problemu przez pacjentów, lekarzy, studentów medycyny i mieszkańców województwa podlaskiego. Onkol Pol 2003; 6: 29-33.
22. Leppert W, Łuczak J, Góralski P. Wybrane problemy opieki paliatywnej i eutanazji w opiniach lekarzy i studentów medycyny. Pol Med Paliat 2005; 4: 67-76.
23. Ciałkowska-Rysz A, Dzierżanowski T. Personal fear of death affects the proper process of breaking bad news. Arch Med Sci 2013; 9: 127-131.
24. Jenkins V, Fallowfield L, Saul J. Information needs of patients with cancer: results from a large study in UK cancer centres. Br J Cancer 2001; 4: 48-51.
25. Fujimori M, Uchitomi Y. Preferences of cancer patients regarding communication of bad news: a systematic literature review. Jpn J Clin Oncol 2009; 39: 201-216.
26. Wroński K, Cywiński J, Depta A i wsp. Czy pacjenci są dobrze informowani o stanie swojego zdrowia przez lekarzy? Wsp Onkol 2008; 12: 234-239.
27. Dzierżanowski T, Kozlowski M. Personal fear of their own death and determination of philosophy of life affects the breaking of bad news by internal medicine and palliative care clinicians. Arch Med Sci 2019; doi: 10.5114/aoms.2019.85944.
28. Konstantis A, Exiara T. Breaking Bad News in Cancer Patients. Indian J Palliat Care 2015; 21: 35-38.
29. Monden KR, Gentry L, Cox TR. Delivering bad news to patients. Proc (Bayl Univ Med Cent) 2016; 29: 101-102.
30. Fallowfield L, Lipkin M, Hall A. Teaching senior oncologists communication skills: results from Phase I of a comprehensive longitudinal program in the United Kingdom. J Clin Oncol 1998; 16: 1961-1968.
31. Zanello M, Baugnon T, Roux A i wsp. A long-term evaluation of a training program on breaking bad news in pediatric neurosurgery: a pilot study. J Neurosurg Pediatr 2020; 13: 1-9.
32. de Moura Villela EF, Bastos LK, de Almeida WS i wsp. Effects on Medical Students of Longitudinal Small-Group Learning about Breaking Bad News. Perm J 2020; 24. doi: 10.7812/ TPP/19.157. Epub 2020 Feb 14.
33. Carrard V, Bourquin C, Orsini S i wsp. Virtual patient simulation in breaking bad news training for medical students. Patient Educ Couns 2020; doi: 10.1016/j.pec.2020.01.019.
34. Vermylen JH, Wayne DB, Cohen ER i wsp. Promoting readiness for residency: embedding simulation-based mastery learning for breaking bad news into the medicine sub-internship. Acad Med 2020; doi: 10.1097/ACM.0000000000003210.
35. Carrard V, Bourquin C, Stiefel F i wsp. Undergraduate training in breaking bad news: A continuation study exploring the patient perspective. Psychooncology 2020; 29: 398-405.
36. Schmitz FM, Schnabel KP, Bauer D i wsp. The learning effects of different presentations of worked examples on medical students’ breaking-bad-news skills: A randomized and blinded field trial 2018; 101: 1439-1451.
Artykuł opublikowano w „Medycynie Paliatywnej” 2/2020.
Przeczytaj także: „O opiece paliatywnej w Polsce”.
– Przekazywanie złych wiadomości jest trudnym zadaniem, z którym musi się zmagać każdy lekarz niezależnie od specjalizacji i miejsca, w którym pracuje. Aby było to łatwiejsze, lekarze powinni posiadać odpowiednią wiedzę i umiejętności, jak rozmawiać z pacjentem i jego rodziną. Zajęcia dotyczące relacji lekarz–pacjent, w tym sposobu przekazywania niepomyślnych informacji, odbywają się obecnie na wielu uczelniach medycznych w ramach nauczania przeddyplomowego, są też prowadzone na kursach podyplomowych. Wydaje się jednak, że nadal pozostaje to temat, któremu poświęca się zbyt mało uwagi, szczególnie w odniesieniu do związanych z nim zagadnień psychologicznych, a nie tylko formalnych i prawnych. Informowanie pacjentów o ciężkiej chorobie i złym rokowaniu budzi wiele emocji, z którymi dla dobra pacjenta, a także swojego, lekarz powinien umieć sobie odpowiednio radzić. Przede wszystkim należy poznać i nazwać te emocje. Ważne jest, aby zrozumieć własne nastawienie do choroby, kalectwa, śmierci oraz uświadomić sobie osobiste priorytety w kontekście pracy z pacjentami i ich rodziną. Warto znać swoje możliwości, ale też ograniczenia.
Areopag Etyczny to inicjatywa księdza Jana Kaczkowskiego i Piotra Szeląga. Pierwsza edycja Areopagu Etycznego odbyła się w 2008 r. na Półwyspie Helskim. Od tego czasu warsztaty dla studentów medycyny z zakresu komunikacji i etyki w medycynie są organizowane co roku w wakacje w Pucku przy Puckim Hospicjum, a od 2019 r. także w Sopocie z inicjatywy Fundacji im. Księdza Jana Kaczkowskiego. Na tych innowacyjnych szkoleniach studenci medycyny zdobywają wiedzę psychologiczną i praktyczną, uczą się dobrej rozmowy, ćwiczą przeprowadzanie trudnych rozmów nie tylko z pacjentami i ich bliskimi, ale też ze współpracownikami, innymi lekarzami, a nawet z samym sobą. Celem szkoleń jest również pokazanie, jak ważne jest dbanie o siebie i o własną dobrą kondycję psychofizyczną, co ma niewątpliwy wpływ na efektywność i jakość pracy lekarza. Według organizatorów Areopagu Etycznego dobry nowoczesny lekarz to osoba, która „świadomie decyduje, kim będzie dla siebie i swoich pacjentów” oraz „świadomie buduje relacje z pacjentem i jego bliskimi oraz współpracownikami i przełożonymi”1.
Cel pracy
Celem pracy była ocena postaw studentów medycyny wobec przekazywania złych wiadomości i wpływu udziału w Areopagu Etycznym na zmianę tych postaw oraz postrzegania ważności poszczególnych obszarów życia w kontekście pracy lekarza.
Materiał i metody
Badanie dotyczyło uczestników Areopagu Etycznego, który odbył się w Puckim Hospicjum pw. św. Ojca Pio w wakacje 2018 r. Uczestnikami kursu byli studenci medycyny. W badaniu zastosowano kwestionariusz ankietowy opracowany w Katedrze Onkologii Collegium Medicum Uniwersytetu Warmińsko-Mazurskiego w Olsztynie, zwalidowany i wykorzystany wcześniej [2]. Kwestionariusz uzupełniono o dodatkowe dwa pytania dotyczące emocji towarzyszących przekazywaniu złych wiadomości i 2 pytania oceniające postrzeganie wartości. Ankietę przeprowadzono dwukrotnie: przed i po kursie. Udział w badaniu był dobrowolny i anonimowy.
W celu porównania zmiennych zależnych jakościowych zastosowano test McNemara, a ilościowych – test Wilcoxona. Za wartość istotną statystycznie przyjęto p < 0,05. Analizy statystyczne przeprowadzono za pomocą programu TIBCO Software Inc. (2017). Statistica (data analysis software system), version 13. http://statistica.io.
Wyniki
Badaniem objęto 20 studentów medycyny w wieku 21–28 lat (mediana 24 lata), 13 kobiet (65 proc.) i 7 mężczyzn (35 proc.). Większość respondentów to osoby mieszkające w miastach powyżej 100 tys. mieszkańców (75 proc.), których rodzice nie byli lekarzami (65 proc.), a ktoś z bliskich chorował na nowotwór (70 proc.) (tab. 1.).

Wszyscy ankietowani na pytanie, czy lekarz powinien mówić pacjentowi prawdę o rozpoznaniu i złym rokowaniu, odpowiedzieli twierdząco. Zdecydowanie tak przed kursem odpowiedziało 65 proc. ankietowanych, natomiast po zakończeniu kursu takiej odpowiedzi udzieliło 90 proc. respondentów; różnica ta nie była jednak znamienna statystycznie (p = 0,07). Wszyscy badani uważali, że możliwe jest takie przekazanie informacji o bardzo złym rokowaniu, aby nie pozbawić pacjenta nadziei. Zdecydowanie tak odpowiedziało przed kursem 45 proc. studentów, a po jego zakończeniu 85 proc. respondentów (p = 0,01). Oprócz jednej osoby badani (95 proc.) już przed kursem uważali, że lekarz nie może odstąpić od informowania chorego o rozpoznaniu i złym rokowaniu na prośbę rodziny pacjenta. Na pytanie: „czy myślisz, że poznanie prawdy o rozpoznaniu i złym rokowaniu pomaga w czymś pacjentowi”, przed rozpoczęciem kursu wszyscy studenci odpowiedzieli twierdząco. Po zakończeniu kursu 80 proc. ankietowanych uważa, że prawda o rozpoznaniu i złym rokowaniu jest zdecydowanie pomocna pacjentowi, wobec 45 proc. respondentów przed rozpoczęciem kursu (p = 0,05). Większość ankietowanych zarówno przed, jak i po kursie twierdziła, że lekarz nie może wzbudzać w pacjencie nadziei na lepsze rokowanie, niż to jest w rzeczywistości (p = 0,62). W przypadku zachorowania na ciężką chorobę wszyscy respondenci uważają, że chcieliby poznać prawdę o rozpoznaniu i złym rokowaniu (90 proc. uczestników odpowiedziało zdecydowanie tak zarówno przed, jak i po zakończeniu kursu), także jeżeli choroba dotyczyłaby kogoś z ich bliskich (zdecydowanie tak uważało 50 proc. ankietowanych przed kursem i 75 proc. po kursie; p = 0,13). Na pytania: „czy w przypadku zachorowania na ciężką chorobę chciałbyś wiedzieć jak długo będziesz żyć?” oraz „czy w przypadku zachorowania na ciężką chorobę kogoś z Twoich bliskich chciałbyś, aby poznał on prawdę o tym, jak długo będzie żył?” większość osób odpowiadało tak zarówno przed, jak i po kursie (p > 0,05).
Studenci uważają, że przekazywanie złych wiadomości o rozpoznaniu i rokowaniu przyszłym pacjentom będzie prawdopodobnie sprawiało im trudności. Po zakończeniu kursu tylko 2 osoby (10 proc.) odpowiedziały na to pytanie zdecydowanie tak, podczas gdy przed zajęciami takiej odpowiedzi udzieliło 6 studentów (30 proc.), ale była to różnica nieznamienna statystycznie (p = 0,11) (tab. 2.).

Przeprowadzony kurs istotnie wpłynął na przewidywania dotyczące nasilenia niektórych odczuć, które mogą towarzyszyć przekazywaniu trudnej informacji pacjentowi: zmniejszył się przewidywany niepokój (p = 0,04), lęk (p = 0,05), zakłopotanie (p = 0,03), irytacja (p = 0,016), poczucie przytłoczenia (p = 0,002), poczucie winy (p = 0,004), obawa (p = 0,003), rozgoryczenie (p = 0,04), poczucie porażki (p = 0,012), przygnębienie (p = 0,02), rozczarowanie (p = 0,003), bezradność (p = 0,0004), bezsilność (p = 0,002), niepewność (p = 0,036), a znamiennie zwiększyło się przewidywane poczucie odprężenia (p = 0,04), spokoju (p = 0,004), poczucie pewności (p = 0,0015), poczucie siły (p = 0,05) i poczucie bezpieczeństwa (p = 0,017) (tab. 3.).

Po szkoleniu zaobserwowano zmiany w postrzeganiu priorytetów w kontekście pracy lekarza. Stwierdzono wzrost znaczenia dbania o siebie (p = 0,038), dbania o swój komfort (p = 0,001), dbania o hobby (p = 0,009), pozwolenia na odczuwanie własnych emocji (p = 0,03) (tab. 4.).

Na pytanie dotyczące najistotniejszych obszarów życia osoby badane najczęściej wskazywały rodzinę i bliskich (65 proc.), związek (20 proc.) i siebie (15 proc.). Uczestnictwo w warsztatach spowodowało, że po ich zakończeniu respondenci częściej na pierwszym miejscu wskazywali siebie (45 proc.) (ryc. 1.).

Dyskusja
Przekazywanie złych wiadomości stanowi jedno z trudniejszych wyzwań wpisanych w codzienną praktykę lekarza3. Informowanie o niepomyślnych wynikach badań, niekorzystnym rozpoznaniu i złym rokowaniu to stresujący moment dla lekarza, ale przede wszystkim dla pacjenta. Komunikacja lekarza z pacjentem ma wpływ na sposób postrzegania choroby, na decyzje o podjęciu czy kontynuacji leczenia, na postrzeganie przyszłości oraz na szeroko pojętą jakość życia pacjenta. Badania wskazują też na zależność pomiędzy umiejętnościami komunikacyjnymi lekarza a wynikami leczenia4. Postawa lekarza i sposób komunikacji mają wpływ na dobrostan psychiczny chorego i jego bliskich. Badania w grupie kobiet z rozpoznaniem raka piersi pokazały zależność pomiędzy pozytywnym odbiorem postawy lekarza w czasie rozmowy o diagnozie a ich psychicznym nastawieniem do choroby5. Sobczak i wsp.6 zebrali opinie pacjentów na temat postawy lekarza w czasie przekazywania złych wiadomości. Okazało się, że prawie połowa pacjentów (45,5 proc.) zmieniła lekarza prowadzącego po uzyskaniu od poprzedniego złych wiadomości, a 5,5 proc. chorych zrezygnowało z leczenia. Na zmianę lekarza i rezygnację z leczenia decydowali się ci pacjenci, którzy negatywnie ocenili sposób przekazania złych wiadomości, tj. ilość czasu poświęconego na rozmowę, niezwracanie przez lekarza uwagi na ich problemy, stosowanie niezrozumiałej terminologii medycznej, poczucie braku szczerości i brak wsparcia emocjonalnego ze strony lekarza. W przeprowadzonym przez Barnetta i wsp.7 badaniu wykazano, że 20 proc. pacjentów źle, a 6 proc. badanych bardzo źle odebrało sposób przekazania złych informacji. Przekazywanie niepomyślnych wiadomości przez lekarzy chirurgów było oceniane gorzej niż przez lekarzy innych specjalności. Warto zwrócić na tę zależność szczególną uwagę, ponieważ to właśnie chirurdzy często przekazują takie informacje pacjentom i ich rodzinom7. Według Lind i wsp.8 aż 74 proc. pacjentów dowiedziało się o niepomyślnej diagnozie od chirurga. Pacjenci szczególnie negatywnie oceniają przekazywanie złych wiadomości bezpośrednio na sali pooperacyjnej oraz przez telefon8. Greiner i Conklin9 wykazali, że emocjonalne cierpienie spowodowane nieprawidłowym sposobem przekazu złych informacji przez lekarza dotyczyło 30 proc. badanych pacjentów. Złe informacje dotyczące zdrowia drastycznie zmieniają sposób patrzenia człowieka na przyszłość10, 11. Dobra komunikacja z lekarzem pozwala na odpowiednie dostosowanie emocjonalne do sytuacji12–14.
Lekarze czasami obawiają się reakcji pacjenta, ponieważ często nie wiedzą, jak sobie z nią poradzić. Nie informując chorego, ukrywając niekorzystne wiadomości o rozpoznaniu i rokowaniu bądź przekazując je wyłącznie rodzinie bez uzgodnienia tego z pacjentem, lekarze często powołują się na dobro i chęć ochrony chorego, nieodbieranie mu nadziei i chęci do życia. Ponadto lekarze nie przekazują złych wiadomości, bo obawiają się odrzucenia przez chorego15.
Chociaż rozmowa z pacjentem i przekazywanie złych wiadomości jest rutynową czynnością w codziennej pracy lekarza, nie jest to zadanie łatwe nawet dla doświadczonych onkologów, a co dopiero dla młodszych lekarzy. Wyzwaniem jest rzetelne poinformowanie pacjenta w sposób dla niego zrozumiały, bycie szczerym wobec pacjenta, a jednocześnie niepozbawienie pacjenta nadziei oraz radzenie sobie z emocjami chorego i własnymi16–18. Ważne jest, aby lekarze zdobyli niezbędną wiedzę i przeszli odpowiednie szkolenie, aby nauczyli się odpowiednich technik przekazywania złych informacji, ale równocześnie, aby mieli prawidłowo ukształtowane postawy wobec przekazywania niepomyślnych wiadomości. Podobnie jak we wcześniej opublikowanym badaniu2, niniejsza analiza pokazała, iż studenci medycyny uważają, że przekazywanie złych wiadomości o rozpoznaniu i rokowaniu przyszłym pacjentom będzie prawdopodobnie sprawiało im trudności. W czasie przekazywania niepomyślnych informacji lekarzowi towarzyszą różne emocje. Dwoma głównymi czynnikami zwiększającymi poziom stresu wśród lekarzy w czasie przekazywania złych informacji są brak zdobycia tzw. umiejętności miękkich w czasie studiów oraz utrzymujący się nadal paternalistyczny stosunek lekarzy do pacjentów19, 20. Wykazano, że uczestnictwo w Areopagu Etycznym istotnie wpłynęło na przewidywania dotyczące nasilenia niektórych odczuć, które mogą towarzyszyć przekazywaniu trudnej informacji pacjentowi: zmniejszyły się m.in. przewidywany niepokój, lęk, zakłopotanie, poczucie przytłoczenia, poczucie winy, obawa, bezsilność czy poczucie porażki.
W opublikowanym wcześniej badaniu z udziałem studentów piątego roku Wydziału Lekarskiego Uniwersytetu Warmińsko-Mazurskiego w Olsztynie po odbytym kursie z onkologii2 wszyscy ankietowani uważali, że lekarz powinien mówić prawdę pacjentowi o niekorzystnym rozpoznaniu i rokowaniu. W niniejszym badaniu również wszyscy uczestnicy udzielili takiej odpowiedzi już przed rozpoczęciem szkolenia, po zakończeniu kursu odpowiedzi zdecydowanie tak udzieliło 90 proc. respondentów. W badaniach opublikowanych w 2003 r., przeprowadzonych wśród studentów piątego i szóstego roku Wydziału Lekarskiego Akademii Medycznej w Białymstoku, odpowiednio 77 proc. i 83 proc. ankietowanych stwierdziło, że w przypadku nieuleczalnej choroby chciałoby znać prawdę o stanie zdrowia21. Podobny odsetek (84 proc. ankietowanych) studentów III roku Wydziału Lekarskiego i Oddziału Stomatologii Akademii Medycznej w Poznaniu chciałoby znać rozpoznanie i rokowanie w pełnym zakresie22. Podobnie, 86 proc. biorących udział w badaniu opublikowanym w 2013 r. chciałoby dowiedzieć się o nadchodzącej śmierci23. W badaniu przeprowadzonym na Uniwersytecie Warmińsko-Mazurskim w Olsztynie2 prawie wszyscy badani studenci medycyny stwierdzili, że w przypadku poważnej choroby chcieliby poznać prawdę o rozpoznaniu i złym rokowaniu, ale część osób nie chciałaby, aby taką informację otrzymali ich bliscy w tej samej sytuacji. W niniejszym badaniu uzyskano podobne wyniki. Powstaje pytanie, jak do powyższych zagadnień odnoszą się sami chorzy. Spośród pacjentów Hospicjum Domowego w Białymstoku 73 proc. chciało znać całą prawdę o swoim stanie zdrowia21. Z kolei w badaniu Jenkinsa i wsp. 95 proc. ankietowanych pacjentów chciałoby znać rokowanie, a 98 proc. chciałoby wiedzieć, czy chorują na nowotwór24. W przeglądzie literatury dotyczącej przekazywania złych wiadomości dokonanym przez Fujimori i Uchitomi wykazano, że zdecydowana większość chorych na nowotwory chce znać prawdę o rozpoznaniu, rokowaniu i postępie choroby25. Okazuje się jednak, że wielu chorych, także w Polsce, nie otrzymuje wyczerpujących informacji na temat stanu zdrowia. W badaniu z udziałem 250 pacjentów Wojewódzkiego Specjalistycznego Szpitala w Łodzi wykazano, że jedynie 32 proc. chorych czuło się odpowiednio poinformowanych o stanie zdrowia26.
Kłopoty z przekazywaniem niepomyślnych wiadomości przez lekarza i ze złym odbiorem takich rozmów przez pacjenta wynikają prawdopodobnie z faktu, że lekarze nadal nie mają wystarczających umiejętności komunikacyjnych i odpowiedniego przeszkolenia oraz wsparcia. Ponadto na postawę lekarzy wobec pacjentów i sposób, w jaki komunikują złe wiadomości, wpływa ich osobiste zapatrywanie na filozofię życia i obawy przed własną śmiercią27. Dzierżanowski i wsp. wykazali, że lekarze opieki paliatywnej z dłuższym stażem pracy mniej boją się śmierci niż lekarze młodsi i pracujący jako interniści, co korelowało z łatwiejszym, w mniemaniu ich samych, przekazywaniem złych wiadomości chorym27. Lekarze, zdając sobie sprawę ze swoich niedostatków, chcieliby poprawić swoje kompetencje poprzez uczestnictwo w kursach ułatwiających zdobycie potrzebnej wiedzy i umiejętności oraz wsparcie mentora lekarza czy psychologa27–29. Followfield i wsp.30 wykazali, że dobre wsparcie w tej kwestii stanowią specjalnie przygotowane warsztaty dla onkologów. Szkolenia z przekazywania złych wiadomości korzystnie wpływają na zmianę postaw lekarzy oraz na samą pracę31. Na Uniwersytecie Medycznym w Brazylii przeprowadzono kurs komunikacji. Przed kursem tylko 30 proc. studentów była świadoma istoty przekazywania złych wiadomości oraz istnienia specjalnych protokołów dla lekarzy. Po kursie 90 proc. studentów zrozumiało, jak ważną rolę odgrywa sposób przekazu złych informacji, i zaczęło stosować protokoły w swojej praktyce32. W niniejszym badaniu również zaobserwowano istotnie korzystny wpływ kursu Areopag Etyczny na zmianę postawy studentów medycyny wobec różnych kwestii i emocji związanych z przekazywaniem złych informacji. W kursach na temat komunikacji wykorzystywane są różne techniki wirtualnej symulacji33-36. Areopag Etyczny posługuje się wykładami dotyczącymi komunikacji, aspektów psychologicznych rozmowy, etyki w medycynie, prawa medycznego oraz rozważaniami na temat chorowania i śmierci. Wykorzystuje scenki z udziałem studentów, aktorów i wolontariuszy. Szczególną uwagę zwraca się na to, jak ważna jest samoświadomość, rozwój osobisty, odpowiednia hierarchia potrzeb i wartości samego lekarza. W codziennej praktyce lekarzowi towarzyszy stres emocjonalny i wyczerpanie. Ważne jest, aby lekarz miał czas dla siebie i dla swoich bliskich, na rozwijanie swoich zainteresowań i realizację marzeń. W trakcie Areopagu Etycznego odbywają się też zajęcia sportowe oraz celebruje się spotkania i rozmowy przy stole czy ognisku. Stan zdrowia psychicznego i fizycznego przekłada się na sprawność i efektywność pracy lekarza. Po przeprowadzonym szkoleniu zaobserwowano zmiany w postrzeganiu priorytetów z większą koncentracją na sobie (dbania o siebie, swój komfort, hobby, odczuwanie własnych emocji), ale ważne jest, że nie zmieniło się nastawienie studentów do pacjenta.
Wnioski
Przekazywanie złych wiadomości jest wpisane w codzienną praktykę lekarza. Dlatego niezwykle ważne jest nabycie odpowiedniej wiedzy i umiejętności, najlepiej jeszcze przed rozpoczęciem pracy zawodowej, aby ograniczyć zarówno stres samego lekarza, jak i negatywne konsekwencje dla pacjenta związane z jego niewłaściwą postawą. Dla dobra pacjenta ważne jest również, aby lekarz umiał zadbać o swoje zdrowie fizyczne i psychiczne. Kursy, szkolenia i warsztaty dla studentów medycyny w dziedzinie przekazywania niepomyślnych wiadomości są niewątpliwie potrzebne i powinny być prowadzone na szeroką skalę, także w ramach obowiązkowych zajęć w trakcie studiów, aby nauczyć tej trudnej sztuki i kształtować prawidłowe postawy przyszłych lekarzy.
Piśmiennictwo:
1. https://fundacjakaczkowskiego.org/sopocki-aeropag-etyczny /#idea 2. Rucińska M, Osowiecka K, Kocbach T i wsp. Medical students and delivering poor prognosis and bad news to patients. Palliat Med Pract 2018; 12: 106-117.
3. Hulsman RL, Pranger S, Koot S i wsp. How stressful is doctor-patient communication? Physiological and psychological stress of medical students in simulated history taking and bad-news consultations. Int J Psychophysiol 2010; 77: 26-34.
4. Zolnierek KB, Dimatteo MR. Physician communication and patient adherence to treatment: a meta-analysis. Med Care 2009; 47: 826-834.
5. Mager WM, Andrykowski MA. Communication in the cancer ‘‘bad news’’ consultation: patient perceptions and psychological adjustment. Psycho Oncology 2002; 11: 35-46.
6. Sobczak K, Leoniuk K, Janaszczyk A. Delivering bad news: patient’s perspective and opinions. Patient Prefer Adherence 2018; 12: 2397-2404.
7. Barnett MM. Effect of breaking bad news on patients’ perceptions of doctors. J R Soc Med 2002; 95: 343-347.
8. Lind SE, DelVecchio Good MJ, Seidel S, et al. Telling the diagnosis of cancer. J Clin Oncol 1989; 7: 583-589.
9. Greiner AL, Conklin J. Breaking bad news to a pregnant woman with a fetal abnormality on ultrasound. Obstet Gynecol Surv 2015; 70: 39-44.
10. Buckman R. Breaking bad news: Why is it still so difficult. Br Med J (Clin Res Ed) 1984; 288: 1597-1599.
11. Ptacek JT, Eberhardt TL. Breaking bad news: A review of the literature. JAMA 1996; 276: 496-502.
12. Ptacek JT, Ptacek JJ. Patients’ perceptions of receiving bad news about cancer. J Clin Oncol 2001; 19: 4160-4164.
13. Cameron C. Patient compliance: Recognition of factors involved and suggestions for promoting compliance with therapeutic regimens. J Adv Nurs 1996; 24: 244-250.
14. Roberts CS, Cox CE, Reintgen DS i wsp. Influence of physician communication on newly diagnosed breast patients’ psychologic adjustment and decision-making. Cancer 1994; 74: 336-341.
15. Świrydowicz T. Psychologiczne aspekty przekazywania niepomyślnych informacji o rozpoznaniu choroby i prognozie. Nowa Med 2000; 97: 74-78.
16. Sykes N. Medical students’ fears about breaking bad news. Lancet 1989; 2: 564.
17. Ford S, Fallowfield L, Lewis S. Can oncologists detect distress in their outpatients and how satisfied are they with their performance during bad news consultations? Br J Cancer 1994; 66: 767-770.
18. Platas A, Cruz-Ramos M, Mesa-Chavez F i wsp. Communication Challenges Among Oncologists in Mexico. J Cancer Educ 2020 Feb 6.
19. Sobczak K, Pawłowski L, Pietrzykowska M i wsp. Delivering bad news by physicians – Polish reality check. J Med Sci 2016; 85: 172-177.
20. Sobczak K, Leoniuk K, Janaszczyk A i wsp. Patients’ expectations as to doctors’ behaviors during appointed visits. Health Commun 2017; 32: 517-519.
21. Matejuk A, Mikołajczyk E, Lewko A i wsp. Opieka paliatywna czy eutanazja – postrzeganie problemu przez pacjentów, lekarzy, studentów medycyny i mieszkańców województwa podlaskiego. Onkol Pol 2003; 6: 29-33.
22. Leppert W, Łuczak J, Góralski P. Wybrane problemy opieki paliatywnej i eutanazji w opiniach lekarzy i studentów medycyny. Pol Med Paliat 2005; 4: 67-76.
23. Ciałkowska-Rysz A, Dzierżanowski T. Personal fear of death affects the proper process of breaking bad news. Arch Med Sci 2013; 9: 127-131.
24. Jenkins V, Fallowfield L, Saul J. Information needs of patients with cancer: results from a large study in UK cancer centres. Br J Cancer 2001; 4: 48-51.
25. Fujimori M, Uchitomi Y. Preferences of cancer patients regarding communication of bad news: a systematic literature review. Jpn J Clin Oncol 2009; 39: 201-216.
26. Wroński K, Cywiński J, Depta A i wsp. Czy pacjenci są dobrze informowani o stanie swojego zdrowia przez lekarzy? Wsp Onkol 2008; 12: 234-239.
27. Dzierżanowski T, Kozlowski M. Personal fear of their own death and determination of philosophy of life affects the breaking of bad news by internal medicine and palliative care clinicians. Arch Med Sci 2019; doi: 10.5114/aoms.2019.85944.
28. Konstantis A, Exiara T. Breaking Bad News in Cancer Patients. Indian J Palliat Care 2015; 21: 35-38.
29. Monden KR, Gentry L, Cox TR. Delivering bad news to patients. Proc (Bayl Univ Med Cent) 2016; 29: 101-102.
30. Fallowfield L, Lipkin M, Hall A. Teaching senior oncologists communication skills: results from Phase I of a comprehensive longitudinal program in the United Kingdom. J Clin Oncol 1998; 16: 1961-1968.
31. Zanello M, Baugnon T, Roux A i wsp. A long-term evaluation of a training program on breaking bad news in pediatric neurosurgery: a pilot study. J Neurosurg Pediatr 2020; 13: 1-9.
32. de Moura Villela EF, Bastos LK, de Almeida WS i wsp. Effects on Medical Students of Longitudinal Small-Group Learning about Breaking Bad News. Perm J 2020; 24. doi: 10.7812/ TPP/19.157. Epub 2020 Feb 14.
33. Carrard V, Bourquin C, Orsini S i wsp. Virtual patient simulation in breaking bad news training for medical students. Patient Educ Couns 2020; doi: 10.1016/j.pec.2020.01.019.
34. Vermylen JH, Wayne DB, Cohen ER i wsp. Promoting readiness for residency: embedding simulation-based mastery learning for breaking bad news into the medicine sub-internship. Acad Med 2020; doi: 10.1097/ACM.0000000000003210.
35. Carrard V, Bourquin C, Stiefel F i wsp. Undergraduate training in breaking bad news: A continuation study exploring the patient perspective. Psychooncology 2020; 29: 398-405.
36. Schmitz FM, Schnabel KP, Bauer D i wsp. The learning effects of different presentations of worked examples on medical students’ breaking-bad-news skills: A randomized and blinded field trial 2018; 101: 1439-1451.
Artykuł opublikowano w „Medycynie Paliatywnej” 2/2020.
Przeczytaj także: „O opiece paliatywnej w Polsce”.
Źródło:
Medycyna Paliatywna/Monika Rucińska, Karolina Osowiecka, Magdalena Mikulska i Teresa Piesik
Medycyna Paliatywna/Monika Rucińska, Karolina Osowiecka, Magdalena Mikulska i Teresa Piesik


















