Nowe możliwości profilaktyki półpaśca
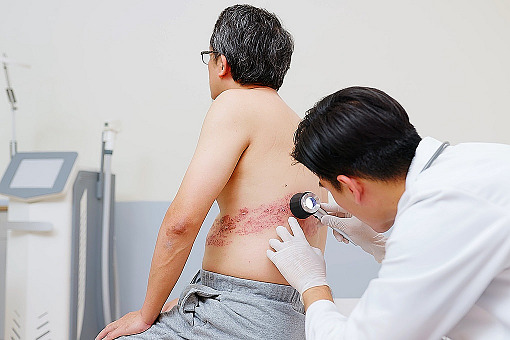
U każdej osoby, która w przeszłości przebyła ospę wietrzną, nawet jeśli nie wie lub nie pamięta, że na nią chorowała, może się rozwinąć półpasiec – choroba wtórna do zakażenia wirusem ospy wietrznej. Na szczęście przed zachorowaniem można się chronić. Od kilku miesięcy w Polsce jest dostępna profilaktyka – szczepionka Shingrix, dla osób starszych i młodszych z grup ryzyka.
Statystycznie nawet jedna na trzy osoby w ciągu całego swojego życia zachoruje na półpasiec, chorobę spowodowaną przez reaktywację wirusa ospy wietrznej i półpaśca (Varicella zoster virus – VZV). Do zakażenia pierwotnego wirusem ospy wietrznej dochodzi zazwyczaj w dzieciństwie. Następnie wirus ulega utajeniu i bytuje w neuronach czuciowych zwojów rdzeniowych i zwojów nerwów czaszkowych. Może to trwać nawet dziesiątki lat. W sprzyjających warunkach – kiedy osoba, u której rezyduje, jest starsza, osłabiona, ma obniżoną odporność, defekty układu immunologicznego – patogen reaktywuje i wędruje drogą neuronów czuciowych do skóry, wywołując charakterystyczny ból prodromalny, a następnie wysypkę pęcherzykową o układzie dermatomalnym. Choroba na skórze rozwija się wzdłuż przebiegu włókien nerwowych, przy czym charakterystyczne jest to, że wykwity nie przekraczają środkowej linii ciała – stąd nazwa półpasiec.
Ile osób dorosłych w Polsce jest narażonych na rozwój półpaśca i czy rzeczywiście ta choroba stanowi lub może stanowić dla nich poważny problem zdrowotny? Jak się okazuje, 99,5 proc. polskiej populacji powyżej 50. roku życia miało kontakt z VZV i przechorowało ospę wietrzną w sposób objawowy lub bezobjawowy. Oznacza to, że na rozwój półpaśca może być narażonych w naszym kraju nawet kilkanaście milionów ludzi!
Ile osób choruje na półpasiec?
Dane z 26 krajów z całego świata wskazują, że częstość występowania półpaśca w poszczególnych krajach nie różni się zasadniczo. Najistotniejszym czynnikiem ryzyka jest wiek pacjenta. Drastyczny skok zachorowalności na półpasiec obserwuje się u osób powyżej 50. roku życia. Nawet 2/3 wszystkich przypadków zachorowań dotyczy właśnie tej grupy wiekowej. Szacuje się, że w Stanach Zjednoczonych co roku jest 1 mln nowych zachorowań na półpasiec, w Europie ok. 1,7 mln, w Chinach 1,5 mln.
– W Polsce zachorowalność na półpasiec wynosi ok. 340/100 tys. osób, przy czym w grupie po 50. roku życia jest ona prawie dwukrotnie wyższa – na poziomie 614/100 tys. osób. Daje to w sumie rocznie ok. 130 tys. nowych zachorowań. Chorobowość szpitalna to średnio 4–5 przypadków/100 tys., a liczba zgonów wynosi od kilku do kilkunastu rocznie – mówi dr hab. n. med. Maria Magdalena Bujnowska-Fedak z Katedry Medycyny Rodzinnej Uniwersytetu Medycznego we Wrocławiu.
Czynniki ryzyka
Jak wyjaśnia ekspertka, wiek powyżej 50 lat nie jest jedynym czynnikiem ryzyka. Do zachorowań częściej dochodzi u kobiet, u osób rasy białej i w sytuacjach, kiedy pacjent ma obniżoną odporność. Szczególnie podatne są osoby z chorobami nowotworowymi, po przeszczepach komórek macierzystych czy szpiku kostnego, po transplantacjach, z zakażeniem HIV, ale także osoby z wielochorobowością. Dodatkowo infekcji sprzyjają astma, przewlekła obturacyjna choroba płuc, cukrzyca, niewydolność serca, wątroby, nerek, choroba niedokrwienna serca, depresja i wiele chorób autoimmunologicznych. Badania amerykańskie pokazują, że osoby po 50. roku życia, które przeszły COVID-19, miały o 15 proc. większe ryzyko zachorowania na półpasiec, a gdy infekcja SARS-CoV-2 była ciężka i pacjent trafił do szpitala, wówczas ryzyko zachorowania wzrastało o 21 proc.
Naturalny przebieg półpaśca
Naturalny przebieg półpaśca obejmuje fazę prodromalną – charakterystyczną dla wszystkich infekcji wirusowych. Pacjent zgłasza wówczas ogólne złe samopoczucie, mogą wystąpić u niego osłabienie, bóle głowy, niewielka gorączka. Kolejnym etapem jest faza ostra trwająca 2–4 tygodnie. Pojawia się wtedy wysypka o układzie dermatomalnym, której towarzyszy silny ból. Zwykle zajmuje ona jeden lub dwa dermatomy, a gdy jest ich więcej, mówimy już o półpaścu rozsianym. W 56 proc. przypadków wysypka dotyka dermatomu piersiowego. Może też obejmować dermatom lędźwiowy, czaszkowy, szyjny czy – stosunkowo rzadko – krzyżowy.
– Wysypka ma na początku postać charakterystycznych pęcherzyków, które zaczynają mętnieć i w ich miejscu pojawiają się krostki. Mniej więcej po tygodniu, dwóch zmieniają się one w strupki, po czym powoli zaczynają ustępować. Niestety blizny i zmiany barwnikowe mogą się utrzymywać długo po wyleczeniu. Jak podają badania, u ok. 10 proc. pacjentów mogą być one obecne jeszcze 6 miesięcy po ustąpieniu wysypki – komentuje dr hab. Maria Magdalena Bujnowska-Fedak.
Silny ból neuropatyczny
U 5–30 proc. pacjentów dochodzi do powikłań w postaci neuralgii popółpaścowej (post-herpetic neuralgia – PHN). Jest to ból niereceptorowy, przewlekły, silny, wyniszczający, trwający powyżej 90 dni od pojawienia się po raz pierwszy wysypki popółpaścowej. Doktor hab. Maria Magdalena Bujnowska-Fedak podkreśla, że niemal 80 proc. pacjentów raportuje tzw. klinicznie istotny ból.
– Może być on skrajnie wyniszczający dla pacjenta i utrzymywać się przez wiele miesięcy, a nawet lat, co drastycznie obniża jakość życia. Mamy badanie, które pokazuje nasilenie bólu w różnych schorzeniach przy użyciu tzw. skróconego kwestionariusza do oceny bólu McGilla. Półpasiec został w nim zakwalifikowany wyżej niż ból porodowy czy po zabiegu chirurgicznym. Bardzo wysoko została również zakwalifikowana neuralgia popółpaścowa, czyli forma przewlekła bólu – wyżej niż przewlekły ból związany z chorobami nowotworowymi czy z zapaleniem kości lub stawów – tłumaczy ekspertka.
Inne powikłania
Neuralgia popółpaścowa to niejedyne powikłanie, które może się pojawić po zachorowaniu na półpasiec. W przypadku półpaśca ocznego, który dotyczy 10–25 proc. pacjentów z rozpoznanym półpaścem, u 30–70 proc. powikłania pojawiają się w obrębie oka. Może to prowadzić do uszkodzenia rogówki, a w konsekwencji do upośledzenia wzroku. Poza tym może dojść do zapalenia spojówek, błony naczyniowej oka, rozwoju nadciśnienia ocznego, zapalenia nadtwardówki, rzadziej zapalenia nerwu wzrokowego i uszkodzenia samej siatkówki. Ale to nie wszystko. Ekspertka zwraca uwagę na możliwość pojawienia się innych, groźnych dla pacjenta powikłań.
– Około 10 proc. pacjentów w wieku powyżej 50 lat ma przynajmniej jedno inne powikłanie, np. zapalenie opon mózgowo-rdzeniowych, zapalenie mózgu, rdzenia kręgowego, zespół Guillaina-Barrégo, zespół Ramsaya Hunta, czyli tzw. półpasiec uszny, porażenie nerwu twarzowego. Okazuje się też, że półpasiec predysponuje także do powikłań naczyniowo-mózgowych i sercowo-naczyniowych, szczególnie w okresie pierwszego roku po przechorowaniu. Mniej więcej 1 proc. pacjentów po jego przebyciu doświadcza udaru, zawału serca czy innej choroby sercowo-naczyniowej. Ryzyko tych powikłań jest większe do 12 miesięcy po zakażeniu, a największe w ciągu pierwszych kilku miesięcy. Poza tym jest wyższe u osób młodszych, szczególnie przed 40. rokiem życia – wyjaśnia dr hab. Maria Magdalena Bujnowska-Fedak.
Leczenie półpaśca
– Leczenie przyczynowe nie jest konieczne u każdej osoby chorej na półpasiec. Należy jednak wdrożyć je jak najszybciej u osób z grup ryzyka, najlepiej w czasie pierwszych 48 godzin od wystąpienia charakterystycznej wysypki pęcherzykowej. Często pojawia się potrzeba hospitalizacji pacjenta i podania mu leków przeciwwirusowych, przede wszystkim acyklowiru, rzadziej walacyklowiru lub famcyklowiru, które łagodzą przebieg choroby i hamują replikację i rozprzestrzenianie się wirusa. Niestety, jak donoszą ostatnie badania, leki przeciwwirusowe nie zmniejszają ryzyka rozwoju neuralgii popółpaścowej. Warto zaznaczyć, że samo leczenie przeciwwirusowe często nie wystarcza i wówczas musimy sięgnąć po leki przeciwbólowe, które należy podawać zgodnie z drabiną analgetyczną – począwszy od leków najsłabszych, takich jak paracetamol i niesteroidowe leki przeciwzapalne, a gdy one okażą się niewystarczające – opioid z drugiego szczebla drabiny analgetycznej WHO lub silne leki z trzeciego szczebla, takie jak morfina, oksykodon, buprenorfina. Zdarza się, że konieczne jest dodanie leków adiuwantowych – najczęściej przeciwdepresyjnych lub przeciwdrgawkowych, to jest gabapentyny, pregabaliny lub innych, np. amitryptyliny, duloksetyny – wymienia dr hab. Maria Magdalena Bujnowska-Fedak.
Czy można ponownie zachorować na półpasiec?
Duże badanie prowadzone w Stanach Zjednoczonych w latach 1996–2007 na kohorcie 1,7 tys. pacjentów pokazało, że wskaźnik nawrotowości wprawdzie nie jest duży, ale jednak jest i wynosi ponad 6 proc. w okresie średnio 7 lat obserwacji. Warto zaznaczyć, że wskaźnik nawrotów był dwukrotnie większy u osób z obniżoną odpornością. Nawroty występowały w okresie od 96 dni do 10 lat po pierwszym epizodzie, przy czym częściej u kobiet. W 45 proc. przypadków obserwowano nawrót w innym dermatomie niż podczas pierwszego epizodu. Nawroty były częstsze u pacjentów, którzy przebyli ciężką bólową postać półpaśca, jeżeli ból utrzymywał się powyżej 30 dni.
Profilaktyka
Na świecie są zarejestrowane dwie szczepionki przeciw półpaścowi. Starsza – Zostavax – żywa, atenuowana, została zarejestrowana przez Food and Drug Administration w 2006 r. Druga szczepionka – Shingrix – nowsza, inaktywowana, rekombinowana, dwudawkowa, zastała zarejestrowana w Unii Europejskiej w 2018 r., a na polskim rynku jest dostępna od drugiego kwartału 2023 r. Szczepionka jest wskazana do profilaktyki półpaśca oraz neuralgii popółpaścowej u osób powyżej 50. roku życia oraz w wieku 18 lat i starszych należących do grup zwiększonego ryzyka zachorowania na półpasiec. Warto zaznaczyć, że preparat ten nie służy do zapobiegania ospie wietrznej jako pierwotnej infekcji wirusem VZV. Do tego przeznaczone są dwie inne dostępne w Polsce szczepionki: Varilrix oraz Varivax.
Jaka jest skuteczność tej szczepionki i czy jest ona bezpieczna? Duże badanie rejestracyjne ZOE, a właściwie dwa badania – ZOE-50 i ZOE-70 (w grupach osób w wieku 50+ i 70+) – pokazały, że skuteczność preparatu Shingrix w grupie 50+ wynosi powyżej 97 proc., a w grupie 70+ powyżej 91 proc. Szczepionka ta ma również wysoką skuteczność wobec neuralgii popółpaścowej – powyżej 91 proc. w grupie 50+ i powyżej 88 proc. w grupie 70+. Objawy niepożądane nie różnią się od objawów występujących przy każdym innym szczepieniu – może się pojawić niewielki obrzęk, zaczerwienienie, bolesność w miejscu wstrzyknięcia preparatu. Jeśli chodzi o reakcje ogólne, to należą do nich zmęczenie, osłabienie, stany podgorączkowe – o nasileniu łagodnym i krótkotrwałe.
Nowe dane przedstawione w październiku 2022 r. na podstawie badania ZOSTER-0498 (ZOE-LTFU) pokazały, że w długoterminowej obserwacji szczepionka Shingrix chroni osoby dorosłe po 50. roku życia przed zachorowaniem na półpasiec do 10 lat po szczepieniu. Może też zapewniać 10-letnią ochronę tych osób przed bólem półpaścowym, upośledzającymi skutkami i innymi poważnymi powikłaniami półpaśca. Uzyskane dane stanowią istotne uzupełnienie dotychczasowych informacji wskazujących na długotrwałe korzyści ze stosowania szczepionki i jej bezpieczeństwo.
Podsumowując wszystkie te badania, możemy przyjąć, że szczepionka wykazuje wysoką skuteczność w profilaktyce półpaśca. Jeśli jednak dojdzie do zachorowania, przebieg choroby jest łagodniejszy, znacznie rzadziej też pojawiają się powikłania. Ponadto – co jest być może najistotniejsze dla pacjenta – zaszczepienie się przeciwko półpaścowi redukuje ból neuropatyczny uważany za najbardziej przykrą i wyniszczającą dolegliwość związaną z przebyciem tej choroby.

Ile osób dorosłych w Polsce jest narażonych na rozwój półpaśca i czy rzeczywiście ta choroba stanowi lub może stanowić dla nich poważny problem zdrowotny? Jak się okazuje, 99,5 proc. polskiej populacji powyżej 50. roku życia miało kontakt z VZV i przechorowało ospę wietrzną w sposób objawowy lub bezobjawowy. Oznacza to, że na rozwój półpaśca może być narażonych w naszym kraju nawet kilkanaście milionów ludzi!
Ile osób choruje na półpasiec?
Dane z 26 krajów z całego świata wskazują, że częstość występowania półpaśca w poszczególnych krajach nie różni się zasadniczo. Najistotniejszym czynnikiem ryzyka jest wiek pacjenta. Drastyczny skok zachorowalności na półpasiec obserwuje się u osób powyżej 50. roku życia. Nawet 2/3 wszystkich przypadków zachorowań dotyczy właśnie tej grupy wiekowej. Szacuje się, że w Stanach Zjednoczonych co roku jest 1 mln nowych zachorowań na półpasiec, w Europie ok. 1,7 mln, w Chinach 1,5 mln.
– W Polsce zachorowalność na półpasiec wynosi ok. 340/100 tys. osób, przy czym w grupie po 50. roku życia jest ona prawie dwukrotnie wyższa – na poziomie 614/100 tys. osób. Daje to w sumie rocznie ok. 130 tys. nowych zachorowań. Chorobowość szpitalna to średnio 4–5 przypadków/100 tys., a liczba zgonów wynosi od kilku do kilkunastu rocznie – mówi dr hab. n. med. Maria Magdalena Bujnowska-Fedak z Katedry Medycyny Rodzinnej Uniwersytetu Medycznego we Wrocławiu.
Czynniki ryzyka
Jak wyjaśnia ekspertka, wiek powyżej 50 lat nie jest jedynym czynnikiem ryzyka. Do zachorowań częściej dochodzi u kobiet, u osób rasy białej i w sytuacjach, kiedy pacjent ma obniżoną odporność. Szczególnie podatne są osoby z chorobami nowotworowymi, po przeszczepach komórek macierzystych czy szpiku kostnego, po transplantacjach, z zakażeniem HIV, ale także osoby z wielochorobowością. Dodatkowo infekcji sprzyjają astma, przewlekła obturacyjna choroba płuc, cukrzyca, niewydolność serca, wątroby, nerek, choroba niedokrwienna serca, depresja i wiele chorób autoimmunologicznych. Badania amerykańskie pokazują, że osoby po 50. roku życia, które przeszły COVID-19, miały o 15 proc. większe ryzyko zachorowania na półpasiec, a gdy infekcja SARS-CoV-2 była ciężka i pacjent trafił do szpitala, wówczas ryzyko zachorowania wzrastało o 21 proc.
Naturalny przebieg półpaśca
Naturalny przebieg półpaśca obejmuje fazę prodromalną – charakterystyczną dla wszystkich infekcji wirusowych. Pacjent zgłasza wówczas ogólne złe samopoczucie, mogą wystąpić u niego osłabienie, bóle głowy, niewielka gorączka. Kolejnym etapem jest faza ostra trwająca 2–4 tygodnie. Pojawia się wtedy wysypka o układzie dermatomalnym, której towarzyszy silny ból. Zwykle zajmuje ona jeden lub dwa dermatomy, a gdy jest ich więcej, mówimy już o półpaścu rozsianym. W 56 proc. przypadków wysypka dotyka dermatomu piersiowego. Może też obejmować dermatom lędźwiowy, czaszkowy, szyjny czy – stosunkowo rzadko – krzyżowy.
– Wysypka ma na początku postać charakterystycznych pęcherzyków, które zaczynają mętnieć i w ich miejscu pojawiają się krostki. Mniej więcej po tygodniu, dwóch zmieniają się one w strupki, po czym powoli zaczynają ustępować. Niestety blizny i zmiany barwnikowe mogą się utrzymywać długo po wyleczeniu. Jak podają badania, u ok. 10 proc. pacjentów mogą być one obecne jeszcze 6 miesięcy po ustąpieniu wysypki – komentuje dr hab. Maria Magdalena Bujnowska-Fedak.
Silny ból neuropatyczny
U 5–30 proc. pacjentów dochodzi do powikłań w postaci neuralgii popółpaścowej (post-herpetic neuralgia – PHN). Jest to ból niereceptorowy, przewlekły, silny, wyniszczający, trwający powyżej 90 dni od pojawienia się po raz pierwszy wysypki popółpaścowej. Doktor hab. Maria Magdalena Bujnowska-Fedak podkreśla, że niemal 80 proc. pacjentów raportuje tzw. klinicznie istotny ból.
– Może być on skrajnie wyniszczający dla pacjenta i utrzymywać się przez wiele miesięcy, a nawet lat, co drastycznie obniża jakość życia. Mamy badanie, które pokazuje nasilenie bólu w różnych schorzeniach przy użyciu tzw. skróconego kwestionariusza do oceny bólu McGilla. Półpasiec został w nim zakwalifikowany wyżej niż ból porodowy czy po zabiegu chirurgicznym. Bardzo wysoko została również zakwalifikowana neuralgia popółpaścowa, czyli forma przewlekła bólu – wyżej niż przewlekły ból związany z chorobami nowotworowymi czy z zapaleniem kości lub stawów – tłumaczy ekspertka.
Inne powikłania
Neuralgia popółpaścowa to niejedyne powikłanie, które może się pojawić po zachorowaniu na półpasiec. W przypadku półpaśca ocznego, który dotyczy 10–25 proc. pacjentów z rozpoznanym półpaścem, u 30–70 proc. powikłania pojawiają się w obrębie oka. Może to prowadzić do uszkodzenia rogówki, a w konsekwencji do upośledzenia wzroku. Poza tym może dojść do zapalenia spojówek, błony naczyniowej oka, rozwoju nadciśnienia ocznego, zapalenia nadtwardówki, rzadziej zapalenia nerwu wzrokowego i uszkodzenia samej siatkówki. Ale to nie wszystko. Ekspertka zwraca uwagę na możliwość pojawienia się innych, groźnych dla pacjenta powikłań.
– Około 10 proc. pacjentów w wieku powyżej 50 lat ma przynajmniej jedno inne powikłanie, np. zapalenie opon mózgowo-rdzeniowych, zapalenie mózgu, rdzenia kręgowego, zespół Guillaina-Barrégo, zespół Ramsaya Hunta, czyli tzw. półpasiec uszny, porażenie nerwu twarzowego. Okazuje się też, że półpasiec predysponuje także do powikłań naczyniowo-mózgowych i sercowo-naczyniowych, szczególnie w okresie pierwszego roku po przechorowaniu. Mniej więcej 1 proc. pacjentów po jego przebyciu doświadcza udaru, zawału serca czy innej choroby sercowo-naczyniowej. Ryzyko tych powikłań jest większe do 12 miesięcy po zakażeniu, a największe w ciągu pierwszych kilku miesięcy. Poza tym jest wyższe u osób młodszych, szczególnie przed 40. rokiem życia – wyjaśnia dr hab. Maria Magdalena Bujnowska-Fedak.
Leczenie półpaśca
– Leczenie przyczynowe nie jest konieczne u każdej osoby chorej na półpasiec. Należy jednak wdrożyć je jak najszybciej u osób z grup ryzyka, najlepiej w czasie pierwszych 48 godzin od wystąpienia charakterystycznej wysypki pęcherzykowej. Często pojawia się potrzeba hospitalizacji pacjenta i podania mu leków przeciwwirusowych, przede wszystkim acyklowiru, rzadziej walacyklowiru lub famcyklowiru, które łagodzą przebieg choroby i hamują replikację i rozprzestrzenianie się wirusa. Niestety, jak donoszą ostatnie badania, leki przeciwwirusowe nie zmniejszają ryzyka rozwoju neuralgii popółpaścowej. Warto zaznaczyć, że samo leczenie przeciwwirusowe często nie wystarcza i wówczas musimy sięgnąć po leki przeciwbólowe, które należy podawać zgodnie z drabiną analgetyczną – począwszy od leków najsłabszych, takich jak paracetamol i niesteroidowe leki przeciwzapalne, a gdy one okażą się niewystarczające – opioid z drugiego szczebla drabiny analgetycznej WHO lub silne leki z trzeciego szczebla, takie jak morfina, oksykodon, buprenorfina. Zdarza się, że konieczne jest dodanie leków adiuwantowych – najczęściej przeciwdepresyjnych lub przeciwdrgawkowych, to jest gabapentyny, pregabaliny lub innych, np. amitryptyliny, duloksetyny – wymienia dr hab. Maria Magdalena Bujnowska-Fedak.
Czy można ponownie zachorować na półpasiec?
Duże badanie prowadzone w Stanach Zjednoczonych w latach 1996–2007 na kohorcie 1,7 tys. pacjentów pokazało, że wskaźnik nawrotowości wprawdzie nie jest duży, ale jednak jest i wynosi ponad 6 proc. w okresie średnio 7 lat obserwacji. Warto zaznaczyć, że wskaźnik nawrotów był dwukrotnie większy u osób z obniżoną odpornością. Nawroty występowały w okresie od 96 dni do 10 lat po pierwszym epizodzie, przy czym częściej u kobiet. W 45 proc. przypadków obserwowano nawrót w innym dermatomie niż podczas pierwszego epizodu. Nawroty były częstsze u pacjentów, którzy przebyli ciężką bólową postać półpaśca, jeżeli ból utrzymywał się powyżej 30 dni.
Profilaktyka
Na świecie są zarejestrowane dwie szczepionki przeciw półpaścowi. Starsza – Zostavax – żywa, atenuowana, została zarejestrowana przez Food and Drug Administration w 2006 r. Druga szczepionka – Shingrix – nowsza, inaktywowana, rekombinowana, dwudawkowa, zastała zarejestrowana w Unii Europejskiej w 2018 r., a na polskim rynku jest dostępna od drugiego kwartału 2023 r. Szczepionka jest wskazana do profilaktyki półpaśca oraz neuralgii popółpaścowej u osób powyżej 50. roku życia oraz w wieku 18 lat i starszych należących do grup zwiększonego ryzyka zachorowania na półpasiec. Warto zaznaczyć, że preparat ten nie służy do zapobiegania ospie wietrznej jako pierwotnej infekcji wirusem VZV. Do tego przeznaczone są dwie inne dostępne w Polsce szczepionki: Varilrix oraz Varivax.
Jaka jest skuteczność tej szczepionki i czy jest ona bezpieczna? Duże badanie rejestracyjne ZOE, a właściwie dwa badania – ZOE-50 i ZOE-70 (w grupach osób w wieku 50+ i 70+) – pokazały, że skuteczność preparatu Shingrix w grupie 50+ wynosi powyżej 97 proc., a w grupie 70+ powyżej 91 proc. Szczepionka ta ma również wysoką skuteczność wobec neuralgii popółpaścowej – powyżej 91 proc. w grupie 50+ i powyżej 88 proc. w grupie 70+. Objawy niepożądane nie różnią się od objawów występujących przy każdym innym szczepieniu – może się pojawić niewielki obrzęk, zaczerwienienie, bolesność w miejscu wstrzyknięcia preparatu. Jeśli chodzi o reakcje ogólne, to należą do nich zmęczenie, osłabienie, stany podgorączkowe – o nasileniu łagodnym i krótkotrwałe.
Nowe dane przedstawione w październiku 2022 r. na podstawie badania ZOSTER-0498 (ZOE-LTFU) pokazały, że w długoterminowej obserwacji szczepionka Shingrix chroni osoby dorosłe po 50. roku życia przed zachorowaniem na półpasiec do 10 lat po szczepieniu. Może też zapewniać 10-letnią ochronę tych osób przed bólem półpaścowym, upośledzającymi skutkami i innymi poważnymi powikłaniami półpaśca. Uzyskane dane stanowią istotne uzupełnienie dotychczasowych informacji wskazujących na długotrwałe korzyści ze stosowania szczepionki i jej bezpieczeństwo.
Podsumowując wszystkie te badania, możemy przyjąć, że szczepionka wykazuje wysoką skuteczność w profilaktyce półpaśca. Jeśli jednak dojdzie do zachorowania, przebieg choroby jest łagodniejszy, znacznie rzadziej też pojawiają się powikłania. Ponadto – co jest być może najistotniejsze dla pacjenta – zaszczepienie się przeciwko półpaścowi redukuje ból neuropatyczny uważany za najbardziej przykrą i wyniszczającą dolegliwość związaną z przebyciem tej choroby.




















