Zespoły nakładania – wyzwania w gabinecie lekarza POZ

Zaburzenia czynnościowe stanowią najczęstszą przyczynę wizyt w gabinetach lekarskich, dotyczą bowiem do 50 proc. pacjentów. Zespoły nakładania się jednego lub dwóch zaburzeń czynnościowych występują powszechnie i znacząco obniżają jakość życia chorych, są również trudniejsze do leczenia. Jak skutecznie pomóc tej grupie pacjentów? Na to pytanie w „Kurierze Medycznym” odpowiada prof. dr hab. n. med. Grażyna Rydzewska.
Do objawów nieprawidłowej kinetyki przewodu pokarmowego należą zgaga, dyspepsja, nudności, wymioty, wczesne uczucie sytości, uczucie pełności poposiłkowej, ból w klatce piersiowej, ból w nadbrzuszu, dysfagia, odynofagia, wzdęcia.
– Gdy mówimy o zaburzeniach czynnościowych, mamy na myśli przede wszystkim wielką trójkę, czyli chorobę refluksową (gastroesophageal reflux disease – GERD), która dotyka 20 proc. pacjentów (7,5 mln osób), dyspepsję czynnościową (functional dyspepsia – FD), która jest u 20–40 proc. (do 15 mln osób) i zespół jelita nadwrażliwego (irritable bowel syndrome – IBS), dotykający 11 proc. pacjentów (do 4,1 mln osób) – wyjaśnia prof. Grażyna Rydzewska, kierownik Kliniki Chorób Wewnętrznych i Gastroenterologii z Pododdziałem Leczenia Nieswoistych Chorób Zapalnych Jelit Państwowego Instytutu Medycznego MSWiA w Warszawie.
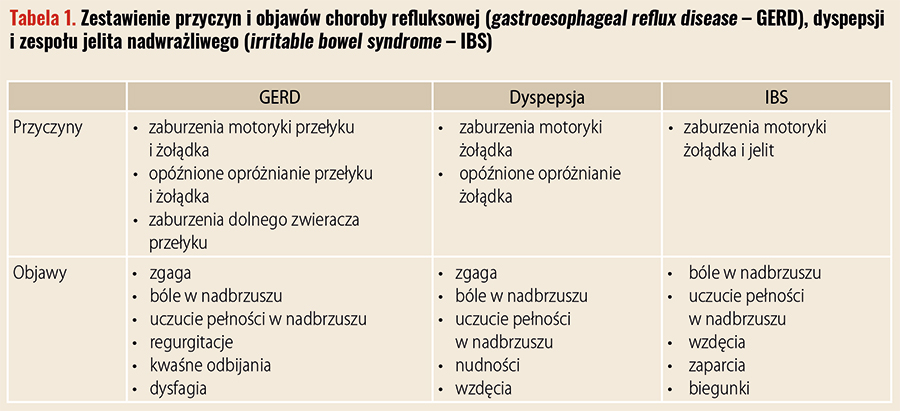
– To oczywiste, że te jednostki chorobowe u części pacjentów się nakładają. Wśród osób spełniających kryteria GERD, FD i IBS 69,3 proc. pacjentów spełnia kryteria tylko jednego rozpoznania, 22,9 proc. dwóch, a 7,7 proc. – wszystkich trzech jednostek chorobowych. Musimy to brać pod uwagę, planując skuteczne leczenie. Pamiętajmy, że rozpoznanie jednej choroby nie wyklucza istnienia drugiej, ale raczej wskazuje na to, by właśnie pomyśleć o możliwości jej występowania. Dlatego w przypadku nieskuteczności leczenia GERD typowymi metodami pomyślmy o tym, że na chorobę refluksową nakłada się na przykład dyspepsja i trzeba zastosować inne rozwiązanie terapeutyczne. Zauważono na przykład znacząco wyższe występowanie objawów z górnego odcinka przewodu pokarmowego u pacjentów z IBS (w 75 proc.), zwłaszcza w postaci zaparciowej. Kolejne duże badanie wykazało istotną zbieżność GERD i IBS z wysoką częstością występowania FD (23 proc.) – dodaje. Przyczyny i objawy GERD, dyspepsji i IBS zestawiono w tabeli 1.
Zaburzenia motoryki występują w różnych chorobach
– Występowanie GERD u pacjentów z IBS dotyczy według niektórych danych od 10 do 74 proc. pacjentów, 25 proc. populacji miewa okresowo dolegliwości dyspeptyczne, przy czym 60 proc. przypadków przewlekłej dyspepsji to dyspepsja czynnościowa. Co ciekawe, odsetek pacjentów z FD i IBS jest wyższy wśród osób nieodpowiadających na inhibitory pompy protonowej (proton pump inhibitors – PPI) niż u osób odpowiadających na te leki (odpowiednio, 65,6 proc. i 27,2 proc. vs 38,5 proc. i 7,7 proc.) – podkreśla prof. Grażyna Rydzewska.
– To sugeruje przewagę zaburzeń motorycznych, czyli zaburzeń czynnościowych, w etiopatogenezie choroby refluksowej. W jednym z badań sprawdzano wpływ nakładania się dyspepsji i/lub IBS na objawy GERD. Wśród 273 osób z GERD objętych badaniem 60 miało zarówno chorobę refluksową, jak i dyspepsję, 26 osób chorobę refluksową i zespół jelita nadwrażliwego, a 25 osób chorobę refluksową, zespół jelita nadwrażliwego i dyspepsję. Co istotne, badanie to wykazało, że u osób z GERD i dyspepsją oraz u osób z GERD, dyspepsją i IBS objawy GERD były cięższe niż u osób z samą GERD (p < 0,001). U osób z nakładającą się dyspepsją i/lub IBS wykazano znaczny wzrost nasilenia depresji i gorszą jakość snu niż u osób z samą GERD – mówi ekspertka.
Dyspepsja czynnościowa
Najczęstszymi przyczynami dyspepsji czynnościowej są zaburzenia motoryczno-sensoryczne, czyli zaburzenia akomodacji żołądka (45 proc.), opóźnione opróżnianie żołądka (30 proc.) oraz nadwrażliwość trzewna na bodźce mechaniczne i chemiczne (35 proc.). Czynniki przyczynowe dyspepsji czynnościowej są nieco rożne w zależności od tego, czy mamy do czynienia z zespołem poposiłkowym (postprandial distress syndrome – PDS) czy zespołem bólu w nadbrzuszu (epigastric pain syndrome – EPS). W grupie pacjentów z podtypem PDS występuje zwiększona eozynofilia dwunastnicy. W grupie pacjentów z EPS częściej występuje polimorfizm GNB3C825T i zakażenie Helicobacter pylori. Należy pamiętać, że również te dwa zespoły mogą się na siebie nakładać. Ryzyko dyspepsji czynnościowej wzrasta u kobiet, u pacjentów z infekcją H. pylori, palaczy oraz pacjentów przyjmujących niesteroidowe leki przeciwzapalne (NLPZ).
Dyspepsję czynnościową rozpoznaje się według Kryteriów Rzymskich IV:
• poposiłkowy ból w nadbrzuszu lub pieczenie,
• dolegliwości ulegające redukcji po wypróżnieniu lub oddaniu gazów nie powinny być uważane za objaw dyspepsji,
• ból może być indukowany przez posiłek lub odwrotnie – może się zmniejszać po posiłku, pojawia się także na czczo,
• ból nie spełnia kryteriów diagnostycznych bólu żółciowego,
• wzdęcia i nudności,
• nasilone odbijania i nudności,
• wymioty powinny skłonić do rozważenia innego schorzenia,
• zgaga nie jest objawem, ale może współistnieć.
W praktyce klinicznej FD mogą towarzyszyć nieklasyczne objawy i jeśli to one dominują, mogą wskazywać na alternatywne diagnozy. I tak, częste wymioty są nietypowym objawem i oprócz rozważenia gastroparezy i innych rzadszych przyczyn, takich jak choroba pnia mózgu, należy wziąć pod uwagę leki, w tym konopie indyjskie, które mogą wywoływać cykliczne wymioty. Nieustający ból brzucha nie jest cechą FD i należy wziąć pod uwagę inne jednostki chorobowe, takie jak zespół czynnościowego bólu brzucha lub narkotyczny zespół jelita grubego. W leczeniu dyspepsji czynnościowej pierwszym krokiem jest eradykacja H. pylori. Jeśli po eradykacji H. pylori pacjent nadal odczuwa dolegliwości, to przy zespole bólu w nadbrzuszu leczeniem pierwszego rzutu są PPI, a w zespole dolegliwości poposiłkowych są to prokinetyki. Jeśli takie leczenie nie działa, sięgamy po leki przeciwdepresyjne i psychoterapię.
Dyspepsja żółciopochodna – nietypowe objawy
Dyspepsja żółciopochodna jest wynikiem reflux biliaris. Może być trudna do odróżnienia od refluksu żołądkowo-przełykowego, bo występują analogiczne objawy. Często dochodzi również do nakładania się tych dwóch jednostek. Objawy dyspepsji żółciopochodnej to: ból w nadbrzuszu, odbijanie, zgaga, gorzki posmak w ustach, nudności/wymioty. Dla niektórych osób z refluksem żółciowym mogą być pomocne środki wiążące kwasy żółciowe, zakłócające cyrkulację żółci, ale działania niepożądane, takie jak gazy, wzdęcia, bywają uciążliwe. Przepływ żółci usprawnia kwas ursodeoksycholowy (ursodeoxycholic acid – UDCA), zmniejszając uciążliwość i nasilenie objawów refluksu żółciowego. Z kolei prokinetyki (itopryd) przyspieszają opróżnianie żołądka i zwiększają ciśnienie dolnego zwieracza przełyku. Inhibitory pompy protonowej nie mają określonej według zasad EBM roli w leczeniu reflux biliaris. W przełyku objawy dyspepsji żółciopochodnej mogą łagodzić leki barierowe.
Choroba refluksowa
W krajach rozwiniętych przemysłowo na GERD choruje 15–22 proc. populacji osób dorosłych, w Polsce ok. 20 proc. Co istotne, występowanie GERD zwiększyło się 10-krotnie w latach 1970–1995 i nadal rośnie. – Bazując na badaniach klinicznych, można powiedzieć, że ok. jednej trzeciej pacjentów z GERD nie odpowiada wystarczająco na 8-tygodniową rutynową terapię PPI klinicznie lub endoskopowo, spełniając tym samym definicję GERD opornej na leczenie – zaznacza prof. Grażyna Rydzewska.
– GERD oporna na leczenie występuje częściej u kobiet z nadwagą, towarzyszącymi objawami dyspepsji i/lub IBS oraz zaburzeniami snu. Częściej spotykamy ją w nienadżerkowej postaci choroby refluksowej (non-erossive reflux disease – NERD). Wiąże się to z faktem, że w NERD w ogóle są większe szanse na to, że nie mamy do czynienia z typowym GERD, bo nie ma zmian w przełyku. W grupie pacjentów z NERD występuje największy odsetek zespołu nakładania się z dyspepsją czynnościową. Badania wykazują, że osoby z zespołami nakładania się GERD i FD mają niższą ocenę jakości życia niż osoby z samą GERD – wyjaśnia.
Wśród pacjentów z zespołami nakładania się FD, GERD i NERD dominują kobiety, co wynika najprawdopodobniej z faktu, że zarówno GERD, jak i FD mają podobne patofizjologiczne mechanizmy, z opóźnionym opróżnianiem żołądka i nadwrażliwością trzewną, które są bardziej rozpowszechnione wśród kobiet. W leczeniu GERD duże znaczenie ma zmiana stylu życia, zmniejszenie masy ciała o 10 proc. i przestrzeganie odpowiedniej diety. Leczenie farmakologiczne opiera się na lekach buforujących/zmniejszających kwaśne wydzielanie w żołądku (alkalia, alginiany, H2-blokery, PPI), lekach działających osłonowo i gojąco na śluzówkę przełyku (kwas hialuronowy z siarczanem chondroityny + poloksamer 406, Mucosave), lekach przyspieszających opróżnianie żołądka, szczególnie gdy dyspepsja nakłada się na GERD (prokinetyki, itopryd), leczeniu zabiegowym (endoskopowym i chirurgicznym).
Zespół jelita nadwrażliwego
Zespół jelita nadwrażliwego rozpoznaje się na podstawie Kryteriów Rzymskich IV, gdy pacjent skarży się na nawracający ból brzucha, występujący średnio co najmniej przez 1 dzień w tygodniu przez ostatnie 3 miesiące, któremu towarzyszą co najmniej dwie z następujących cech: wiąże się z wypróżnieniem, wiąże się ze zmianą częstości wypróżnień, wiąże się ze zmianą konsystencji stolca. Kryteria te powinny być spełnione przez ostatnie 3 miesiące przy wystąpieniu objawów co najmniej 6 miesięcy przed rozpoznaniem. – W schemacie leczenia IBS nie ma prokinetyków, ale są badania, które wskazują na ich skuteczność. Na przykład u pacjentów z ciężkimi zaparciami itopryd zmniejszał zapotrzebowanie na środki przeczyszczające. Może to wskazywać, że pobudzenie motoryki jelita może poprawić leczenie w postaci zaparciowej IBS, szczególnie gdy dołączają się objawy nakładania z dyspepsją czynnościową – podkreśla prof. Grażyna Rydzewska.
Gastropareza
– Gastropareza nie należy do wielkiej trójki, ale jest również bardzo ciekawą jednostką chorobową. To przewlekłe opóźnienie opróżniania żołądka niezwiązane z przeszkodą mechaniczną, wynikające z upośledzenia motoryki żołądka. Najczęściej kojarzymy ją z neuropatią cukrzycową. Gastropareza prowadzi do zalegania pokarmu, rozciągania ścian żołądka i objawów dyspepsji. W związku z tym powinniśmy ją różnicować z dyspepsją czynnościową – wyjaśnia prof. Grażyna Rydzewska.
W leczeniu gastroparezy powinno się stosować prokinetyki. – Badania pokazują skuteczność itoprydu pod względem całościowej oceny dolegliwości, poposiłkowej pełności oraz wczesnej sytości w leczeniu pacjentów z FD. Jest to w zasadzie jedyny dostępny tego typu bezpieczny lek. Cyzapryd bowiem w zasadzie nie powinien być brany pod uwagę w przewlekłym stosowaniu ze względu na działania sercowo-naczyniowe, metoklopramid nie powinien być stosowany przewlekle, iberogast jako preparat ziołowy jest natomiast rzadko rekomendowany – zaznacza ekspertka.
Itopryd w leczeniu zespołów nakładania
Itopryd leczy zaburzenia motoryczne całego przewodu pokarmowego. Reguluje kinetykę górnego odcinka przewodu pokarmowego, ale też wpływa na dolny odcinek. Stymuluje perystaltyczną i segmentarną ruchliwość indukowaną przez wywieranie nacisku wewnątrz światła, aktywność skurczową przewodu pokarmowego od żołądka do okrężnicy. Może być użyteczny w leczeniu czynnościowych zaburzeń jelit, takich jak zaparcia czynnościowe, postać zaparciowa IBS, nakładanie GERD, IBS i FD. Leki prokinetyczne w Polsce (itopryd jest jedynym dostępnym i bezpiecznym ich przedstawicielem w kraju) są stosowane głównie w chorobach górnego odcinka przewodu pokarmowego, takich jak pierwotne i wtórne zaburzenia motoryki przełyku, choroba refluksowa przełyku, dyspepsja czynnościowa i gastropareza. Mają również zastosowanie w zaparciach czynnościowych, zaparciowej postaci zespołu jelita nadwrażliwego oraz w pewnych sytuacjach szczególnych, między innymi przed gastroskopią u chorych z ostrym krwawieniem z górnego odcinka przewodu pokarmowego lub u pacjentów z nietolerancją żywienia dojelitowego.
– Mając na uwadze zespoły nakładania, podstawy patofizjologiczne i leżące u ich podłoża zaburzenia motoryczne, warto rozważyć terapię dodaną itoprydem w zależności od dominujących objawów. Badania wskazują, że politerapia PPI z itoprydem w GERD poprawia wyniki leczenia przy nakładaniu się objawów dyspepsji. Z uwagi na szeroki wpływ motoryczny na przewód pokarmowy itopryd jest lekiem nadającym się również do terapii zespołów nakładania z IBS, ponieważ leczy wspólną przyczynę wielu zaburzeń. Obecność na polskim rynku itoprydu pozwala na zwiększenie skuteczności dotychczas stosowanych terapii w zespołach nakładania GERD, FD czy IBS. W chorobie refluksowej wytyczne zalecają dodanie prokinetyków przy towarzyszących objawach dyspepsji – podsumowuje prof. Grażyna Rydzewska.
Piśmiennictwo:
1. Lovell RM, Ford AC. Prevalence of gastro-esophageal refl ux-type symptoms in individuals with irritable bowel syndrome in the community: a meta-analysis. Am J Gastroenterol 2012; 107: 1793-801; quiz 1802.
2. de Bortoli N, Martinucci I, Bellini M, et al. Overlap of functional heartburn and gastroesophageal refl ux disease with irritable bowel syndrome. World J Gastroenterol 2013; 19: 5787-5797.
3. Lei WY, Chang WC, Wen SH, et al. Impact of concomitant dyspepsia and irritable bowel syndrome on symptom burden in patients with gastroesophageal refl ux disease. J Formos Med Assoc 2019; 118: 797-806.
4. de Bortoli N, Tolone S, Frazzoni M, et al. Gastroesophageal refl ux disease, functional dyspepsia and irritable bowel syndrome: common overlapping gastrointestinal disorders. Ann Gastroenterol 2018; 31: 639-648.
5. Talley NJ, Dennis EH, Schettler-Duncan VA, et al. Overlapping upper and lower gastrointestinal symptoms in irritable bowel syndrome patients with constipation or diarrhea. Am J Gastroenterol 2003; 98: 2454-2459.
6. Yarandi SS, Nasseri-Moghaddam S, Mostajabi P, Malekzadeh R. Overlapping gastroesophageal refl ux disease and irritable bowel syndrome: increased dysfunctional symptoms. World J Gastroenterol 2010; 16: 1232-1238.
7. Dzierżanowski T, Ciałkowska-Rysz A. Itopride as an element of the management of opioid-induced constipation – preliminary results of an observational study. Medycyna Paliatywna 2019; 11: 27-32.
Tekst pochodzi z „Kuriera Medycznego” 2/2023.
Przeczytaj także: „Palenie papierosów okiem kardiologa i farmakologa klinicznego” i „Fakty i mity związane z leczeniem uzależnienia od tytoniu osób z zaburzeniami psychicznymi”.

– Gdy mówimy o zaburzeniach czynnościowych, mamy na myśli przede wszystkim wielką trójkę, czyli chorobę refluksową (gastroesophageal reflux disease – GERD), która dotyka 20 proc. pacjentów (7,5 mln osób), dyspepsję czynnościową (functional dyspepsia – FD), która jest u 20–40 proc. (do 15 mln osób) i zespół jelita nadwrażliwego (irritable bowel syndrome – IBS), dotykający 11 proc. pacjentów (do 4,1 mln osób) – wyjaśnia prof. Grażyna Rydzewska, kierownik Kliniki Chorób Wewnętrznych i Gastroenterologii z Pododdziałem Leczenia Nieswoistych Chorób Zapalnych Jelit Państwowego Instytutu Medycznego MSWiA w Warszawie.
– To oczywiste, że te jednostki chorobowe u części pacjentów się nakładają. Wśród osób spełniających kryteria GERD, FD i IBS 69,3 proc. pacjentów spełnia kryteria tylko jednego rozpoznania, 22,9 proc. dwóch, a 7,7 proc. – wszystkich trzech jednostek chorobowych. Musimy to brać pod uwagę, planując skuteczne leczenie. Pamiętajmy, że rozpoznanie jednej choroby nie wyklucza istnienia drugiej, ale raczej wskazuje na to, by właśnie pomyśleć o możliwości jej występowania. Dlatego w przypadku nieskuteczności leczenia GERD typowymi metodami pomyślmy o tym, że na chorobę refluksową nakłada się na przykład dyspepsja i trzeba zastosować inne rozwiązanie terapeutyczne. Zauważono na przykład znacząco wyższe występowanie objawów z górnego odcinka przewodu pokarmowego u pacjentów z IBS (w 75 proc.), zwłaszcza w postaci zaparciowej. Kolejne duże badanie wykazało istotną zbieżność GERD i IBS z wysoką częstością występowania FD (23 proc.) – dodaje. Przyczyny i objawy GERD, dyspepsji i IBS zestawiono w tabeli 1.

Zaburzenia motoryki występują w różnych chorobach
– Występowanie GERD u pacjentów z IBS dotyczy według niektórych danych od 10 do 74 proc. pacjentów, 25 proc. populacji miewa okresowo dolegliwości dyspeptyczne, przy czym 60 proc. przypadków przewlekłej dyspepsji to dyspepsja czynnościowa. Co ciekawe, odsetek pacjentów z FD i IBS jest wyższy wśród osób nieodpowiadających na inhibitory pompy protonowej (proton pump inhibitors – PPI) niż u osób odpowiadających na te leki (odpowiednio, 65,6 proc. i 27,2 proc. vs 38,5 proc. i 7,7 proc.) – podkreśla prof. Grażyna Rydzewska.
– To sugeruje przewagę zaburzeń motorycznych, czyli zaburzeń czynnościowych, w etiopatogenezie choroby refluksowej. W jednym z badań sprawdzano wpływ nakładania się dyspepsji i/lub IBS na objawy GERD. Wśród 273 osób z GERD objętych badaniem 60 miało zarówno chorobę refluksową, jak i dyspepsję, 26 osób chorobę refluksową i zespół jelita nadwrażliwego, a 25 osób chorobę refluksową, zespół jelita nadwrażliwego i dyspepsję. Co istotne, badanie to wykazało, że u osób z GERD i dyspepsją oraz u osób z GERD, dyspepsją i IBS objawy GERD były cięższe niż u osób z samą GERD (p < 0,001). U osób z nakładającą się dyspepsją i/lub IBS wykazano znaczny wzrost nasilenia depresji i gorszą jakość snu niż u osób z samą GERD – mówi ekspertka.
Dyspepsja czynnościowa
Najczęstszymi przyczynami dyspepsji czynnościowej są zaburzenia motoryczno-sensoryczne, czyli zaburzenia akomodacji żołądka (45 proc.), opóźnione opróżnianie żołądka (30 proc.) oraz nadwrażliwość trzewna na bodźce mechaniczne i chemiczne (35 proc.). Czynniki przyczynowe dyspepsji czynnościowej są nieco rożne w zależności od tego, czy mamy do czynienia z zespołem poposiłkowym (postprandial distress syndrome – PDS) czy zespołem bólu w nadbrzuszu (epigastric pain syndrome – EPS). W grupie pacjentów z podtypem PDS występuje zwiększona eozynofilia dwunastnicy. W grupie pacjentów z EPS częściej występuje polimorfizm GNB3C825T i zakażenie Helicobacter pylori. Należy pamiętać, że również te dwa zespoły mogą się na siebie nakładać. Ryzyko dyspepsji czynnościowej wzrasta u kobiet, u pacjentów z infekcją H. pylori, palaczy oraz pacjentów przyjmujących niesteroidowe leki przeciwzapalne (NLPZ).
Dyspepsję czynnościową rozpoznaje się według Kryteriów Rzymskich IV:
• poposiłkowy ból w nadbrzuszu lub pieczenie,
• dolegliwości ulegające redukcji po wypróżnieniu lub oddaniu gazów nie powinny być uważane za objaw dyspepsji,
• ból może być indukowany przez posiłek lub odwrotnie – może się zmniejszać po posiłku, pojawia się także na czczo,
• ból nie spełnia kryteriów diagnostycznych bólu żółciowego,
• wzdęcia i nudności,
• nasilone odbijania i nudności,
• wymioty powinny skłonić do rozważenia innego schorzenia,
• zgaga nie jest objawem, ale może współistnieć.
W praktyce klinicznej FD mogą towarzyszyć nieklasyczne objawy i jeśli to one dominują, mogą wskazywać na alternatywne diagnozy. I tak, częste wymioty są nietypowym objawem i oprócz rozważenia gastroparezy i innych rzadszych przyczyn, takich jak choroba pnia mózgu, należy wziąć pod uwagę leki, w tym konopie indyjskie, które mogą wywoływać cykliczne wymioty. Nieustający ból brzucha nie jest cechą FD i należy wziąć pod uwagę inne jednostki chorobowe, takie jak zespół czynnościowego bólu brzucha lub narkotyczny zespół jelita grubego. W leczeniu dyspepsji czynnościowej pierwszym krokiem jest eradykacja H. pylori. Jeśli po eradykacji H. pylori pacjent nadal odczuwa dolegliwości, to przy zespole bólu w nadbrzuszu leczeniem pierwszego rzutu są PPI, a w zespole dolegliwości poposiłkowych są to prokinetyki. Jeśli takie leczenie nie działa, sięgamy po leki przeciwdepresyjne i psychoterapię.
Dyspepsja żółciopochodna – nietypowe objawy
Dyspepsja żółciopochodna jest wynikiem reflux biliaris. Może być trudna do odróżnienia od refluksu żołądkowo-przełykowego, bo występują analogiczne objawy. Często dochodzi również do nakładania się tych dwóch jednostek. Objawy dyspepsji żółciopochodnej to: ból w nadbrzuszu, odbijanie, zgaga, gorzki posmak w ustach, nudności/wymioty. Dla niektórych osób z refluksem żółciowym mogą być pomocne środki wiążące kwasy żółciowe, zakłócające cyrkulację żółci, ale działania niepożądane, takie jak gazy, wzdęcia, bywają uciążliwe. Przepływ żółci usprawnia kwas ursodeoksycholowy (ursodeoxycholic acid – UDCA), zmniejszając uciążliwość i nasilenie objawów refluksu żółciowego. Z kolei prokinetyki (itopryd) przyspieszają opróżnianie żołądka i zwiększają ciśnienie dolnego zwieracza przełyku. Inhibitory pompy protonowej nie mają określonej według zasad EBM roli w leczeniu reflux biliaris. W przełyku objawy dyspepsji żółciopochodnej mogą łagodzić leki barierowe.
Choroba refluksowa
W krajach rozwiniętych przemysłowo na GERD choruje 15–22 proc. populacji osób dorosłych, w Polsce ok. 20 proc. Co istotne, występowanie GERD zwiększyło się 10-krotnie w latach 1970–1995 i nadal rośnie. – Bazując na badaniach klinicznych, można powiedzieć, że ok. jednej trzeciej pacjentów z GERD nie odpowiada wystarczająco na 8-tygodniową rutynową terapię PPI klinicznie lub endoskopowo, spełniając tym samym definicję GERD opornej na leczenie – zaznacza prof. Grażyna Rydzewska.
– GERD oporna na leczenie występuje częściej u kobiet z nadwagą, towarzyszącymi objawami dyspepsji i/lub IBS oraz zaburzeniami snu. Częściej spotykamy ją w nienadżerkowej postaci choroby refluksowej (non-erossive reflux disease – NERD). Wiąże się to z faktem, że w NERD w ogóle są większe szanse na to, że nie mamy do czynienia z typowym GERD, bo nie ma zmian w przełyku. W grupie pacjentów z NERD występuje największy odsetek zespołu nakładania się z dyspepsją czynnościową. Badania wykazują, że osoby z zespołami nakładania się GERD i FD mają niższą ocenę jakości życia niż osoby z samą GERD – wyjaśnia.
Wśród pacjentów z zespołami nakładania się FD, GERD i NERD dominują kobiety, co wynika najprawdopodobniej z faktu, że zarówno GERD, jak i FD mają podobne patofizjologiczne mechanizmy, z opóźnionym opróżnianiem żołądka i nadwrażliwością trzewną, które są bardziej rozpowszechnione wśród kobiet. W leczeniu GERD duże znaczenie ma zmiana stylu życia, zmniejszenie masy ciała o 10 proc. i przestrzeganie odpowiedniej diety. Leczenie farmakologiczne opiera się na lekach buforujących/zmniejszających kwaśne wydzielanie w żołądku (alkalia, alginiany, H2-blokery, PPI), lekach działających osłonowo i gojąco na śluzówkę przełyku (kwas hialuronowy z siarczanem chondroityny + poloksamer 406, Mucosave), lekach przyspieszających opróżnianie żołądka, szczególnie gdy dyspepsja nakłada się na GERD (prokinetyki, itopryd), leczeniu zabiegowym (endoskopowym i chirurgicznym).
Zespół jelita nadwrażliwego
Zespół jelita nadwrażliwego rozpoznaje się na podstawie Kryteriów Rzymskich IV, gdy pacjent skarży się na nawracający ból brzucha, występujący średnio co najmniej przez 1 dzień w tygodniu przez ostatnie 3 miesiące, któremu towarzyszą co najmniej dwie z następujących cech: wiąże się z wypróżnieniem, wiąże się ze zmianą częstości wypróżnień, wiąże się ze zmianą konsystencji stolca. Kryteria te powinny być spełnione przez ostatnie 3 miesiące przy wystąpieniu objawów co najmniej 6 miesięcy przed rozpoznaniem. – W schemacie leczenia IBS nie ma prokinetyków, ale są badania, które wskazują na ich skuteczność. Na przykład u pacjentów z ciężkimi zaparciami itopryd zmniejszał zapotrzebowanie na środki przeczyszczające. Może to wskazywać, że pobudzenie motoryki jelita może poprawić leczenie w postaci zaparciowej IBS, szczególnie gdy dołączają się objawy nakładania z dyspepsją czynnościową – podkreśla prof. Grażyna Rydzewska.
Gastropareza
– Gastropareza nie należy do wielkiej trójki, ale jest również bardzo ciekawą jednostką chorobową. To przewlekłe opóźnienie opróżniania żołądka niezwiązane z przeszkodą mechaniczną, wynikające z upośledzenia motoryki żołądka. Najczęściej kojarzymy ją z neuropatią cukrzycową. Gastropareza prowadzi do zalegania pokarmu, rozciągania ścian żołądka i objawów dyspepsji. W związku z tym powinniśmy ją różnicować z dyspepsją czynnościową – wyjaśnia prof. Grażyna Rydzewska.
W leczeniu gastroparezy powinno się stosować prokinetyki. – Badania pokazują skuteczność itoprydu pod względem całościowej oceny dolegliwości, poposiłkowej pełności oraz wczesnej sytości w leczeniu pacjentów z FD. Jest to w zasadzie jedyny dostępny tego typu bezpieczny lek. Cyzapryd bowiem w zasadzie nie powinien być brany pod uwagę w przewlekłym stosowaniu ze względu na działania sercowo-naczyniowe, metoklopramid nie powinien być stosowany przewlekle, iberogast jako preparat ziołowy jest natomiast rzadko rekomendowany – zaznacza ekspertka.
Itopryd w leczeniu zespołów nakładania
Itopryd leczy zaburzenia motoryczne całego przewodu pokarmowego. Reguluje kinetykę górnego odcinka przewodu pokarmowego, ale też wpływa na dolny odcinek. Stymuluje perystaltyczną i segmentarną ruchliwość indukowaną przez wywieranie nacisku wewnątrz światła, aktywność skurczową przewodu pokarmowego od żołądka do okrężnicy. Może być użyteczny w leczeniu czynnościowych zaburzeń jelit, takich jak zaparcia czynnościowe, postać zaparciowa IBS, nakładanie GERD, IBS i FD. Leki prokinetyczne w Polsce (itopryd jest jedynym dostępnym i bezpiecznym ich przedstawicielem w kraju) są stosowane głównie w chorobach górnego odcinka przewodu pokarmowego, takich jak pierwotne i wtórne zaburzenia motoryki przełyku, choroba refluksowa przełyku, dyspepsja czynnościowa i gastropareza. Mają również zastosowanie w zaparciach czynnościowych, zaparciowej postaci zespołu jelita nadwrażliwego oraz w pewnych sytuacjach szczególnych, między innymi przed gastroskopią u chorych z ostrym krwawieniem z górnego odcinka przewodu pokarmowego lub u pacjentów z nietolerancją żywienia dojelitowego.
– Mając na uwadze zespoły nakładania, podstawy patofizjologiczne i leżące u ich podłoża zaburzenia motoryczne, warto rozważyć terapię dodaną itoprydem w zależności od dominujących objawów. Badania wskazują, że politerapia PPI z itoprydem w GERD poprawia wyniki leczenia przy nakładaniu się objawów dyspepsji. Z uwagi na szeroki wpływ motoryczny na przewód pokarmowy itopryd jest lekiem nadającym się również do terapii zespołów nakładania z IBS, ponieważ leczy wspólną przyczynę wielu zaburzeń. Obecność na polskim rynku itoprydu pozwala na zwiększenie skuteczności dotychczas stosowanych terapii w zespołach nakładania GERD, FD czy IBS. W chorobie refluksowej wytyczne zalecają dodanie prokinetyków przy towarzyszących objawach dyspepsji – podsumowuje prof. Grażyna Rydzewska.
Piśmiennictwo:
1. Lovell RM, Ford AC. Prevalence of gastro-esophageal refl ux-type symptoms in individuals with irritable bowel syndrome in the community: a meta-analysis. Am J Gastroenterol 2012; 107: 1793-801; quiz 1802.
2. de Bortoli N, Martinucci I, Bellini M, et al. Overlap of functional heartburn and gastroesophageal refl ux disease with irritable bowel syndrome. World J Gastroenterol 2013; 19: 5787-5797.
3. Lei WY, Chang WC, Wen SH, et al. Impact of concomitant dyspepsia and irritable bowel syndrome on symptom burden in patients with gastroesophageal refl ux disease. J Formos Med Assoc 2019; 118: 797-806.
4. de Bortoli N, Tolone S, Frazzoni M, et al. Gastroesophageal refl ux disease, functional dyspepsia and irritable bowel syndrome: common overlapping gastrointestinal disorders. Ann Gastroenterol 2018; 31: 639-648.
5. Talley NJ, Dennis EH, Schettler-Duncan VA, et al. Overlapping upper and lower gastrointestinal symptoms in irritable bowel syndrome patients with constipation or diarrhea. Am J Gastroenterol 2003; 98: 2454-2459.
6. Yarandi SS, Nasseri-Moghaddam S, Mostajabi P, Malekzadeh R. Overlapping gastroesophageal refl ux disease and irritable bowel syndrome: increased dysfunctional symptoms. World J Gastroenterol 2010; 16: 1232-1238.
7. Dzierżanowski T, Ciałkowska-Rysz A. Itopride as an element of the management of opioid-induced constipation – preliminary results of an observational study. Medycyna Paliatywna 2019; 11: 27-32.
Tekst pochodzi z „Kuriera Medycznego” 2/2023.
Przeczytaj także: „Palenie papierosów okiem kardiologa i farmakologa klinicznego” i „Fakty i mity związane z leczeniem uzależnienia od tytoniu osób z zaburzeniami psychicznymi”.

Źródło:
Kurier Medyczny
Kurier Medyczny



















