Rozkurczowa niewydolność serca – jak często występuje?

O diagnostyce i leczeniu pacjentów z objawami niewydolności serca przy braku obniżonej frakcji wyrzutowej lewej komory w „Kurierze Medycznym” mówi prof. dr hab. n. med. Krzysztof J. Filipiak, kardiolog, internista, hipertensjolog i farmakolog kliniczny, rektor Uczelni Medycznej im. Marii Skłodowskiej-Curie w Warszawie, prezes Polskiego Towarzystwa Postępów Medycyny – Medycyna XXI.
Ponad połowa osób z niewydolnością serca ma zachowaną frakcję wyrzutową lewej komory (heart failure with preserved ejection fraction – HFpEF). Proszę przybliżyć, czym się charakteryzuje ten typ niewydolności serca?
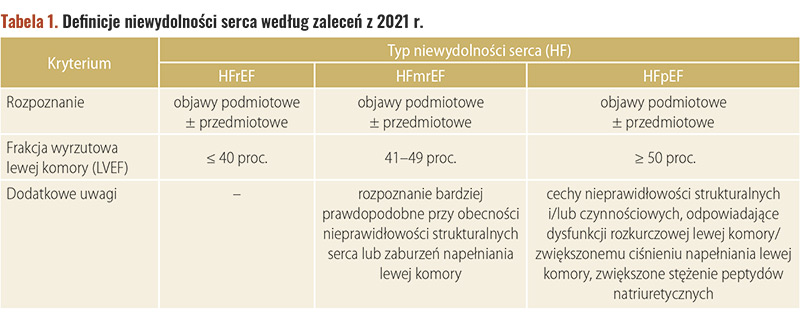
– W uproszczeniu przyjmujemy, że do grupy pacjentów z HFpEF zaliczymy tych wszystkich chorych, którzy mają objawy kliniczne niewydolności serca, ale u których frakcja wyrzutowa lewej komory nie jest istotnie upośledzona, czyli nie wynosi ≤ 40 proc. W praktyce nowe zalecenia europejskie trochę to skomplikowały, bo obok chorych z niewydolnością serca i upośledzoną frakcją wyrzutową: ≤ 40 proc. (heart failure with reduced ejection fraction – HFrEF), zwaną tradycyjnie skurczową niewydolnością serca, wprowadziły wspomniane pojęcie HFpEF dla pacjentów z frakcją wyrzutową ≥ 50 proc. oraz trzecią grupę, pośrednią – z umiarkowanie zredukowaną frakcją wyrzutową: 41–49 proc. (heart failure with mid-range ejection fraction – HFmrEF). Lekarz klinicysta nadal mówi jednak o skurczowej niewydolności serca (HFrEF) lub rozkurczowej niewydolności serca, do tej drugiej grupy zaliczając łącznie HFpEF oraz HFmrEF. Jest to uzasadnione chociażby wynikami najnowszych badań z flozynami (inhibitorami SGLT2), które łącznie obejmowały HFpEF oraz HFmrEF, w uproszczeniu zwane HFpEF. Podsumowanie tych nowych definicji, zgodnie z obowiązującymi nas – europejskich kardiologów – zaleceniami z 2021 r., zawiera tabela 1.
U kogo należy podejrzewać HFpEF?
– Jaki jest profil takiego pacjenta? Tak jak powiedziałem, pacjent z HFpEF ma objawy niewydolności serca przy braku obniżonej frakcji wyrzutowej lewej komory, a poszukiwać go należy w grupach osób z cechami dysfunkcji rozkurczowej w badaniu echokardiograficznym. Tak mówimy obecnie, ale próbę aktywnego poszukiwania pacjentów z rozkurczową niewydolnością serca podjęły amerykańskie towarzystwa kardiologiczne już ponad 20 lat temu, wprowadzając jeszcze inną klasyfikację niewydolności serca i stanów przed rozpoznaniem niewydolności serca (tzw. pre-heart failure) i lansując podział na stopnie A, B, C i D. To wtedy wskazano, że dysfunkcja rozkurczowa może dotyczyć osób ze stopniem A i B, a więc dużego odsetka osób z: nadciśnieniem tętniczym, chorobą wieńcową (dzisiaj klasyfikowaną jako zespoły wieńcowe), cukrzycą, kardiomiopatiami oraz pacjentów kardioonkologicznych – po radio- lub chemioterapii, która uszkadza mięsień sercowy. I to są właśnie profile pacjentów, o których myślimy, poszukując aktywnie HFpEF.
Czy lekarz podstawowej opieki zdrowotnej dysponuje narzędziami pozwalającymi rozpoznać HFpEF, czy też chory musi trafić do specjalisty kardiologa?
– I tu zaczyna się problem. O ile lekarz rodzinny może zebrać wywiad charakterystyczny dla niewydolności serca, rozpoznać znane studentowi medycyny typowe objawy, być może w ramach opieki koordynowanej oznaczyć także wskaźniki biochemiczne niewydolności serca (peptydy natriuretyczne: BNP lub NT-proBNP), a nawet ustalić wstępne rozpoznanie: HFrEF, HFmrEF lub HFpEF, na podstawie frakcji wyrzutowej z ogólnego, przezklatkowego badania echokardiograficznego, to samo stwierdzenie przesłanek do rozpoznania HFpEF jest już bardziej skomplikowane i wymaga profesjonalnego badania echokardiograficznego.
W jaki sposób diagnozuje się HFpEF?
– Jeszcze raz powtórzę, że konieczne jest stwierdzenie objawów niewydolności serca, braku obniżenia frakcji wyrzutowej lewej komory oraz echokardiograficznych cech tzw. dysfunkcji rozkurczowej. Na takie rozpoznanie echokardiograficzne składa się kilka rożnych wskaźników: wyliczony podwyższony wskaźnik masy lewej komory, zwiększona względna grubość ściany lewej komory, wskaźniki objętości lewego przedsionka, fali E/e’, prędkość fali zwrotnej trójdzielnej w spoczynku i kilka innych. Coraz częściej lekarz rodzinny będzie musiał wgłębiać się w analizę badania echokardiograficznego, zwracając uwagę na takie parametry jak chociażby: LVMI czy LAVI. Ale najważniejsza będzie konkluzja opisu badania, w której echokardiografista jednoznacznie stwierdzi, że u pacjenta występują cechy dysfunkcji rozkurczowej.
Jakich trudności może nastręczać proces diagnostyczny?
– Trudności będą związane z dostępem do badania echokardiograficznego z oceną wszystkich tych parametrów, bo gdy pomyślimy o profilach pacjentów, u których można by szukać rozkurczowej niewydolności serca, to zgodnie z przedstawionym przeze mnie rozumowaniem w skali Polski grupa ta objęłaby w dużym uproszczeniu: 12 mln osób z nadciśnieniem tętniczym, milion z zespołami wieńcowymi, 3 mln z cukrzycą, 2 mln pacjentów kardioonkologicznych po kardiotoksycznych terapiach. Oceniłbym to łącznie np. na 18 mln. Gdy przegląda się literaturę przedmiotu, część ekspertów sądzi, że dysfunkcję rozkurczową lewej komory może mieć co piąty pacjent z tych grup – 20 proc. z podanej przeze mnie wcześniej liczby to 3,6 mln. Co ciekawe, to moje szacunkowe, na pewno kontrowersyjne dla wielu wyliczenie wskazywałoby, że tych pacjentów jest trzy razy więcej niż pacjentów ze skurczową niewydolnością serca (HFrEF). Chorych z HFrEF mamy w Polsce dość dobrze policzonych – jest ich dokładnie 1,2 mln. Oczywiście trzeba zrobić zastrzeżenie, że nie każda osoba ze stwierdzoną dysfunkcją rozkurczową lewej komory będzie miała objawy niewydolności serca, nie u każdej więc automatycznie rozpoznamy HFpEF. Nadal jednak podpisałbym się.
Jaki jest algorytm postępowania u pacjentów z HFpEF? Jakie leczenie można im zaproponować?
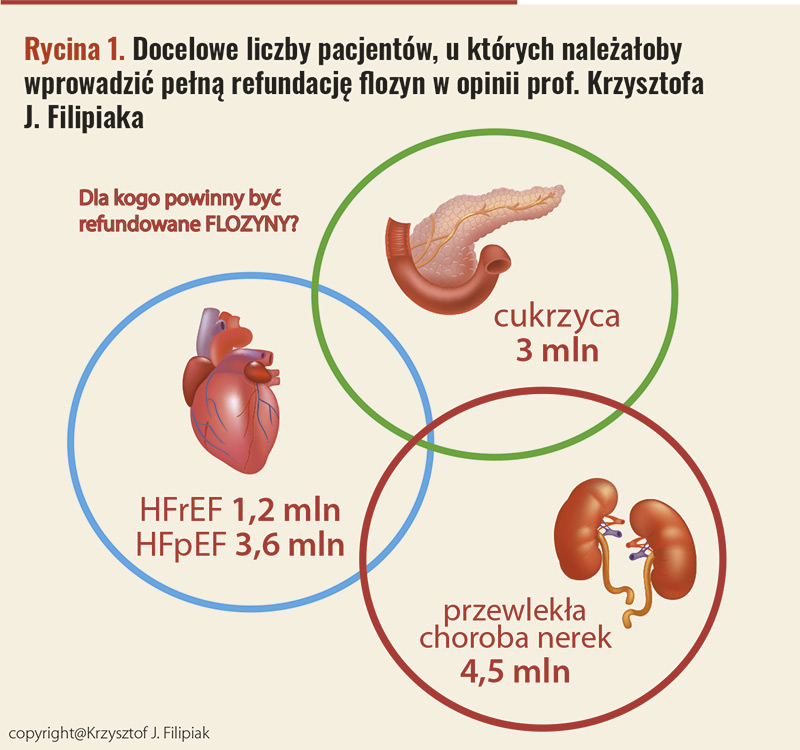
– Jeszcze do ubiegłego roku nie mieliśmy wielu dowodów na to, żeby jakieś grupy leków istotnie poprawiały rokowanie osób z HFpEF. Przeprowadzane badania były w większości mało rozstrzygające i rozczarowujące, zwłaszcza wobec silnych, dobrze udokumentowanych rekomendacji dotyczących stosowania czterech grup leków przedłużających życie w HFrEF (leki hamujące układ renina–angiotensyna, β-adrenolityki, antagoniści aldosteronu, flozyny). Co prawda niektóre leki (sakubitril/walsartan, spironolakton) miały rejestrację amerykańskiej FDA do stosowania w HFpEF, ale wszystko zmieniło się diametralnie od czasu publikacji badań z empagliflozyną (EMPEROR-Preserved) oraz dapagliflozyną (DELIVER) w grupie pacjentów z HFpEF. Leki te zmniejszają ryzyko zgonu lub hospitalizacji z powodu niewydolności serca. Europejskie wytyczne ESC nie nadążyły z uwzględnieniem wyników tych badań w algorytmie postępowania. Nowsze wytyczne amerykańskie AHA/ACC/HFSA rozszerzają już zalecenie stosowania flozyn na wszystkie kategorie niewydolności serca, umieszczając te leki w najsilniejszej rekomendacji spośród innych środków stosowanych dotąd w HFpEF. Myślę, że konkluzja naszej rozmowy dla lekarza praktyka powinna być właśnie taka: mimo że refundacją flozyn (empagliflozyna, dapagliflozyna) w Polsce objęto na razie tylko chorych z HFrEF, to leki te trzeba stosować w każdym typie niewydolności serca, niezależnie od frakcji wyrzutowej lewej komory. Czekamy na poszerzenie refundacji na pacjentów z HFpEF. Z drugiej strony warto pamiętać, że niezwykle korzystne wyniki badania EMPEROR-Preserved z empagliflozyną oraz DELIVER z dapagliflozyną dotyczyły – w uproszczeniu – osób z HFpEF z frakcją wyrzutową lewej komory > 40 proc., stężeniem NT-proBNP > 300 pg/ml (lub 600–900 pg/ml w przypadku migotania przedsionków) i z przesączaniem kłębuszkowym nie niższym niż 20–25 ml/min. I gdzieś tutaj szukałbym doprecyzowania warunków nowej refundacji tych leków w Polsce. Warto dodać, że korzystny efekt stosowania empagliflozyny niezależnie od frakcji wyrzutowej lewej komory raportowano również w kolejnym badaniu klinicznym u pacjentów z zaostrzoną niewydolnością serca – EMPULSE. Co na razie robić z pacjentami z HFpEF, których nie stać na nierefundowaną empagliflozynę czy dapagliflozynę? Części z nich możemy przepisać lek z refundacją, gdy jednocześnie mają wskazania do refundacji któregoś z tych leków z powodu współistniejącej cukrzycy i/lub przewlekłej niewydolności nerek. Optymalna docelowa sytuacja szerokiej dostępności flozyn dla wszystkich chorych w Polsce, z wyliczeniem ich liczby, przy uwzględnieniu trzech populacji, często zachodzących na siebie, została zobrazowana na rycinie mojego autorstwa (ryc. 1). Pamiętajmy, że części wspólne tych trzech zbiorów stanowią szczególne wskazania do stosowania flozyn.
Jakie są rokowania chorych z HFpEF?
– To bardzo trudne pytanie, bo na nowo definiujemy zasady rozpoznawania HFpEF, brakuje dużych, prospektywnych rejestrów tych pacjentów, a zastosowanie flozyn w tej grupie odmieni ich rokowanie w przyszłości. Dość powiedzieć, że zmienia się również stanowisko ekspertów, którzy patrzą na HFpEF nieco inaczej niż kilka–kilkanaście lat temu. Pamiętam, że gdy rozpoczynałem karierę kardiologa, HFpEF była traktowana jako etap przejściowy, prowadzący do HFrEF. Swoiste kontinuum. Dzisiaj tak nie myślimy. Co więcej, pojawia się grupa chorych, u których możliwe jest polepszenie frakcji wyrzutowej, a więc takie „odwrócenie kontinuum”. Wszystko zmienia się na naszych oczach, a wprowadzenie nowych leków na nowo definiuje opiekę nad pacjentami z niewydolnością serca. Ponieważ te najnowsze fakty nie są omówione w europejskich wytycznych z 2021 r., zdecydowaliśmy się wydać nowszy dokument – stanowisko ekspertów Sekcji Farmakoterapii Sercowo-Naczyniowej Polskiego Towarzystwa Kardiologicznego, patrząc na to z perspektywy 2023 r. Pracuje nad nim zespół ekspertów pod przewodnictwem prof. Jarosława Kasprzaka i odsyłam państwa z pytaniami, także o HFpEF, właśnie do tego opracowania, które niedługo się ukaże.
Tekst pochodzi z „Kuriera Medycznego” 1/2023.

– W uproszczeniu przyjmujemy, że do grupy pacjentów z HFpEF zaliczymy tych wszystkich chorych, którzy mają objawy kliniczne niewydolności serca, ale u których frakcja wyrzutowa lewej komory nie jest istotnie upośledzona, czyli nie wynosi ≤ 40 proc. W praktyce nowe zalecenia europejskie trochę to skomplikowały, bo obok chorych z niewydolnością serca i upośledzoną frakcją wyrzutową: ≤ 40 proc. (heart failure with reduced ejection fraction – HFrEF), zwaną tradycyjnie skurczową niewydolnością serca, wprowadziły wspomniane pojęcie HFpEF dla pacjentów z frakcją wyrzutową ≥ 50 proc. oraz trzecią grupę, pośrednią – z umiarkowanie zredukowaną frakcją wyrzutową: 41–49 proc. (heart failure with mid-range ejection fraction – HFmrEF). Lekarz klinicysta nadal mówi jednak o skurczowej niewydolności serca (HFrEF) lub rozkurczowej niewydolności serca, do tej drugiej grupy zaliczając łącznie HFpEF oraz HFmrEF. Jest to uzasadnione chociażby wynikami najnowszych badań z flozynami (inhibitorami SGLT2), które łącznie obejmowały HFpEF oraz HFmrEF, w uproszczeniu zwane HFpEF. Podsumowanie tych nowych definicji, zgodnie z obowiązującymi nas – europejskich kardiologów – zaleceniami z 2021 r., zawiera tabela 1.

U kogo należy podejrzewać HFpEF?
– Jaki jest profil takiego pacjenta? Tak jak powiedziałem, pacjent z HFpEF ma objawy niewydolności serca przy braku obniżonej frakcji wyrzutowej lewej komory, a poszukiwać go należy w grupach osób z cechami dysfunkcji rozkurczowej w badaniu echokardiograficznym. Tak mówimy obecnie, ale próbę aktywnego poszukiwania pacjentów z rozkurczową niewydolnością serca podjęły amerykańskie towarzystwa kardiologiczne już ponad 20 lat temu, wprowadzając jeszcze inną klasyfikację niewydolności serca i stanów przed rozpoznaniem niewydolności serca (tzw. pre-heart failure) i lansując podział na stopnie A, B, C i D. To wtedy wskazano, że dysfunkcja rozkurczowa może dotyczyć osób ze stopniem A i B, a więc dużego odsetka osób z: nadciśnieniem tętniczym, chorobą wieńcową (dzisiaj klasyfikowaną jako zespoły wieńcowe), cukrzycą, kardiomiopatiami oraz pacjentów kardioonkologicznych – po radio- lub chemioterapii, która uszkadza mięsień sercowy. I to są właśnie profile pacjentów, o których myślimy, poszukując aktywnie HFpEF.
Czy lekarz podstawowej opieki zdrowotnej dysponuje narzędziami pozwalającymi rozpoznać HFpEF, czy też chory musi trafić do specjalisty kardiologa?
– I tu zaczyna się problem. O ile lekarz rodzinny może zebrać wywiad charakterystyczny dla niewydolności serca, rozpoznać znane studentowi medycyny typowe objawy, być może w ramach opieki koordynowanej oznaczyć także wskaźniki biochemiczne niewydolności serca (peptydy natriuretyczne: BNP lub NT-proBNP), a nawet ustalić wstępne rozpoznanie: HFrEF, HFmrEF lub HFpEF, na podstawie frakcji wyrzutowej z ogólnego, przezklatkowego badania echokardiograficznego, to samo stwierdzenie przesłanek do rozpoznania HFpEF jest już bardziej skomplikowane i wymaga profesjonalnego badania echokardiograficznego.
W jaki sposób diagnozuje się HFpEF?
– Jeszcze raz powtórzę, że konieczne jest stwierdzenie objawów niewydolności serca, braku obniżenia frakcji wyrzutowej lewej komory oraz echokardiograficznych cech tzw. dysfunkcji rozkurczowej. Na takie rozpoznanie echokardiograficzne składa się kilka rożnych wskaźników: wyliczony podwyższony wskaźnik masy lewej komory, zwiększona względna grubość ściany lewej komory, wskaźniki objętości lewego przedsionka, fali E/e’, prędkość fali zwrotnej trójdzielnej w spoczynku i kilka innych. Coraz częściej lekarz rodzinny będzie musiał wgłębiać się w analizę badania echokardiograficznego, zwracając uwagę na takie parametry jak chociażby: LVMI czy LAVI. Ale najważniejsza będzie konkluzja opisu badania, w której echokardiografista jednoznacznie stwierdzi, że u pacjenta występują cechy dysfunkcji rozkurczowej.
Jakich trudności może nastręczać proces diagnostyczny?
– Trudności będą związane z dostępem do badania echokardiograficznego z oceną wszystkich tych parametrów, bo gdy pomyślimy o profilach pacjentów, u których można by szukać rozkurczowej niewydolności serca, to zgodnie z przedstawionym przeze mnie rozumowaniem w skali Polski grupa ta objęłaby w dużym uproszczeniu: 12 mln osób z nadciśnieniem tętniczym, milion z zespołami wieńcowymi, 3 mln z cukrzycą, 2 mln pacjentów kardioonkologicznych po kardiotoksycznych terapiach. Oceniłbym to łącznie np. na 18 mln. Gdy przegląda się literaturę przedmiotu, część ekspertów sądzi, że dysfunkcję rozkurczową lewej komory może mieć co piąty pacjent z tych grup – 20 proc. z podanej przeze mnie wcześniej liczby to 3,6 mln. Co ciekawe, to moje szacunkowe, na pewno kontrowersyjne dla wielu wyliczenie wskazywałoby, że tych pacjentów jest trzy razy więcej niż pacjentów ze skurczową niewydolnością serca (HFrEF). Chorych z HFrEF mamy w Polsce dość dobrze policzonych – jest ich dokładnie 1,2 mln. Oczywiście trzeba zrobić zastrzeżenie, że nie każda osoba ze stwierdzoną dysfunkcją rozkurczową lewej komory będzie miała objawy niewydolności serca, nie u każdej więc automatycznie rozpoznamy HFpEF. Nadal jednak podpisałbym się.
Jaki jest algorytm postępowania u pacjentów z HFpEF? Jakie leczenie można im zaproponować?
– Jeszcze do ubiegłego roku nie mieliśmy wielu dowodów na to, żeby jakieś grupy leków istotnie poprawiały rokowanie osób z HFpEF. Przeprowadzane badania były w większości mało rozstrzygające i rozczarowujące, zwłaszcza wobec silnych, dobrze udokumentowanych rekomendacji dotyczących stosowania czterech grup leków przedłużających życie w HFrEF (leki hamujące układ renina–angiotensyna, β-adrenolityki, antagoniści aldosteronu, flozyny). Co prawda niektóre leki (sakubitril/walsartan, spironolakton) miały rejestrację amerykańskiej FDA do stosowania w HFpEF, ale wszystko zmieniło się diametralnie od czasu publikacji badań z empagliflozyną (EMPEROR-Preserved) oraz dapagliflozyną (DELIVER) w grupie pacjentów z HFpEF. Leki te zmniejszają ryzyko zgonu lub hospitalizacji z powodu niewydolności serca. Europejskie wytyczne ESC nie nadążyły z uwzględnieniem wyników tych badań w algorytmie postępowania. Nowsze wytyczne amerykańskie AHA/ACC/HFSA rozszerzają już zalecenie stosowania flozyn na wszystkie kategorie niewydolności serca, umieszczając te leki w najsilniejszej rekomendacji spośród innych środków stosowanych dotąd w HFpEF. Myślę, że konkluzja naszej rozmowy dla lekarza praktyka powinna być właśnie taka: mimo że refundacją flozyn (empagliflozyna, dapagliflozyna) w Polsce objęto na razie tylko chorych z HFrEF, to leki te trzeba stosować w każdym typie niewydolności serca, niezależnie od frakcji wyrzutowej lewej komory. Czekamy na poszerzenie refundacji na pacjentów z HFpEF. Z drugiej strony warto pamiętać, że niezwykle korzystne wyniki badania EMPEROR-Preserved z empagliflozyną oraz DELIVER z dapagliflozyną dotyczyły – w uproszczeniu – osób z HFpEF z frakcją wyrzutową lewej komory > 40 proc., stężeniem NT-proBNP > 300 pg/ml (lub 600–900 pg/ml w przypadku migotania przedsionków) i z przesączaniem kłębuszkowym nie niższym niż 20–25 ml/min. I gdzieś tutaj szukałbym doprecyzowania warunków nowej refundacji tych leków w Polsce. Warto dodać, że korzystny efekt stosowania empagliflozyny niezależnie od frakcji wyrzutowej lewej komory raportowano również w kolejnym badaniu klinicznym u pacjentów z zaostrzoną niewydolnością serca – EMPULSE. Co na razie robić z pacjentami z HFpEF, których nie stać na nierefundowaną empagliflozynę czy dapagliflozynę? Części z nich możemy przepisać lek z refundacją, gdy jednocześnie mają wskazania do refundacji któregoś z tych leków z powodu współistniejącej cukrzycy i/lub przewlekłej niewydolności nerek. Optymalna docelowa sytuacja szerokiej dostępności flozyn dla wszystkich chorych w Polsce, z wyliczeniem ich liczby, przy uwzględnieniu trzech populacji, często zachodzących na siebie, została zobrazowana na rycinie mojego autorstwa (ryc. 1). Pamiętajmy, że części wspólne tych trzech zbiorów stanowią szczególne wskazania do stosowania flozyn.

Jakie są rokowania chorych z HFpEF?
– To bardzo trudne pytanie, bo na nowo definiujemy zasady rozpoznawania HFpEF, brakuje dużych, prospektywnych rejestrów tych pacjentów, a zastosowanie flozyn w tej grupie odmieni ich rokowanie w przyszłości. Dość powiedzieć, że zmienia się również stanowisko ekspertów, którzy patrzą na HFpEF nieco inaczej niż kilka–kilkanaście lat temu. Pamiętam, że gdy rozpoczynałem karierę kardiologa, HFpEF była traktowana jako etap przejściowy, prowadzący do HFrEF. Swoiste kontinuum. Dzisiaj tak nie myślimy. Co więcej, pojawia się grupa chorych, u których możliwe jest polepszenie frakcji wyrzutowej, a więc takie „odwrócenie kontinuum”. Wszystko zmienia się na naszych oczach, a wprowadzenie nowych leków na nowo definiuje opiekę nad pacjentami z niewydolnością serca. Ponieważ te najnowsze fakty nie są omówione w europejskich wytycznych z 2021 r., zdecydowaliśmy się wydać nowszy dokument – stanowisko ekspertów Sekcji Farmakoterapii Sercowo-Naczyniowej Polskiego Towarzystwa Kardiologicznego, patrząc na to z perspektywy 2023 r. Pracuje nad nim zespół ekspertów pod przewodnictwem prof. Jarosława Kasprzaka i odsyłam państwa z pytaniami, także o HFpEF, właśnie do tego opracowania, które niedługo się ukaże.
Tekst pochodzi z „Kuriera Medycznego” 1/2023.

Źródło:
Kurier Medyczny
Kurier Medyczny



















