WSTĘP
Atopowe zapalenie skóry (AZS) definiowane jest jako przewlekła zapalna dermatoza, która charakteryzuje się okresami remisji i nawrotów [1, 2]. Szacuje się, że częstość występowania AZS na świecie wynosi 15–20% wśród dzieci i 1–3% wśród dorosłych [2]. Uważa się, że AZS jest najczęstszą chorobą zapalną skóry u dzieci [3]. U około 60% pacjentów początek AZS następuje w ciągu pierwszego roku życia, a u 90% w ciągu pierwszych 5 lat i utrzymuje się do okresu dojrzewania, w którym obserwuje się ustąpienie choroby u około 75% dzieci [2, 3]. W ciągu ostatniej dekady w krajach uprzemysłowionych częstość występowania AZS wzrosła od dwóch do trzech razy, w szczególności wśród dzieci w wieku 6–7 lat [2, 4].
Na wieloczynnikowe podłoże AZS składają się inter-akcje między czynnikami środowiskowymi, genetycznymi, dysfunkcją bariery naskórkowej i rozregulowaniem układu odpornościowego [5, 6]. Cechą charakterystyczną patogenezy tej choroby jest aktywacja mediatorów stanu zapalnego, takich jak Th2, Th22, IL-4, IL-13, IL-31, Th17 i niekiedy Th1 [7]. W patogenezie AZS znaczenie ma również zjawisko przeznaskórkowej utraty wody (transepidermal water loss – TEWL). Ważnym czynnikiem jest również ekspozycja na alergeny i środowiskowe czynniki drażniące [8]. Ostatnio podkreśla się również rolę mikrobiomu skóry, którego kompozycja u chorych na AZS zmienia się najczęściej na korzyść Staphylococcus aureus [6, 9].
Do objawów klinicznych fazy ostrej AZS zalicza się rumieniowe zapalne zmiany skórne o morfologii wyprysku, natomiast lichenifikacja (zgrubienie) i złuszczanie naskórka są charakterystycznymi objawami dla fazy przewlekłej. Lokalizacja zmian zależy od wieku pacjenta. Najczęściej zajęte są okolice zgięć łokciowych i kolanowych oraz skóra twarzy i szyi. W niektórych przypadkach występuje erytrodermia, czyli zmiany obejmujące skórę całego ciała. Zmianom skórnym często towarzyszą zakażenia bakteryjne, wirusowe i grzybicze [10].
Należy pamiętać, że znakami rozpoznawczymi AZS są świąd i nawracająca suchość skóry, które pogarszają jakość życia (quality of life – QoL) chorych. Wiąże się to z wystąpieniem wśród pacjentów z AZS chorób psychospołecznych, takich jak zaburzenia snu, depresja, stany lękowe i trudności z koncentracją [11, 12].
Mimo ciągłego poszerzania i systematyzowania wiedzy AZS jest chorobą, na której temat krąży wiele mitów. Dotyczą one przede wszystkim przyczyn choroby i jej przebiegu, a także diagnostyki oraz terapii. Atopowe zapalenie skóry można stwierdzić na podstawie wywiadu z pacjentem, morfologii, rozmieszczenia zmian oraz powiązanych objawów klinicznych [13]. Zbyt późno lub błędnie rozpoznane AZS, a także źle leczone lub wcale, skutkuje obniżoną QoL związaną ze stanem zdrowia (health related quality of life – HRQoL). Również często wprowadzane schematy leczenia są niewłaściwe [14]. Obecnie mamy dostęp do licznych wytycznych dotyczących postępowania w przypadku AZS [15–17]. Według globalnej inicjatywy Atopic Dermatitis Quality of Care (ADQoC) jednymi z priorytetów w zakresie leczenia tej choroby są dokładna ocena kliniczna oraz właściwe rozpoznanie choroby [18]. Jednak nie wszyscy lekarze stosują się do ustalonych zestawów kryteriów diagnostycznych i nie korzystają z narzędzi do oceny ciężkości choroby [14]. Należy również podkreślić, że na AZS choruje znacznie więcej dzieci niż osób dorosłych, dlatego też problem właściwego rozpoznania tej choroby dotyczy w znacznym stopniu pediatrów i lekarzy pierwszego kontaktu [2, 7].
Niniejsza praca ma na celu usystematyzowanie informacji na temat podejmowania decyzji diagnostycznych i terapeutycznych w AZS. Podpowiadamy, jak rozpoznawać i leczyć tę chorobę oraz wskazujemy, jakie trudności można napotkać i jakie błędy najczęściej popełniane są przez lekarzy i pacjentów.
ROZPOZNANIE ATOPOWEGO ZAPALENIA SKÓRY. KIEDY MOŻE DOJŚć DO POMYŁKI?
Obraz kliniczny jest kluczowym elementem w rozpoznawaniu AZS [1, 13]. Ze względu na szeroki zakres objawów prawidłowa ocena może stanowić wyzwanie [13]. W celu ułatwienia diagnostyki i klasyfikacji AZS opracowano kryteria diagnostyczne [19]. Za standardowe narzędzie do rozpoznania tego schorzenia uważa się kryteria Rajki i Hannifina, które nie zawsze są wykorzystywane przez lekarzy, między innymi ze względu na ich nieznajomość. W konsekwencji prowadzi to do wystąpienia pomyłek diagnostycznych oraz terapeutycznych. Dlatego też prawidłowe rozpoznanie AZS może stwarzać wiele trudności. Istnieje również potrzeba przeprowadzenia szerokiej diagnostyki różnicowej [1, 20], która może uwzględniać między innymi procesy zakaźne, zapalne i nowotworowe [13].
Najczęstsze pomyłki dotyczą zmian obserwowanych w okresie niemowlęcym, które mogą przypominać choroby, takie jak świerzb i kontaktowe zapalenie skóry. U niemowląt z podobną częstością do AZS występuje łojotokowe zapalenie skóry (ŁZS). Choroby te mogą również występować jednocześnie, co znacznie utrudnia rozpoznanie. Ponadto u niemowląt poniżej 3. miesiąca życia wystąpienie zmian sugerujących ciężki przebieg AZS powinno skłonić lekarzy do rozważenia wystąpienia innej jednostki chorobowej. Należy wykluczyć zespół Omena, selektywny niedobór IgA, zespół hiper-IgE, zespół Wiskotta i Aldricha oraz zaburzenia genetyczne z upośledzoną funkcją bariery naskórkowej, takie jak choroba Comela i zespół Nethertona [13].
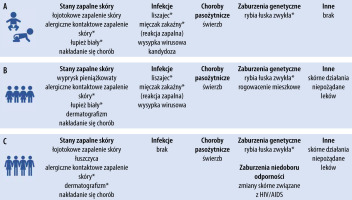
Należy pamiętać, że cechy charakterystyczne dla AZS są również typowe dla kilku innych schorzeń, które mogą naśladować, współistnieć lub przyczyniać się do powikłań AZS [21]. Dlatego specjaliści, aby prawidłowo rozpoznawać i dobierać terapię, powinni znać cechy charakterystyczne oraz spektrum tych chorób [21], a zbagatelizowanie możliwości ich wystąpienia jest błędem. Choroby te przedstawiono na rycinie 1. Wybrano najczęściej występujące choroby utrudniające właściwe rozpoznanie AZS z podziałem na grupy wiekowe pacjentów. Dodatkowo wskazano schorzenia będące częstymi powikłaniami AZS [21]. Należy zwrócić szczególną uwagę na wiek pacjenta, ponieważ ma on związek z fazami klinicznymi AZS uwzględniającymi odmienny charakter zmian skórnych [22]. Również warto pamiętać, że niektóre skale oceny nasilenia procesu chorobowego mają swoje wersje przeznaczone dla konkretnych grup wiekowych. Na przykład skala EASI (Eczema Area and Severity Index) dostępna jest w dwóch wersjach – dla pacjentów poniżej i powyżej 8. roku życia [23]. Lekarz korzystający z takich narzędzi powinien dokładnie zapoznać się z ich specyfiką, aby móc je prawidłowo zastosować.
RYCINA 1
Rozpoznanie atopowego zapalenia skóry (AZS) – częste naśladownictwo, nakładanie się chorób i powikłania według grup wie- kowych. Opracowano na podstawie [21]. Wybrano najczęściej występujące choroby utrudniające właściwe rozpoznanie AZS z podziałem na grupy wiekowe pacjentów: A – niemowlęta, B – dzieci, C – nastolatki lub dorośli
*Częste powikłania AZS.
Do podjęcia właściwej decyzji dotyczącej leczenia niezwykle ważne są prawidłowe rozpoznawanie różnych fenotypów AZS oraz przeprowadzenie diagnostyki różnicowej [20]. Istnieje kilka fenotypów klinicznych AZS, które wykazują specyficzne cechy morfologiczne lub rozkład topograficzny. Niektóre z tych fenotypów mają trudną do rozpoznania etiologię lub mogą naśladować inne schorzenia dermatologiczne lub współistnieć z nimi. Fenotypy morfologiczne i topograficzne AZS oraz ich diagnostykę różnicową przedstawiono w tabelach 1 i 2. Do fenotypów morfologicznych zalicza się: wyprysk pieniążkowaty, świerzbiączkę guzkową, erytrodermię, liszajopodobne zapalenie skóry (trudne do różnicowania z liszajem płaskim), grudkowe zapalenie skóry i wyprysk potnicowy, natomiast fenotypy topograficzne dzieli się na: wyprysk zgięciowy, zmiany w obrębie twarzy, zapalenie czerwieni wargowej, wyprysk w obrębie powiek, wyprysk w obrębie głowy i szyi, wyprysk w obrębie sutków oraz zapalenie skóry dłoni.
TABELA 1
Fenotypy morfologiczne atopowego zapalenia skóry i diagnostyka różnicowa. Opracowano na podstawie [20]
TABELA 2
Fenotypy topograficzne atopowego zapalenia skóry i diagnostyka różnicowa. Opracowano na podstawie [20]
Przy rozpoznaniu AZS warto pamiętać o stosunkowo nowym fenotypie dotyczącym chorych powyżej 60. roku życia. Może on sprawiać trudności w rozpoznaniu i leczeniu, ponieważ brakuje wytycznych dotyczących diagnostyki różnicowej tego fenotypu. Rozpoznanie w tym przypadku potwierdza utrzymywanie się objawów przez 6 miesięcy po wykluczeniu innych przyczyn, takich jak choroby współistniejące, działania niepożądane związane z leczeniem, chłoniak skóry T-komórkowy i niepęcherzowe warianty pemfigoidu [20].
TERAPIA ATOPOWEGO ZAPALENIA SKÓRY. O CZYM NALEŻY PAMIĘTAć?
Leczenie AZS powinno być dobierane w zależności od stopnia nasilenia choroby, wieku pacjenta i lokalizacji zmian skórnych. Aby nie popełnić błędu, lekarz podejmujący decyzję dotyczącą wprowadzenia określonej terapii powinien wykorzystać specjalnie opracowane w tym celu skale oceny. Jednym z najbardziej wiarygodnych i łatwo dostępnych narzędzi mierzenia objawów klinicznych AZS jest scala SCORAD (SCORing Atopic Dermatitis) [10]. Celem terapii podstawowej AZS jest przywrócenie zaburzonej funkcji bariery naskórkowej poprzez codzienne stosowanie preparatów emolientowych. Terapię tę łączy się z leczeniem przeciwzapalnym. Dodatkowo zaleca się unikanie ekspozycji na alergeny i czynniki drażniące [10, 24]. U niektórych chorych należy włączyć leczenie przeciwdrobnoustrojowe, ponieważ AZS może przebiegać wraz z infekcjami bakteryjnymi, wirusowymi i grzybiczymi [10].
W celu uniknięcia błędów w podejmowaniu decyzji terapeutycznych specjaliści powinni opierać się na aktualnych wytycznych [24]. Do jednych z nich zalicza się europejskie zalecenia EuroGuiDerm [25, 26], w których wskazuje się, w jaki sposób dobierać odpowiedni rodzaj terapii do ciężkości choroby i wieku pacjenta. W tabeli 3 przedstawiono kroki w postępowaniu terapeutycznym na podstawie wytycznych EuroGuiDerm.
TABELA 3
Kroki w postępowaniu terapeutycznym atopowego zapalenia skóry. Przygotowano na podstawie wytycznych EuroGuiDerm [26]
* Stosowanie codziennie, w wystarczającej ilości, częstość dopasowana do stopnia suchości skóry. **W miarę możliwości u uczulonych pacjentów. 1Kontynuuj działania zalecane powyżej i wybierz spośród wymienionych (jeśli dotyczy): ↑ ↑ silna rekomendacja, ↑ słaba rekomendacja. mGKS – miejscowe glikokortykosteroidy, mIK – miejscowe inhibitory kalcyneuryny, UVA1 – ultrafiolet A1, NB-UVB – ultrafiolet B o wąskim zakresie.
Obecnie mamy dostęp do wielu preparatów emolientowych, których producenci prześcigają się w opracowywaniu coraz nowszych i lepszych składów. Zarówno lekarze, jak i pacjenci mogą wybierać spośród licznych produktów, kierując się swoimi preferencjami. Pacjent może wybrać produkt, który odpowiada mu między innymi ze względu na cenę, skład, stopień wchłaniania się przez skórę czy rozprowadzalność. Mimo tych wszystkich udogodnień w terapii emolientowej popełniane są błędy. Często lekarz zapomina poinformować pacjenta o tym, jak często powinien on stosować dany preparat i w jakiej ilości (ilość preparatu również powinna być dobrana przez lekarza indywidualnie do potrzeb pacjenta). W efekcie emolienty stosowane są niewłaściwe, często w zbyt małej ilości. Zapomina się również o przepisaniu emulsji do kąpieli i instruktażu, jak kąpiel powinna przebiegać (5 minut, w niezbyt gorącej wodzie, około 27–30°C). Odradza się również stosowanie mydeł alkalicznych [25]. Pacjenci powinni być zachęcani do stosowania emolientu natychmiast po kąpieli lub prysznicu oraz dodatkowo w ciągu dnia. Codzienne stosowanie 2–3 razy to minimum [27]. Nie podkreśla się również, że systematyczność jest istotna. W konsekwencji chorzy nie osiągają zadowalających rezultatów terapeutycznych.
Należy również pamiętać, że same emolienty nie są w pełni wystarczające w okresach zaostrzeń i najlepiej połączyć je z miejscową terapią przeciwzapalną. Również sama lub zbyt krótko stosowana miejscowa terapia przeciwzapalna nie będzie w pełni wystarczająca [26]. Miejscowe aktywne leczenie przeciwzapalne w połączeniu z emolientami jest skuteczniejsze niż leczenie tylko emolientami [25].
Kolejnym błędem jest przepisywanie ogólnoustrojowych leków antyhistaminowych. W pismiennictwie dostępne są dane dotyczące stosowania leków antyhistaminowych w leczeniu AZS, sugerujące ich działanie terapeutyczne w przypadku świądu [28]. Wytyczne EuroGuiDerm odradzają stosowanie ogólnoustrojowych leków przeciwhistaminowych pierwszej oraz drugiej generacji w długotrwałym leczeniu świądu w AZS [25]. Pomimo braku dowodów na ich skuteczność [25, 29] stosowanie tych leków jest również popularne w Polsce. Nie jest to prawidłowe podejście i nie powinno być stosowane w monoterapii, bez wprowadzenia leczenia przeciwzapalnego. Również błędem jest stosowanie miejscowych leków antyhistaminowych w leczeniu świądu [25].
Dodatkowo należy pamiętać, że u pacjentów, u których występują zakażenia bakteryjne, odradza się długotrwałe stosowanie antybiotyków miejscowych ze względu na ryzyko rozwoju oporności [25].
EDUKACJA PACJENTA – ZNACZENIE ROZMOWY
Na uwagę zasługuje opublikowany w 2021 roku artykuł opisujący terapię AZS z perspektywy pacjentki oraz dermatologa [30]. Pacjentka dzieli się swoimi doświadczeniami, historią choroby oraz opowiada o zastosowanych u niej metodach leczenia i napotkanych trudnościach. Lekarz omawia przypadek przewlekłego AZS oraz sposób opieki nad pacjentem w szpitalu. Publikacja ta jest ważna, ponieważ ukazuje, że edukacja pacjenta w zakresie terapii odgrywa kluczową rolę i stanowi uzupełnienie terapii konwencjonalnej. Podkreśla się znaczenie relacji pacjent–lekarz oraz uwzględnienie osobistych preferencji pacjenta i celów leczenia, co może być pomocne w codziennej praktyce. Należy pamiętać, że brak edukacji pacjenta również jest błędem popełnianym w gabinetach lekarskich i przyczynia się do obniżenia efektywności leczenia.
Skuteczność edukacji pacjenta w terapii AZS przedstawiono również w metaanalizie [31], w której wykazano istotnie niższy wynik SCORAD i dermatologiczny wskaźnik jakości życia niemowląt (Infants’ Dermatology Quality of Life Index) w grupie osób, które otrzymały instruktaż od lekarza. Wyniki te wskazują, że edukacja pacjenta mogłaby zwiększyć skuteczność leczenia dzieci chorych na AZS i zapewnić kontrolę choroby. W tym miejscu należy podkreślić również rolę edukacji rodzica lub opiekuna chorego pacjenta. Ponieważ AZS w znacznym stopniu dotyka dzieci, wpływ choroby na ich opiekunów i rodzinę jest nieunikniony [7]. Koszty związane z leczeniem oraz stres i poczucie bezradności stanowią obciążenie również dla opiekunów. Oprócz leków przepisywanych na receptę zachęca się do wprowadzenia zmian w stylu życia, takich jak zakup określonej odzieży, emolientów, mydeł, detergentów i innych artykułów. Dlatego również od tego, w jakim stopniu zostanie poinstruowany przez lekarza opiekun chorego dziecka, zależy skuteczność wprowadzonej terapii [32].
Edukacja opiekunów jest szczególnie ważna w przypadku zjawiska fobii steroidowej, która może skutkować złym przestrzeganiem leczenia [7]. Określenie fobia steroidowa używane było pierwotnie do opisania irracjonalnego strachu przed glikokortykosteroidami stosowanymi miejscowo (mGKS) [33]. Obecnie definicja ta uwzględnia również niejasne negatywne uczucia i przekonania pacjentów na temat mGKS. Część autorów sugeruje, że zjawisko fobii steroidowej prawdopodobnie wynika z dezinformacji, a nie z irracjonalności [34]. Przykładem jest małe badanie przeprowadzone w Norwegii, którego wyniki skłoniły autorów do wyciągnięcia wniosku, że negatywne nastawienie do mGKS nie jest pozbawione pewnych podstaw. Ma to związek z niewłaściwym stosowaniem tych leków, które może rzeczywiście prowadzić do niepożądanych skutków ubocznych. Dlatego też podczas wizyty błędami są brak przeprowadzenia wywiadu z opiekunem pacjenta na temat jego podejścia do mGKS i brak edukacji w zakresie prawidłowego stosowania leku, aby uniknąć niewłaściwego przestrzegania zaleceń terapeutycznych [35]. Wynikałoby z tego, że ukierunkowana edukacja pacjentów i lekarzy może zmniejszyć obawy przed stosowaniem mGKS i poprawić przestrzeganie zasad leczenia, a także zwiększyć efektywność terapii [34]. Zgodnie z danymi z piśmiennictwa można wnioskować, że prawidłowo przeprowadzona rozmowa w gabinecie lekarza może zmniejszyć niepokój rodziców, zwiększyć wiedzę na temat leczenia AZS i poprawić jakość życia całej rodziny [32, 36].
PODSUMOWANIE
Rozważając aspekty omówione w niniejszym artykule, można wnioskować, że w czasie diagnostyki i leczenia AZS łatwo o pomyłki ze względu na złożony obraz kliniczny choroby, różnorodność fenotypów i związane z tymi cechami trudności w przeprowadzeniu diagnostyki różnicowej. Również krążące mity i nieaktualne informacje na temat tej choroby wśród lekarzy i pacjentów przyczyniają się do niewłaściwego postępowania w trakcie terapii. Aby wystrzec się błędów, zaleca się korzystanie z aktualnych wytycznych diagnostycznych i terapeutycznych. Ważna jest również edukacja pacjentów i ich opiekunów. W tabeli 4 podsumowano najczęściej popełniane błędy w rozpoznawaniu i leczeniu AZS.
TABELA 4
Podsumowanie – błędy w rozpoznawaniu i leczeniu atopowego zapalenia skóry






