WPROWADZENIE
W Polsce około 2 200 000 chorych ma rozpoznaną astmę (J45 wg klasyfikacji ICD10) [1]. Światowa Organizacja Zdrowia (World Health Organization – WHO) szacuje, że u 5–10% chorych z astmą występuje ciężka postać tej choroby [2]. U 3,7% ogółu chorych stwierdza się astmę ciężką niekontrolowaną [3], która stanowi zagrożenie dla zdrowia, a często również życia chorego. W naszym kraju to grupa ponad 80 000 osób potrzebujących pomocy specjalistów, by móc prowadzić normalne życie z chorobą i wykonywać bez ograniczeń codzienne czynności w domu i w pracy. Obecnie w Polsce ponad 3000 pacjentów objętych jest terapią w ramach programu lekowego B.44 – leczenie chorych z ciężką postacią astmy w 60 ośrodkach [4]. Wyniki z przeprowadzonego badania wskazują, że duża liczba chorych nie otrzymuje rekomendowanego leczenia.
MATERIAŁ I METODY
CHARAKTERYSTYKA GRUPY BADAWCZEJ
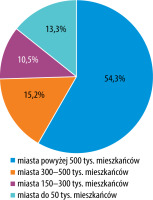
W badaniu wzięło udział 105 lekarzy, w tym 77 kobiet i 28 mężczyzn (ryc. 1).
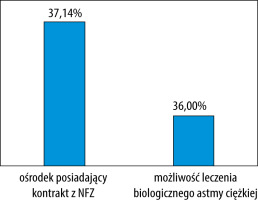
Głównym miejscem pracy lekarzy (37,14%) był ośrodek posiadający kontrakt z Narodowym Funduszem Zdrowia (NFZ). Część lekarzy (36%) zadeklarowało pracę w ośrodku z możliwością leczenia biologicznego astmy ciężkiej (ryc. 2). 81% badanych lekarzy przyznało, że w miejscowości, gdzie praktykują, sprawnie działa ośrodek leczenia astmy ciężkiej. Podsumowując, respondenci zadeklarowali wykonanie średnio 12 850 wizyt miesięcznie.
METODA BADANIA
Badanie w formie ankiety przeprowadzono wśród lekarzy specjalistów w dniach 17–20 maja 2023 roku w czasie XV Konferencji Szkoleniowej Polskiego Towarzystwa Alergologicznego (PTA) w Toruniu. Badanie zakończono 30 maja 2023 roku po zebraniu odpowiedzi od 105 lekarzy specjalistów ze względu na rozszerzenie próby badawczej poza uczestników Konferencji.
Anonimowa ankieta składająca się z 52 pytań, na które odpowiadali lekarze, w szczególny sposób koncentrowała się na tematach związanych z diagnostyką astmy ciężkiej, terapią astmy, w tym leczeniem biologicznym, edukacją i szkoleniem chorych oraz weryfikacją zaleceń lekarskich.
Dodatkowo ankietę uzupełniono o 3 scenariusze sytuacyjne, w których badani mieli opisać swoje najbardziej prawdopodobne zachowanie lub reakcję. W badaniu wykorzystano informacje jedynie z ankiet wypełnionych w całości.
WYNIKI
DIAGNOSTYKA
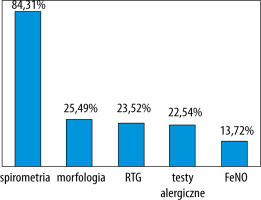
Lekarze zapytani o badania, jakie należy wykonać, aby zdiagnozować astmę o ciężkim przebiegu, prawidłowo wskazywali na: badanie spirometryczne (84,31%), morfologię krwi z rozmazem (25,49%), badanie rentgenograficzne (RTG) klatki piersiowej (23,52%), testy alergiczne (22,54%) (swoiste IgE 13,72% i PRICK Test 8,82%) oraz FeNO (13,72%) (ryc. 3).
RYCINA 3
Rozkład odpowiedzi ankietowanych lekarzy na pytanie, jakie badania należy wykonać w diagnostyce astmy ciężkiej
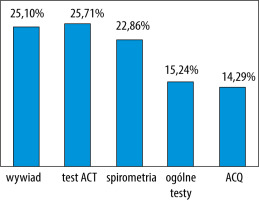
Lekarze, odpowiadając na pytania dotyczące oceny stopnia kontroli astmy, jako najważniejsze podali: wywiad (25,1%), test kontroli astmy ACT (25,71%), spirometrię (22,86%), ogólnie testy kontroli choroby (15,24%) oraz ACQ (14,29%) (ryc. 4).
RYCINA 4
Rozkład odpowiedzi ankietowanych lekarzy na pytanie dotyczące metody oceny stopnia kontroli astmy
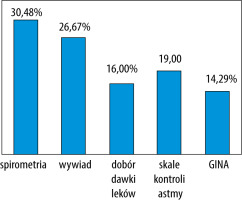
W pytaniach związanych z oceną stopnia klinicznego astmy lekarze jako najważniejsze wymieniali: spirometrię (30,48%), wywiad (26,67%), rodzaj i dawki leków niezbędne do osiągnięcia kontroli choroby (16%), skale kontroli astmy (19%) oraz zastosowanie wytycznych GINA (14,29%) (ryc. 5).
TERAPIA
Stosowanie steroidów doustnych i kwalifikacja do leczenia biologicznego
Spośród lekarzy, którzy zadeklarowali, że w leczeniu pacjentów podają doustne steroidy (55 osób), 13 z nich (23%) nie kieruje tych chorych do terapii biologicznej. Każdy z lekarzy zadeklarował, że ma 3 takich pacjentów, a więc 39 chorych z astmą ciężką stosujących doustne steroidy nie zostało zakwalifikowanych do terapii biologicznej. Uogólniając dane z ankiety na wszystkich pracujących alergologów, można szacować, że 339 lekarzy nie stosuje tej terapii u swoich chorych.
Jeżeli na 1 lekarza niestosującego leczenia biologicznego przypada 3 pacjentów leczonych steroidami doustnymi, to można założyć, że około 1017 pacjentów jest leczonych steroidami doustnie zamiast mieć włączone leczenie biologiczne (tab. 1).
TABELA 1
Zastosowanie doustnych steroidów u chorych z astmą wg lekarzy zapytanych na temat typowego tygodnia pracy (n = 102)
| Odsetek pacjentów, u których stosowane są doustne steroidy | Liczba | % |
|---|---|---|
| u nikogo | 47 | 46,07 |
| poniżej 1% | 31 | 30,39 |
| 1–2% | 11 | 10,78 |
| 3–5% | 10 | 9,80 |
| 9% i więcej | 2 | 1,96 |
| 6–8% | 1 | 0,98 |
W badaniu padło pytanie o to, jaki odsetek pacjentów używa wysokich dawek wziewnych steroidów (dawki: 800 µg budezonid, 1000 µg beklometazon, 500 µg flutykazon) wraz z innymi lekami rozszerzającymi oskrzela. Odpowiedzi przedstawiono w tabeli 2.
TABELA 2
Odsetek pacjentów ankietowanych lekarzy używających wysokich dawek wziewnych steroidów (n = 102)
| Odsetek pacjentów używających wysokich dawek wziewnych steroidów | Liczba | % |
|---|---|---|
| 1–10% | 36 | 35,29 |
| 11–20% | 16 | 15,68 |
| 21–30% | 15 | 14,70 |
| 41–50% | 10 | 9,80 |
| nikt | 10 | 9,80 |
| 31–40% | 8 | 7,84 |
| powyżej 50% | 7 | 6,86 |
Spośród lekarzy, którzy zadeklarowali, że ich pacjenci używają wysokich dawek wziewnych steroidów (92 lekarzy, co daje 90% wszystkich lekarzy biorących udział w badaniu), 12 (11,76% z całej grupy badanej) nie włączyło tych pacjentów do leczenia biologicznego, pomimo że ich astma ma charakter ciężki i niekontrolowany.
Przy założeniu najwyższych liczb przyjmowanych pacjentów przez lekarzy, w ciągu miesiąca, pozbawionych leczenia biologicznego jest w ten sposób 415 pacjentów, co daje 34 pacjentów na 1 lekarza. Przyjmując, że 12% lekarzy mających chorych w stopniu klinicznym astmy GINA 5 (z astmą niekontrolowaną, pomimo stosowania steroidów wziewnych w wysokich dawkach oraz innych leków kontrolujących chorobę), można powiedzieć, że około 174 lekarzy nie włącza pacjentów do leczenia biologicznego, co daje 5916 pacjentów pozbawionych optymalnej terapii za pomocą leków biologicznych.
Stosowanie krótko działających β2-mimetyków u chorych z astmą
W badaniu zapytano o to, jaki odsetek pacjentów leczonych na astmę w ostatnim roku zrealizowało trzecią i kolejną receptę na krótko działające β2-mimetyki [5]. W tabeli 3 przedstawiono odpowiedzi na to pytanie.
TABELA 3
Odsetek pacjentów ankietowanych lekarzy, którzy zrealizo- wali co najmniej 3 recepty na krótko działające β2-mimetyki (n = 95)
| Odsetek pacjentów, którzy zrealizowali co najmniej 3 recepty na krótko działające β2-mimetyki | Liczba | % |
|---|---|---|
| nikt | 28 | 29,47 |
| 1–10% | 44 | 46,31 |
| 11–20% | 6 | 6,31 |
| 21–30% | 6 | 6,31 |
| 31–40% | 1 | 1,05 |
| 41–50% | 3 | 3,15 |
| nie wiem | 7 | 7,36 |
Aż 60 lekarzy (63% wszystkich biorących udział w badaniu) zadeklarowało, że ich pacjenci zrealizowali co najmniej 3 recepty na krótko działające β2-mimetyki. Łączna liczba pacjentów, których wskazali lekarze, wynosi 805 (na podstawie wskazanego odsetka pacjentów realizujących te recepty i liczby przyjmowanych pacjentów w miesiącu w ogóle), co daje średnio 13 pacjentów na 1 lekarza.
Zakładając, że 63% lekarzy specjalistów ma wiedzę o tym, iż ich pacjenci realizują co najmniej 3 recepty na krótko działające β2-mimetyki, można powiedzieć, że 933 lekarzy posiada wiedzę, co daje łączną liczbę 12 129 pacjentów realizujących co najmniej 3 recepty na te leki w ciągu roku (według danych statystycznych Naczelnej Izby Lekarskiej z dnia 30 kwietnia 2023 roku czynnych zawodowo alergologów jest 1478).
Leczenie biologiczne astmy ciężkiej. Opinia i nastawienie lekarzy specjalistów
Nastawienie lekarzy do leczenia biologicznego jest niezwykle ważne, gdyż to po ich stronie stoi decyzja o rozpoczęciu leczenia biologicznego u pacjentów, jeżeli kwalifikują się do takiej terapii. W tabeli 4 zaprezentowano przekonania lekarzy o tym leczeniu.
TABELA 4
Opinia ankietowanych lekarzy na temat leczenia biolo- gicznego w astmie ciężkiej (n = 102)
Należy zauważyć, że na to pytanie odpowiadało 102 lekarzy. Zastanawiające jest, że wśród lekarzy przekonania o skuteczności leczenia, jego bezpieczeństwie oraz wpływie na funkcjonowanie pacjenta nie przekraczają 31%. Może to mieć związek z brakiem wiedzy i doświadczenia w prowadzeniu leczenia biologicznego.
Pięćdziesięciu dwóch lekarzy zadeklarowało, że stosuje leczenie biologiczne (n = 102), co daje 50,9%.
Następnie zbadano powody, dla których lekarze nie stosują leczenia astmy ciężkiej (tab. 5). W grupie lekarzy niestosujących terapii biologicznej 32% pracuje w miejscu, gdzie nie można prowadzić terapii lekami biologicznymi. 24% przyznało, że realizuje jedynie kwalifikacje do terapii biologicznej, a następnie kieruje chorych do ośrodka mającego możliwość zastosowania takiej terapii.
TABELA 5
Powody, dla których 49,1% lekarzy nie stosuje leczenia biologicznego (n = 50)
16% lekarzy stwierdziło, że nie ma w swojej praktyce chorych z astmą ciężką. 10% zasłaniało się brakiem wiedzy na temat leczenia biologicznego, a 8% nie czuło się kompetentnymi, wskazując na brak uprawnień do takiej terapii.
Oprócz sytuacji, w której lekarze nie stosują leczenia biologicznego, pomimo że posiadają pacjentów w stopniu klinicznym astmy GINA 5, mamy do czynienia z innym zjawiskiem. Jeżeli lekarze stosują leczenie biologiczne, nie są nim objęci wszyscy pacjenci ze stopniem klinicznym astmy GINA 5 i brakiem kontroli choroby. Takich lekarzy jest 37, co daje 68%, którzy deklarują, że stosują leczenie biologiczne. Zakładając, że 56,75% alergologów nie stosuje leczenia biologicznego u wszystkich pacjentów w stopniu klinicznym astmy GINA 5, można powiedzieć, że około 839 lekarzy nie stosuje terapii. To daje w przybliżeniu 5873 pacjentów będących w trakcie leczenia, którzy nie są objęci terapią biologiczną. Zakładając powyższe, można domniemywać, że około 6935 chorych mogłoby otrzymywać terapię biologiczną, mając do niej wskazania, ale nie otrzymuje.
Powyższe dane są szacunkowe. Nie można wykluczyć, że grupa chorych stosujących doustnie steroidy nakłada się na grupę osób z niekontrolowaną astmą, stosujących wysokie dawki wziewnych steroidów.
Lekarze widzą szereg problemów w realizacji leczenia biologicznego w Polsce. Badani mogli wybierać wiele powodów, dlatego procenty nie sumują się do 100 (tab. 6).
TABELA 6
Problemy w realizacji leczenia biologicznego (n = 52)
Głównym problemem w realizacji leczenia biologicznego jest fakt, że pacjenci nie trafiają do ośrodków prowadzących taką terapię. Mamy tutaj jednak do czynienia z ciekawym zjawiskiem, gdyż lekarze pracujący w ośrodkach prowadzących leczenie biologiczne wskazują na niewielką liczbę chorych kierowanych do ośrodków, a lekarze zajmujący się pacjentami z astmą ciężką na poziomie poradni ambulatoryjnej wskazują na problemy z dostaniem się do tych ośrodków. Mogłoby to sugerować, że w poradniach ambulatoryjnych są pacjenci, dla których lekarze widzą taką potrzebę, ale gdy dochodzi do próby przekierowania, nie kończy się to sukcesem. Lekarze z ośrodków referencyjnych z kolei mogą przyjmować pacjentów na takie leczenie, ale oni do nich nie trafiają. Według lekarzy pacjenci nie boją się leczenia biologicznego i chętnie z niego korzystają, jeśli mają taką propozycję (tab. 7).
TABELA 7
Powody, dla których chorzy decydują się na leczenie bi- ologiczne (n = 40)
Lekarze wskazali przeszkody, które uniemożliwiają upowszechnienie leczenia biologicznego wśród pacjentów. Badani mogli podać kilka przeszkód, dlatego suma odsetków nie wynosi 100 (tab. 8).
TABELA 8
Przeszkody w upowszechnieniu leczenia biologicznego wśród pacjentów (n = 102)
Najczęściej wybieraną odpowiedzią była za mała liczba ośrodków leczenia biologicznego astmy ciężkiej w Polsce (30%). Grupując odpowiedzi pod względem problemowym, na pierwszym miejscu był brak wiedzy lekarzy na temat leczenia biologicznego (50%). Złe finansowanie (14%) znalazło się na trzecim miejscu w odpowiedziach lekarzy specjalistów.
Ważnym tematem poruszonym w ankiecie było przestrzeganie zaleceń przez pacjentów.
Lekarze zostali zapytani o sposoby, jakie stosują, aby zweryfikować, czy pacjent przestrzega zaleceń. 90% lekarzy w sposób świadomy weryfikuje zalecenia dotyczące leków (tab. 9). Największa liczba lekarzy weryfikuje zalecenia, wykorzystując:
TABELA 9
Sposoby weryfikacji zaleceń przekazanych pacjentowi (n = 102)
wywiad (pytania dotyczące m.in. znajomości nazw leków, planu działania leków),
analizę dokumentów (recepty, wystandaryzowane kwestionariusze, dzienniczek leczenia),
poprawność stosowania leków sprawdzanych podczas wizyty (inhalatory).
Tylko nieliczni wskazują, że pytają o to, jak się czuje pacjent (4 lekarzy), jak toleruje leki (1 lekarz), jakie zalecenie udało się spełnić, a które sprawiło trudność (1 lekarz). Oznacza to, że podstawą oceny jest subiektywna ocena stanu zdrowia przez pacjenta i wiara lekarza do niego, że odważy się przyznać na przykład do niewypełniania zaleceń.
Tylko 31% specjalistów sprawdzało, jak pacjent stosuje leki wziewne, czyli mogło bezpośrednio ocenić prawidłowość przyjmowanych leków.
EDUKACJA I SZKOLENIE CHORYCH
W deklaracjach lekarze stwierdzają, że w trakcie wizyty poświęcają pacjentowi czas na edukację. W tabeli 10 przedstawiono porównanie czasu, jaki deklarują lekarze. Jednak przełożenie deklaracji na rzeczywiste działanie wygląda już inaczej. Kiedy lekarzom zostanie przysłowiowe 5 minut, rozkład prezentuje się odmiennie. Widać to w tabeli 11.
TABELA 10
Czas poświęcony na edukację pacjenta (n = 105)
| Czas poświęcony na edukację (deklaracje) | Liczba | % |
|---|---|---|
| 2–5 minut | 60 | 58,82 |
| powyżej 5 minut | 41 | 40,19 |
| nie poświęcam | 1 | 0,98 |
| brak odpowiedzi | 3 | 2,94 |
TABELA 11
Czas poświęcony na edukację pacjenta i inne czynności (n = 105)
| Czas poświęcony na edukację (deklaracje) | Liczba | % | |
|---|---|---|---|
| edukacja | 66 | 62,85 | |
| inne aktywności niż edukacja: | 39 | 37,15 | |
| brak edukacji w ogóle | 33 | 84,61 | |
| poproszenie następnego pacjenta | 4 | 10,25 | |
| wypisywanie recept | 2 | 5,12 | |
Biorąc pod uwagę całość grupy lekarzy uczestniczących w badaniu, 31,42% z nich nie podejmuje edukacji. Wybierają w zamian inne aktywności, takie jak wypełnianie aktualnej i zaległej dokumentacji medycznej pacjenta oraz proszenie następnego pacjenta.
Lekarze, którzy wybierają edukację w czasie, który pozostał w trakcie wizyty, wskazują na następujące motywy jej podejmowania:
DYSKUSJA
Wyniki badania powinny być dla lekarzy zachętą do poprawy sytuacji pacjentów z astmą ciężką w zakresie ograniczonego dostępu do nowoczesnych terapii, zbyt długiego czasu do postawienia prawidłowej diagnozy lub ustalenia nietrafnego rozpoznania. Analizując przyczyny, zauważono, że lekarze w czasie rozpoznawania astmy w 84,31% wykonują badanie spirometryczne, a rzadko wykorzystują badania czynnościowe płuc do oceny stopnia klinicznego zaawansowania choroby (tylko 30,48% wybierało spirometrię).
Ocena drożności układu oddechowego jest podstawą kompleksowej oceny klinicznej stanu chorego [6].
Zaskakujące były także odpowiedzi lekarzy na pytanie dotyczące sposobów oceny stopnia kontroli astmy. Sam wywiad w 25% odpowiedzi wystarczył lekarzowi, aby ocenić kontrolę choroby, 25,71% lekarzy wskazało test kontroli astmy ACT, a 22,86% spirometrię. Można stwierdzić, że połowa lekarzy stosuje ewaluowane metody oceny kontroli choroby, co jest zbieżne z liczbą lekarzy stosujących terapię biologiczną.
Tylko zastosowanie sprawdzonych metod oceny kontroli astmy (standaryzowanych testów) umożliwia wskazanie chorych, którzy nie kontrolują swojej choroby. W ich przypadku pozwala to na wdrożenie pożądanej terapii. Uznaniowa ocena najczęściej się nie sprawdza i prowadzi do utrzymania leczenia na dotychczasowym (niewystarczającym) poziomie.
Kolejny zaskakujący wynik tego badania to, że lekarze stosujący u chorych na astmę ciężką terapię steroidami doustnie w 11,76% nie kierowali tych pacjentów do leczenia biologicznego.
Przy założeniu najwyższych deklarowanych liczb przyjmowanych chorych z astmą ciężką daje to 34 pacjentów na 1 lekarza specjalistę rocznie. Co więcej, 63% lekarzy wskazało, że ich pacjenci zrealizowali co najmniej 3 recepty na krótko działające β2-mimetyki rocznie.
Zakładając najwyższe deklarowane liczby przyjmowanych chorych przez lekarzy, daje to 13 pacjentów nadużywających β2-mimetyki na 1 lekarza rocznie.
Z ankiet lekarzy wynika, że łączna liczba chorych, która mogłaby otrzymać leczenie biologiczne z powodu astmy ciężkiej niekontrolowanej wraz z chorymi stosującymi doustnie steroidy, to 6935 rocznie, a więc należałoby ich skierować do poradni leczenia astmy ciężkiej.
Zastanawiający jest fakt, że tylko 30% lekarzy biorących udział w ankiecie oceniało leczenie biologiczne jako wysoko skuteczną terapię. Być może jest to przyczyna niekierowania pacjentów na ten rodzaj leczenia. Co prawda wskazują, że jest to leczenie bezpieczne, pozwalające wyeliminować konieczność stosowania doustnie steroidów, poprawiające kontrolę astmy, ale żadna z tych odpowiedzi nie pojawiła się częściej niż u 30% respondentów. Ciekawe jest również to, że lekarze pracujący w ośrodkach leczenia astmy ciężkiej wskazywali małą liczbę chorych kierowanych do ośrodków, a lekarze z poradni specjalistycznych podawali, że największym ograniczeniem jest problem z dostaniem się chorego do ośrodka leczenia astmy ciężkiej. Być może powołanie koordynatorów opieki nad chorymi z ciężką postacią astmy byłoby dobrym rozwiązaniem tego problemu.
Co zaskakujące, według 82% lekarzy pacjenci nie obawiają się leczenia biologicznego astmy. Tylko 18% wskazało, że chory obawia się leczenia biologicznego z powodu braku wiedzy lub strachu przed działaniami niepożądanymi. Lekarze jako pięć głównych przyczyn, które uniemożliwiają upowszechnienie leczenia biologicznego, wskazali:
niewielką liczbę chorych kierowanych do ośrodków leczenia astmy ciężkiej (50%),
problem z dostaniem się do ośrodka leczenia biologicznego (40,38%),
problemy z systemem SMPT (36,53%),
problemy z administracyjną i informatyczną obsługą chorego (34,61%),
problemy z finansowaniem procedur leczenia astmy ciężkiej terapią biologiczną (26,92%).
Bardzo ciekawe wyniki otrzymano podczas analizy w zakresie realizacji zaleceń lekarskich przez pacjentów. Tylko 31,37% lekarzy sprawdzało, jak pacjent inhaluje leki wziewne, ale większość lekarzy wskazało, że ocenia aktywnie stopień realizacji zaleceń.
Lekarze uważają, że jeśli pacjent inhaluje leki wziewne i „nieźle” się czuje, to stosuje je w sposób prawidłowy. Doświadczenie kliniczne autorów artykułu jednoznacznie wskazuje, że takie założenie jest błędne. Bez sprawdzenia i nauki prawidłowej inhalacji połowa chorych stosujących leki w inhalatorach DPI popełnia błędy krytyczne i nawet do 75% chorych stosujących leki w dozownikach pMDI [7].
Aż 99% specjalistów deklarowało, że edukuje swoich pacjentów. Jednak na etapie pogłębionego wywiadu kwestię edukowania potwierdziło 62,85%. 69% lekarzy wybierających edukację jako ważny element leczenia wskazało, że edukacja i szkolenie chorych pozwalają na lepszą kontrolę choroby, osiągnięcie lepszych efektów terapii, zbudowanie relacji oraz zaufania do lekarza prowadzącego i poprawę compliance.
Badanie przeprowadzone wśród lekarzy pozwoliło nam lepiej zrozumieć problemy, o których wspominali chorzy w pierwszej części artykułu pt. „Życie z astmą ciężką. Punkt widzenia pacjenta” [8]. Obecnie możliwe jest skuteczne leczenie chorych na astmę ciężką. Niestety sama dostępność terapii nie wystarczy. Wieloletnie przyzwyczajenia, brak czasu w poradniach specjalistycznych, przeciążenie pracą stanowią wyzwanie dla lekarzy starających się ze wszelkich sił pomóc choremu.
PODSUMOWANIE
63% lekarzy specjalistów ma wiedzę o tym, że ich pacjenci realizują co najmniej 3 recepty na krótko działające β2-mimetyki (szacunkowo 933 lekarzy posiada taką wiedzę, co daje łączną liczbę 12 129 pacjentów realizujących co najmniej 3 recepty na te leki w ciągu roku).
23% alergologów nie zaleca leczenia biologicznego u wszystkich pacjentów, którzy według wytycznych mogliby otrzymać terapię biologiczną.
W codziennej praktyce 12% lekarzy specjalistów nie włącza leczenia biologicznego u pacjentów leczonych wysokimi dawkami wziewnych steroidów (GINA 5), których astma jest niekontrolowana (174 lekarzy nie włącza tych pacjentów do leczenia biologicznego, co daje 5916 pacjentów).
Dane szacunkowe wskazują, że lekarze alergolodzy nie stosują leczenia biologicznego u około 6935 pacjentów z powodu niestosowania tej terapii przez lekarza w ogóle lub nieleczenia wszystkich pacjentów w ten sposób. (Nie można wykluczyć, że grupa chorych stosujących doustnie steroidy nakłada się na grupę osób z niekontrolowaną astmą stosujących wysokie dawki wziewnych steroidów.)
Według lekarzy specjalistów główną przyczyną problemów z upowszechnieniem się terapii biologicznej w Polsce jest brak wiedzy na temat terapii wśród lekarzy. Na drugim miejscu jest za mała liczba ośrodków leczenia biologicznego astmy ciężkiej w Polsce, a na trzecim miejscu nieadekwatne finansowanie terapii biologicznej.
Według lekarzy specjalistów główną przyczyną problemów w realizacji leczenia biologicznego jest mała liczba ośrodków, gdzie odbywa się leczenie biologiczne (50%), następnie problem z dostaniem się do ośrodka leczenia biologicznego (40%), problemy z systemem SMPT (36%), problemy z administracyjną i informatyczną obsługą chorego (34%) oraz złe finansowanie programu (14%).
W praktyce 31% lekarzy sprawdza, czy pacjenci prawidłowo stosują leki.
Niestety aż 1/3 lekarzy nie edukuje pacjentów.