Współwystępowanie objawów depresyjnych u pacjentów z trądzikiem i łuszczycą

Łuszczyca i trądzik w istotny sposób wpływają na stan psychiczny pacjentów. W grupie 487 osób z tymi schorzeniami umiarkowane objawy depresyjne miało aż 39% badanych, a 12% ciężkie, 13,8% myślało o samobójstwie. Ważne jest holistyczne podejście do problemów dermatologicznych i leczenie również zaburzeń psychicznych.
Autorzy: Olga Grygierzec, Mariusz Seweryn, Kamila Kaliszczak, Tomasz Kirmes, Dominika Wcisło-Dziadecka
Wstęp
Dzisiejsza medycyna boryka się coraz częściej z problemami zdrowotnymi nie tylko somatycznymi, lecz także dotyczącymi sfery psychicznej. W epoce gdy wszechobecny kult piękna i młodości narzuca nam pewne wzorce wyglądu, coraz więcej pacjentów dermatologicznych ma skłonności do objawów depresyjnych [1]. Lekarze dermatolodzy często mają do czynienia ze stanami subdepresji oraz depresjami poronnymi. Stany takie, zwane chorobami psychodermatologicznymi, powodują, że pojawienie się zewnętrznych objawów skórnych sprzyja zaburzeniom sfery psychicznej, zaburzeniom zachowania, a także funkcjonowania w społeczeństwie [2]. Już Hipokrates uważał, że „zdrowie i szczęście człowieka zależą od równowagi pomiędzy duchem a ciałem” [3].
Z przeglądu danych przedstawionych przez Światową Organizację Zdrowia wynika, że depresja stanowi jeden z najpoważniejszych problem zdrowotnych na świecie i najważniejszą przyczynę zaburzeń w życiu ludzi [4].
Na depresję zapada ok. 10–15% populacji ogólnej, chorzy zazwyczaj należą do grupy osób zawodowo czynnych, pomiędzy 18. a 44. rokiem życia. Badania epidemiologiczne wskazują również, że depresja dwukrotnie częściej dotyczy kobiet niż mężczyzn [5]. Do niedawna ze względu na słabą jej znajomość choroba ta była lekceważona, a osoba z objawami depresyjnymi nie przyznawała się do nich bądź była pozostawiona samej sobie.
Skóra jest jednym z największych „organów” człowieka, który pełni wiele ważnych funkcji, a jej wygląd decyduje o atrakcyjności oraz wpływa na samopoczucie. Dlatego wszelkie jej niedoskonałości, głównie twarzy i rąk, są przyczyną wielu problemów, z którymi pacjenci niejednokrotnie nie są w stanie sobie poradzić samodzielnie.
Doskonałymi przykładami takich dermatoz są łuszczyca pospolita i trądzik zwykły. Łuszczyca jest przewlekłą, nawrotową, zapalno-proliferacyjną chorobą skóry o podłożu genetycznym i środowiskowym, która wywiera ogromny wpływ na stan psychiczny, fizyczny i socjalny chorego [6]. Może doprowadzić do kalectwa fizycznego i znacznego obniżenia komfortu życia. Zmiany skórne zlokalizowane są głównie na eksponowanych miejscach ciała i stanowią źródło silnego stresu, co wywiera negatywny wpływ na funkcjonowanie pacjentów w społeczeństwie. Z kolei stres psychiczny jest bardzo często zgłaszanym przez pacjentów bodźcem wywołującym wysiewy łuszczycy [7, 8]. Liczne badania potwierdzają silną zależność pomiędzy stanem ośrodkowego układu nerwowego a przebiegiem choroby. Według piśmiennictwa nawet 10% pacjentów z łuszczycą miało myśli samobójcze [9].
Trądzik zwyczajny występuje nawet u ok. 80% osób w populacji w wieku 11–30 lat. Przebieg choroby bardzo często zaostrzają czynniki środowiskowe, psychiczne i wysoki poziom stresu [6]. Często w praktyce klinicznej lekarze spotykają się z pacjentami chorymi na trądzik, u których występują takie cechy osobowości, jak: łatwe uleganie sytuacjom stresowym, problemy z opanowaniem stanów emocjonalnych i problemy z nawiązywaniem kontaktów społecznych. Spowodowane jest to faktem, że trądzik występuje głównie na twarzy, a trudności z ukryciem zmian przyczyniają się do zawstydzenia, frustracji i przygnębienia.
Choroby te są związane nie tylko ze złą kondycją skóry, lecz także – a może przede wszystkim – ze stanem psychicznym, dlatego tworzą one rodzaj błędnego koła, które zaburza harmonijną równowagę w funkcjonowaniu naszego organizmu jako całości [2].
Badania Wesselyego i Lewisa potwierdzają obecność zaburzeń psychicznych u 40% pacjentów dermatologicznych, a u 90% nieprawidłowości psychicznych [10]. Szczególnie ważnym zagadnieniem jest związek schorzeń dermatologicznych z ryzykiem próby samobójczej. Cotterill i Cunliffe, analizując przypadki chorób dermatologicznych, wyodrębnili grupy pacjentów, u których ryzyko samobójstwa było najwyższe [11].
Świadomość zwiększonej częstości występowania myśli samobójczych i wynikającego z tego zwiększonego ryzyka popełnienia samobójstwa u pacjentów, u których choroby skóry wpływają na zaburzenie postrzegania własnego ciała, zmusza lekarzy dermatologów do zachowania czujności podczas ich leczenia [12].
Celem niniejszej pracy była ocena nasilenia objawów depresyjnych u pacjentów z rozpoznaną łuszczycą pospolitą i trądzikiem zwykłym.
Materiał i metody
Metody
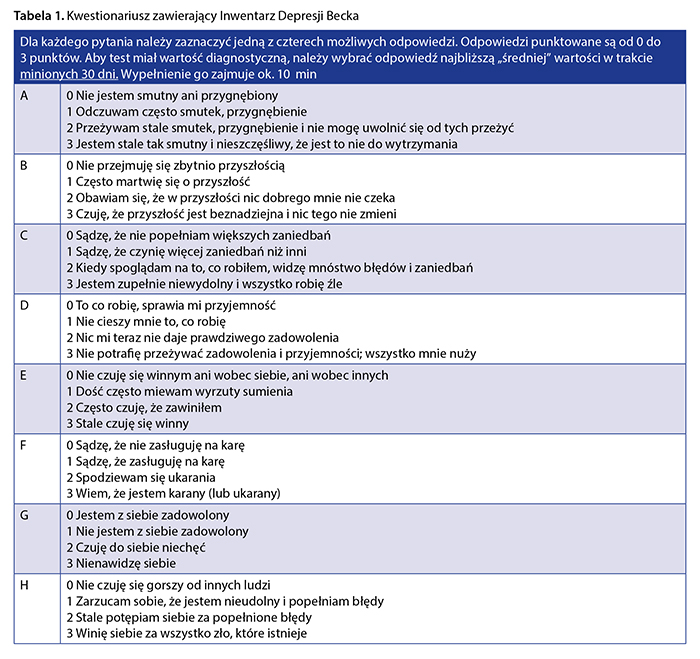
W pracy przedstawiono analizę badania ankietowego obejmującego 145 pacjentów z rozpoznaną chorobą skóry: łuszczycą pospolitą i trądzikiem zwykłym, stosujących terapię farmakologiczną oraz 342 osoby bez objawów choroby skóry niestosujące leczenia. Ze względu na różnice pod względem wieku w grupie badanej pacjentów z trądzikiem i łuszczycą grupę kontrolną podzielono na dwie podgrupy odpowiednie wiekowo. Respondenci zostali poproszeni o wypełnienie kwestionariusza zawierającego polską wersję Inwentarza Depresji Becka według adaptacji Parnowskiego i Jernajczyka z Instytutu Psychiatrii i Neurologii z 1997 r. [1, 13] (tab. 1). Skala ta jest badaniem przesiewowym, choć niektórzy autorzy używają jej jako narzędzia diagnostycznego ogólnie pojętej depresji [1]. Odpowiedzi udzielane przez respondentów odnosiły się do miesiąca poprzedzającego jego wypełnienie. W tym okresie u żadnego z pacjentów nie prowadzono leczenia przeciwdepresyjnego. Inwentarz Depresji Becka jest uznanym, wystandaryzowanym kwestionariuszem służącym do samodzielnej oceny objawów depresji. Jego korelacja z klinicznym rozpoznaniem depresji jest wysoka (r Pearsona = 0,73) [14]. Inwentarz Depresji Becka zawiera 21 pytań ocenianych według intensywności objawów opisujących samopoczucie. Poszczególne pytania dzieli się na dwie grupy. Pierwsze 13 pytań odnosi się do objawów poznawczo-afektywnych depresji, kolejne 8 natomiast współistniejących objawów somatycznych [1, 13]. Wyniki mieszczą się w zakresie 0–63 pkt. Za granice umiarkowanej depresji uznano wynik w przedziale: 10–16 pkt, a ciężkiej depresji powyżej 17 pkt.

Analizę statystyczną wykonano z użyciem oprogramowania StatSoft Statistica v10. Za poziom istotności statystycznej przyjęto wartość p < 0,05. Analizie poddano średni czas trwania choroby skóry, nasilenie zmian skórnych (procentowe), czas leczenia choroby skóry, średni wynik w skali Becka oraz nasilenie depresji (procentowe). Nasilenie zmian skórnych określano na podstawie subiektywnej oceny pacjentów poprzez wypełnienie odpowiedniej skali w autorskiej ankiecie.
Materiał
Analizę danych przeprowadzono w odniesieniu do informacji zawartych w kwestionariuszach wypełnionych łącznie przez 487 respondentów.
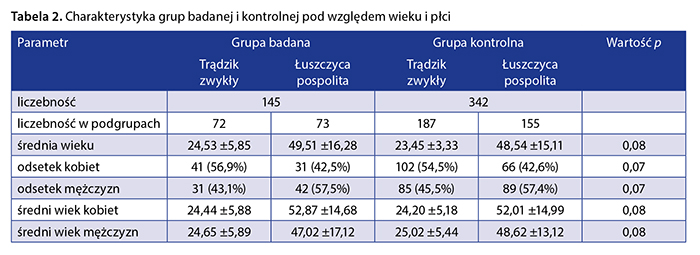
Grupa badana obejmowała 145 pacjentów w wieku 18–80 lat. Pacjenci zostali przyporządkowani do dwóch podgrup w zależności od schorzenia dermatologicznego: grupa pacjentów z trądzikiem zwykłym oraz grupa pacjentów z łuszczycą pospolitą. Osoby uczestniczące w badaniu były hospitalizowane w Klinice Dermatologii Śląskiego Uniwersytetu Medycznego w Katowicach oraz leczone w prywatnych gabinetach lekarzy dermatologów na terenie województwa śląskiego i małopolskiego w okresie od października 2011 r. do marca 2012 r.
Podgrupa pacjentów z trądzikiem zwykłym składała się z 72 osób w wieku 18–39 lat, w tym 41 kobiet (56,9%) oraz 31 mężczyzn (43,1%). Podgrupa pacjentów z łuszczycą pospolitą składała się z 73 badanych w wieku 21–80 lat, w tym 31 kobiet (42,5%) oraz 42 mężczyzn (57,5%). Podgrupa pacjentów z trądzikiem różniła się w sposób istotny statystycznie od podgrupy pacjentów z łuszczycą pod względem wieku (test U Manna-Whitneya p = 0,000001), natomiast nie różniła się pod względem rozkładu płci (χ2 = 3,04, p = 0,08).
Grupę kontrolną stanowiły 342 osoby bez objawów choroby skóry oraz niestosujące terapii farmakologicznej, mieszkające na terenie województwa śląskiego i małopolskiego. Osoby w grupie kontrolnej zostały przyporządkowane do podgrup w zależności od wieku. Podgrupa kontrolna dla pacjentów z trądzikiem liczyła 187 osób w wieku 20–33 lat, w tym 102 kobiety (54,5%) oraz 85 mężczyzn (45,5%). Podgrupa kontrolna dla pacjentów z łuszczycą liczyła 155 osób w wieku 23–76 lat, w tym 66 kobiet (42,6%) oraz 89 mężczyzn (57,4%) (tab. 2).
Grupa badana nie różniła się w sposób istotny statystycznie od grupy kontrolnej pod względem wieku (test ANNOVA p = 0,08) ani pod względem rozkładu płci (χ2 = 3,15, p = 0,07).
Wyniki
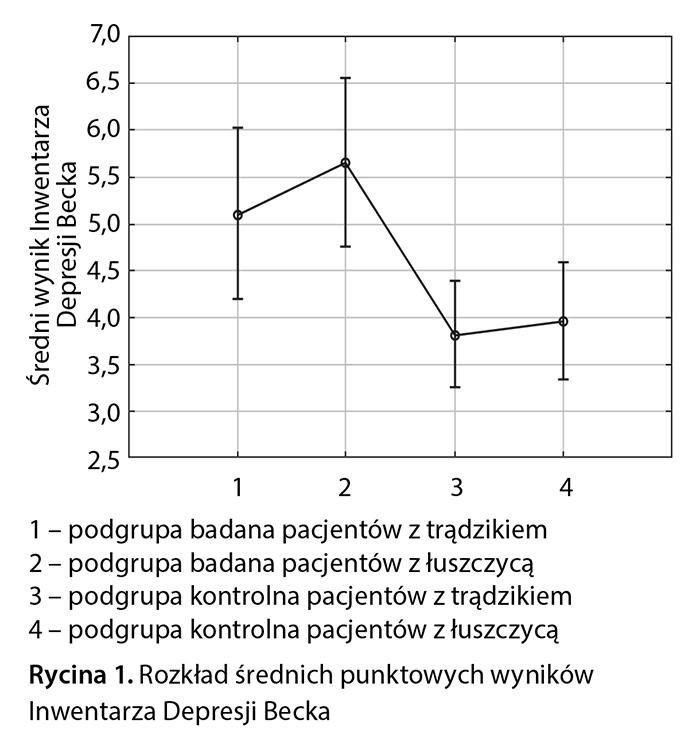
Analiza danych pozwoliła na stwierdzenie, że średni wynik punktowy Inwentarza Depresji Becka w trądzikowej grupie badanej w porównaniu z grupą kontrolną był wyższy (5,11 pkt vs 3,83 pkt) (ryc. 1).
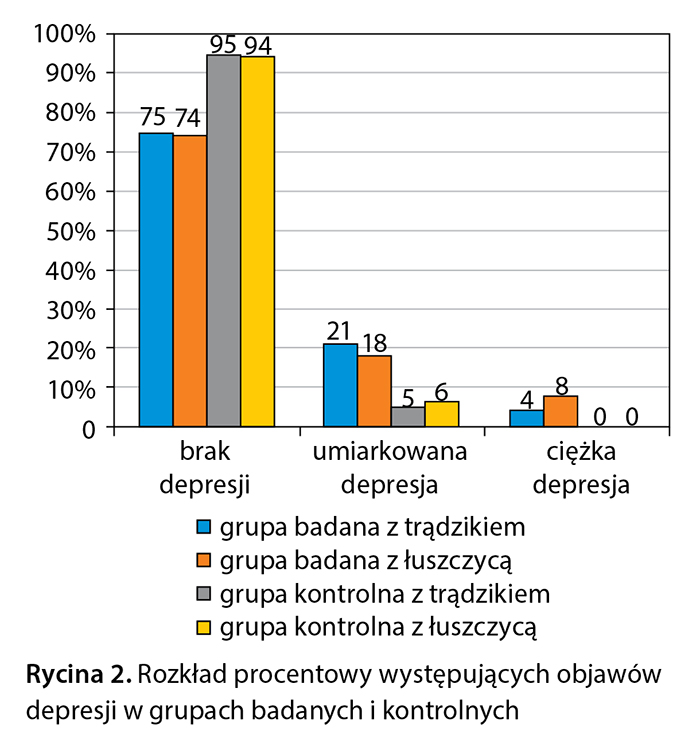
Umiarkowane objawy depresyjne miało 21% pacjentów (15 osób), a w grupie kontrolnej 5% (10 osób), z kolei ciężkie objawy depresyjne stwierdzono u 4% pacjentów (3 osoby) i nie stwierdzono ich w grupie kontrolnej (ryc. 2).
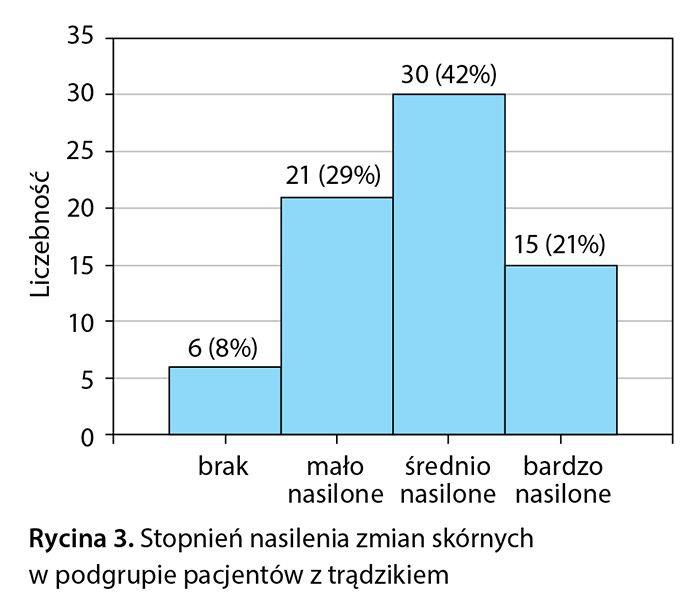
Podczas analizy poszczególnych punktów Inwentarza Depresji Becka największą uwagę zwracają pytania dotyczące nastroju i chęci popełnienia samobójstwa – zaobserwowano wyższy odsetek odpowiedzi 2 oraz 3 w podgrupie badanej trądzikowej w porównaniu z podgrupy kontrolną. Wykazano dodatnią korelację (korelacja Spearmana = 0,59) pomiędzy stopniem nasilenia zmian skórnych a objawami depresji wg Inwentarza Depresji Becka w grupie pacjentów z trądzikiem zwykłym. Pod względem rozkładu procentowego stopnia nasilenia zmian skórnych nie wykazano istotnych statystycznie różnic (χ2 = 5,43, p = 0,14) pomiędzy analizowanymi podgrupami pacjentów z trądzikiem i łuszczycą. W podgrupie z trądzikiem największy odsetek stanowili pacjenci ze średnim stopniem nasilenia zmian skórnych 42% (30 osób) (ryc. 3).
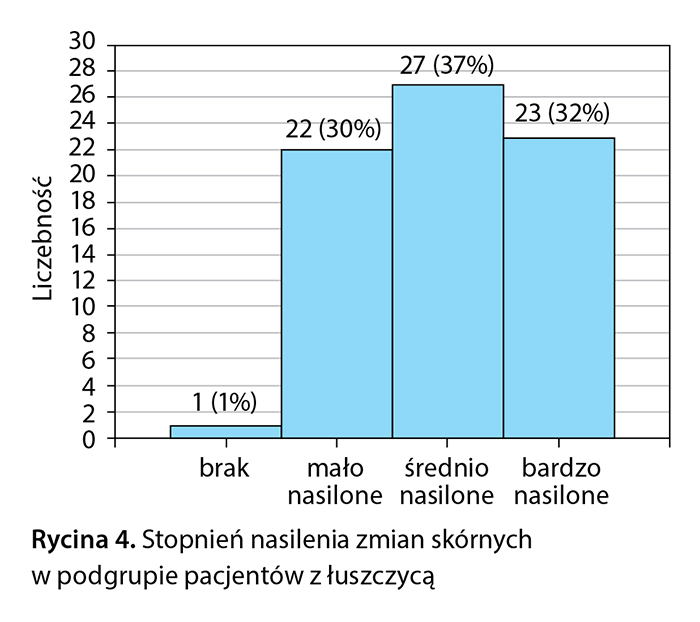
W łuszczycowej grupie badanej w porównaniu z grupą kontrolną stwierdzono wyższy średni wynik punktowy Inwentarza Depresji Becka (5,66 pkt vs 3,97 pkt) (ryc. 1). Umiarkowane objawy depresyjne miało 18% pacjentów (13 osób), a w grupie kontrolnej 6% (10 osób), ciężkie objawy depresyjne stwierdzono u 8% pacjentów (6 osób) a w grupie kontrolnej u nikogo (ryc. 2). Podczas analizy poszczególnych punktów Inwentarza Depresji Becka u pacjentów chorych na łuszczycę najciekawsze obserwacje dotyczyły pytań o nastrój i chęć popełnienia samobójstwa. W obu przypadkach wykazano istotne statystycznie różnice pomiędzy podgrupą badaną łuszczycową a podgrupą kontrolną, odpowiednio: χ2 = 23,62360, p = 0,00003 oraz χ2 = 21,69391, p = 0,00008. W podgrupie pacjentów z łuszczycą największy odsetek stanowili chorzy ze średnim stopniem nasilenia zmian skórnych – 37% (27 osób) (ryc. 4).
Średni czas trwania łuszczycy wynosił 17 lat i 5 miesięcy. Czas trwania łuszczycy był znamiennie statystycznie różny u kobiet i u mężczyzn (test U Manna-Whitneya p = 0,003) i wynosił u kobiet 21 lat i 7 miesięcy, a u mężczyzn 14 lat i 4 miesiące. Średni czas trwania trądziku wynosił 4 lata i 7 miesięcy i był podobny w grupie kobiet i mężczyzn (test U Manna-Whitneya p = 0,93).
Przeciętny czas terapii łuszczycy wynosił 5 lat i 6 miesięcy i był podobny w grupie kobiet i mężczyzn (test U Manna-Whitneya p = 0,18). Średni czas terapii trądziku był krótszy i wynosił 5 miesięcy. Czas leczenia trądziku był znamiennie statystycznie różny u kobiet i u mężczyzn (test U Manna-Whitneya p = 0,001) i wynosił u kobiet 3 miesiące, a u mężczyzn 7 miesięcy. Średni czas leczenia choroby skóry różnił się istotnie statystycznie pomiędzy analizowanymi podgrupami pacjentów z trądzikiem i łuszczycą (test U Manna-Whitneya p = 0,00001).
Analizę danych wykonano za pomocą testów statystycznych w programie Statistica v10 PL w ramach studenckiej licencji ŚUM w Katowicach.
Wnioski
Łuszczyca pospolita i trądzik zwykły w istotny sposób wpływają na stan psychiczny pacjentów. Objawy depresyjne i zaburzenia lękowe ulegają znacznemu nasileniu u tych chorych. Wyniki pracy znajdują odzwierciedlenie w aktualnej literaturze [15, 18, 19, 24, 26, 28, 29].
Wtórne zaburzenia psychiczne u pacjentów z dermatozami, szczególnie przewlekłymi, występują stosunkowo często. Objawy depresyjne u tych pacjentów mogą być przejawem zaburzeń adaptacyjnych, organicznych zaburzeń depresyjnych lub epizodów depresji [1].
Pacjenci chorujący na łuszczycę i trądzik najczęściej mają lekkie oraz umiarkowane objawy depresyjne w porównaniu z pacjentami z grup kontrolnych. Pomimo różnicy w czasie trwania choroby oraz leczenia pacjenci z łuszczycą i trądzikiem nie różnią się pod względem stopnia nasilenia objawów depresyjnych. Na tej podstawie można wnioskować, że najważniejszy nie jest czas trwania choroby, lecz samo jej występowanie, będące dla chorych faktem niezmiernie wstydliwym, utrudniającym normalne funkcjonowanie w społeczeństwie.
Inwentarz Depresji Becka nie jest narzędziem stricte diagnostycznym, ale można go wykorzystać do badań przesiewowych w celu identyfikacji pacjentów, u których niezbędna jest pomoc i szczegółowa diagnostyka psychologiczno-psychiatryczna [1].
Dyskusja
Czynniki psychogenetyczne mają wpływ na etiologię i przebieg dermatoz, takich jak łuszczyca pospolita i trądzik zwykły, co potwierdza piśmiennictwo światowe [19, 27, 33]. Wykazano, że przewlekłe choroby dermatologiczne, m.in. łuszczyca, atopowe zapalenie skóry, bielactwo, trądzik pospolity czy trądzik różowaty, wpływają niekorzystnie na jakość życia pacjentów. Chorzy bardzo często odczuwają stres i stygmatyzację oraz częściej niż populacja ogólna cierpią na różne zaburzenia psychiczne, w tym depresję [15].
Według Szepietowskiego i wsp. częstość występowania depresji wśród pacjentów leczonych dermatologicznie waha się od 8% do 60% [1].
W jednym z badań przeprowadzonych przy użyciu kwestionariusza Becka u 67% pacjentów leczących się dermatologicznie oraz u 12% pacjentów w grupie kontrolnej stwierdzono objawy depresyjne [16].
Praca Śpili i wsp. pokazuje, że symptomy lęku i depresji są istotnymi objawami klinicznymi w badanej grupie chorych. Poziom lęku (HADS A) i depresji (HADS D) był istotnie wyższy u pacjentów dermatologicznych (p < 0,05). Kobiety znacznie gorzej radziły sobie z chorobą oraz wykazywały mniejsze zrozumienie dla swojej sytuacji [17].
Badania Hrehorów i wsp. potwierdzają występowanie depresji w przebiegu chorób skóry. Stwierdzono w nich, że objawy depresji (18–29,5%) i zaburzenia lękowe (9–44%) częściej występują w grupie chorych na trądzik w porównaniu z populacją ogólną. Ponadto u pacjentów dermatologicznych zaobserwowano większą skłonność do występowania myśli samobójczych (5,6%) [19].
Dużą uwagę w światowym piśmiennictwie poświęca się tematyce myśli samobójczych wśród chorych na trądzik. Badanie z Pakistanu ujawnia wysoki odsetek (8%) pacjentów z tendencjami samobójczymi [20].
Najnowsze badania nad wpływem trądziku zwykłego dowodzą, że czas trwania objawów oraz rozległość zmienionych chorobowo miejsc ma znaczący wpływ na stan psychiczny pacjenta, a zwłaszcza na stany depresyjne lub psychotyczne. Dlatego w postępowaniu wykorzystuje się połączenie terapii przeciwtrądzikowej z pomocą psychologiczną [21].
Kolejne doniesienia potwierdzają istnienie zależności pomiędzy stanami depresyjnymi a zachorowaniem na trądzik. Golchai i wsp. przeprowadzili badanie na terenie Iranu wśród 82 chorych na trądzik, które ujawniło wysoki odsetek poczucia niepokoju (68,3%) oraz objawów depresyjnych (25,6%) w porównaniu z tak samo liczną grupą kontrolną [22].
Również prace Kelletta i wsp. oraz Pili i wsp. potwierdzają zaobserwowane powiązanie oraz wykazują podobną korelację nie tylko w przypadku objawów depresyjnych, lecz także przy ocenie nasilenia lęku oraz zdolności radzenia sobie w sytuacji choroby. Osoby chorujące na przewlekłe schorzenia skórne wykazują także częstsze problemy z aktywnością seksualną. Badania wskazują, że problem ten dotyczy ok. 40% chorych na łuszczycę [23, 25].
W światowym piśmiennictwie uwagę zwraca znacznie większe zainteresowanie tematyką występowania objawów depresyjnych u chorych na łuszczycę w stosunku do trądziku zwykłego.
Dowlatshahi i wsp. ujawniają, że osoby z łuszczycą cechuje niższa satysfakcja życiowa. Pacjenci ci mają zwiększone trudności w rozwiązywaniu problemów społecznych. Badania te pokazują również, że ponad 10% pacjentów z łuszczycą cierpi na depresję kliniczną, a ponad 20% ma symptomy depresyjne [26].
Cubała i wsp. zwracają uwagę, że zaburzenia nastroju, przewlekły stres oraz objawy depresyjne często towarzyszą chorym z rozpoznaną łuszczycą (ponad 57% leczących się pacjentów), aż u 5% z nich odnotowuje się próbę samobójczą [28].
W pracy Parafianowicz i wsp. kryteria dużej depresji spełniło niemal 47% pacjentów z łuszczycą, 28% miało objawy zwiększonego ryzyka zachowań samobójczych, a kolejne 21% objawy fobii społecznej [29].
Badanie Hayes i wsp. potwierdza, że świąd towarzyszący łuszczycy koreluje z objawami depresyjnymi, a także jest drugim, po braku snu, czynnikiem związanym ze zwiększonymi skłonnościami samobójczymi u pacjentów ze schorzeniami dermatologicznymi [30].
Chorzy na łuszczycę nie czują się społecznie akceptowani, mają poczucie bycia stygmatyzowanymi. Jak wynika z badań przeprowadzonych z użyciem 6-stopniowej skali stygmatyzacji, tylko niespełna 10% pacjentów z łuszczycą nie miało poczucia stygmatyzacji (0 pkt), natomiast ponad 18% miało poczucie minimalnej stygmatyzacji (1–2 pkt) [31].
Jobling wykazał, że ponad 80% pacjentów leczących się z powodu łuszczycy uważa, że choroba ta ma ogromny negatywny wpływ na życie osobiste i kontakty interpersonalne [32].
Stres jest jednym z czynników nieustannie występujących u pacjentów leczonych dermatologicznie i wynika w dużym stopniu z uprzedzeń społeczeństwa w stosunku do chorych z objawami skórnymi. Jak wynika z badań, ok. 68% dorosłych pacjentów z łuszczycą zgłasza, że stresujące zdarzenie poprzedza pojawienie się skórnych objawów choroby [24].
Podsumowując – łuszczyca pospolita i trądzik zwykły to choroby, które są silnie związane ze stanem psychicznym. Dzięki temu, że psychodermatologia leży w kręgu zainteresowań lekarzy psychiatrów, dermatologów i psychologów, być może w przyszłości będziemy w stanie zapobiegać niektórym schorzeniom skórnym. Ważne jest także holistyczne podejście do problemów dermatologicznych. Podstawą terapii nadal jest i będzie leczenie dermatologiczne, jednak bardzo ważne jest również leczenie zaburzeń psychicznych [34]. Konieczna jest odpowiednia edukacja społeczeństwa oraz informowanie chorych o możliwości korzystania z pomocy psychologów i psychiatrów.
Piśmiennictwo
1. Szepietowski J, Pacan P, Reich A i wsp. Zaburzenia psychiczne u osób z chorobami skóry. W: Psychodermatologia. Szepietowski J, Pacan P, Reich A i wsp. (red.). Cornetis, Wrocław 2012; 145-153.
2. Czubalski K. Psychologiczne i psychosomatyczne aspekty chorób skóry a postępowanie lekarza dermatologa. W: Psychologia lekarska. Jarosz M (red.). PZWL, Warszawa 1988; 452-459.
3. Hipokrates. Hipokratesa aforyzmy i rokowania oraz przysięga wykonywane przez lekarzy – kapłanów Eskulapa. Tłum. H. Łuczkiewicz. Warszawa 1864.
4. WHO, Depression, Media Centre, Fact sheet No 369, October 2012 http://www.who.int/mediacentre/factsheets/fs369/en/index.html (stan z 07.06.2016).
5. Pużyński S. Choroby afektywne (zaburzenia afektywne nawracające). W: Psychiatria. Podręcznik dla studentów medycyny. Bilikiewicz A (red.). PZWL, Warszawa 2001; 327-332.
6. Burgdof WHC, Plewig G, Wolff HH i wsp. (1) Łuszczyca, (2) Trądzik i trądzik różowaty. W: Dermatologia Braun-Falco. Burgdof WHC, Plewig G, Wolff HH i wsp. (red.). Czelej, Lublin 2011; (1): 526-546, (2): 1019-1026.
7. Barańska-Rybak W, Nowicki R, Jakuszkowiak K i wsp. Psychodermatologia – nowa dziedzina medycyny. Przew Lek 2005; 1: 50-55.
8. Jakuszkowiak K, Cubała WJ. Psychodermatologia w codziennej praktyce lekarskiej. Psychiatr Prakt Ogólnolek 2004; 4: 107-111.
9. Weller R, Hunter J, Savin J i wsp. (1) Funkcja i budowa skóry, (2) Łuszczyca, (3) Skóra a psychika. W: Dermatologia kliniczna. Weller R, Hunter J, Savin J i wsp. (red.). Czelej, Lublin 2011; (1): 4-6, (2): 53-70, (3): 355-360.
10. Wessely SC, Lewis GH. The classification of psychiatric morbidity in attenders at a dermatology clinic. Br J Psychiatry 1989; 155: 686-691.
11. Cotterill JA, Cunliffe WJ. Suicide in dermatological patients. Br J Dermatol 1997; 137: 246-250.
12. Dominguez PL, Han JLT, Ascherio A i wsp. Depression and the risk of psoriasis in US women. J Eur Acad Dermatol Venereol 2013; 27: 1163-1167.
13. Parnowski T, Jernajczyk W. Beck Depression Inventory in Mood invaluation of health and effective subjects. Psychiatr Pol 1997; 9: 417-421.
14. Beck AT, Ward CH, Mendelson M i wsp. An inventory for measuring depression. Arch Gen Psychiatry 1965; 4: 561-571.
15. Tyc-Zdrojewska E, Trznadel-Grodzka E, Kaszuba A. Wpływ przewlekłych chorób skóry na jakość życia pacjentów. Dermatol Klin 2011; 13: 155-160.
16. Golpour M, Hosseini S, Khademloo M i wsp. Depression and anxiety disorders among patients with psoriasis: a hospital-based case-control study. Dermatol Res Pract 2012; 1: 1-5.
17. Śpila B, Jazienicka I, Pucuła J. Analiza czynników psychogennych u chorych na schorzenia skóry. Dermatol Klin 2004; 6: 137-141.
18. Picardi A, Lega I, Tarolla E. Suicide risk in skin disorders. Clin Dermatol 2013; 31: 47-56.
19. Hrehorów E, Reich A, Szepietowski J. Jakość życia chorych na łuszczycę: zależność od świądu, stresu i objawów depresyjnych. Dermatol Klin 2007; 9: 19-23.
20. Khan M, Naeem A, Mufti K. Prevalence of mental health problems in acne patints. J Ayub Med Coll Abbottabad 2001; 13: 7-8.
21. Behnam B, Taheri R, Ghorbani R i wsp. Psychological impairments in the patients with acne. Indian J Dermatol 2013; 58: 26-29
22. Golchai J, Khani SH, Heidarzadeh A i wsp. Comparison of anxiety and depression in patients with acne vulgaris and healthy individuals. Indian J Dermatol 2010: 55: 352-354.
23. Kellett SC, Gawkrodger DJ. The psychological and emotional impact of acne and the effect of treatment with isotretinoin. Br J Dermatol 1999; 140: 273-282.
24. Rieder E, Tausk F. Psoriasis, a model of dermatologic psychosomatic disease: psychiatric implications and treatments. Int J Dermatol 2012; 51: 12-26.
25. Pila B, Jazienicka I, Pucuła J. Analiza czynników psychogennych u chorych na schorzenia skóry. Dermatol Klin 2004; 6: 137-141.
26. Dowlatshahi EA, Wakkee M, Arends LR i wsp. The prevalence and odds of depressive symptoms and clinical depression in psoriasis patients: a systematic review and meta-analysis. J Invest Dermatol 2014; 134: 1542-1551.
27. Poot F, Antoine E, Gravellier M i wsp. A case-control study on family dysfunction in patients with alopecia areata, psoriasis and atopic dermatitis. Acta Derm Venereol 2011; 91: 415-421.
28. Cubała W, Jakuszkowiak-Wojten K, Barańska-Rybak W i wsp. Depresja w przebiegu łuszczycy: opis przypadku. Psychiatria 2006; 3: 138-142.
29. Parafianowicz K, Sicińska J, Moran A i wsp. Współwystępowanie zaburzeń psychicznych w łuszczycy: doniesienie wstępne. Psychiatr Pol 2010; 44: 119-126.
30. Hayes J, Koo J. Psoriasis: depression, anxiety, smoking, and drinking habit. Dermatol Ther 2010; 23: 174-180.
31. Hrehorów E, Salomon J, Matusiak Ł i wsp. Patients with psoriasis feel stigmatized. Acta Derm Venereol 2012; 92: 67-72.
32. Jobling R. Psoriasis – a preliminary questionnaire study of sufferers subjective experience. Clin Exp Dermatol 1976; 1: 233-236.
33. Makara-Studzińska M, Ziemecki P, Ziemecka A i wsp. The psychological and social support in patients with psoriasis. Pol Mer Lek 2013; 35: 171-174.
34. Hempolińska-Nowak E. Teorie i psychoterapia zaburzeń psychosomatycznych. W: Rzepa T, Szepietowski J,
Żaba R (red.). Psychologiczne i medyczne aspekty chorób skóry. Cornetis, Wrocław 2011; 1-11.
Pełna treść artykułu: Olga Grygierzec, Mariusz Seweryn, Kamila Kaliszczak, Tomasz Kirmes, Dominika Wcisło-Dziadecka. Współwystępowanie objawów depresyjnych u pacjentów z rozpoznanym trądzikiem zwykłym i łuszczycą pospolitą. Lekarz POZ 2021; 7 (6): 427-435.
Wstęp
Dzisiejsza medycyna boryka się coraz częściej z problemami zdrowotnymi nie tylko somatycznymi, lecz także dotyczącymi sfery psychicznej. W epoce gdy wszechobecny kult piękna i młodości narzuca nam pewne wzorce wyglądu, coraz więcej pacjentów dermatologicznych ma skłonności do objawów depresyjnych [1]. Lekarze dermatolodzy często mają do czynienia ze stanami subdepresji oraz depresjami poronnymi. Stany takie, zwane chorobami psychodermatologicznymi, powodują, że pojawienie się zewnętrznych objawów skórnych sprzyja zaburzeniom sfery psychicznej, zaburzeniom zachowania, a także funkcjonowania w społeczeństwie [2]. Już Hipokrates uważał, że „zdrowie i szczęście człowieka zależą od równowagi pomiędzy duchem a ciałem” [3].
Z przeglądu danych przedstawionych przez Światową Organizację Zdrowia wynika, że depresja stanowi jeden z najpoważniejszych problem zdrowotnych na świecie i najważniejszą przyczynę zaburzeń w życiu ludzi [4].
Na depresję zapada ok. 10–15% populacji ogólnej, chorzy zazwyczaj należą do grupy osób zawodowo czynnych, pomiędzy 18. a 44. rokiem życia. Badania epidemiologiczne wskazują również, że depresja dwukrotnie częściej dotyczy kobiet niż mężczyzn [5]. Do niedawna ze względu na słabą jej znajomość choroba ta była lekceważona, a osoba z objawami depresyjnymi nie przyznawała się do nich bądź była pozostawiona samej sobie.
Skóra jest jednym z największych „organów” człowieka, który pełni wiele ważnych funkcji, a jej wygląd decyduje o atrakcyjności oraz wpływa na samopoczucie. Dlatego wszelkie jej niedoskonałości, głównie twarzy i rąk, są przyczyną wielu problemów, z którymi pacjenci niejednokrotnie nie są w stanie sobie poradzić samodzielnie.
Doskonałymi przykładami takich dermatoz są łuszczyca pospolita i trądzik zwykły. Łuszczyca jest przewlekłą, nawrotową, zapalno-proliferacyjną chorobą skóry o podłożu genetycznym i środowiskowym, która wywiera ogromny wpływ na stan psychiczny, fizyczny i socjalny chorego [6]. Może doprowadzić do kalectwa fizycznego i znacznego obniżenia komfortu życia. Zmiany skórne zlokalizowane są głównie na eksponowanych miejscach ciała i stanowią źródło silnego stresu, co wywiera negatywny wpływ na funkcjonowanie pacjentów w społeczeństwie. Z kolei stres psychiczny jest bardzo często zgłaszanym przez pacjentów bodźcem wywołującym wysiewy łuszczycy [7, 8]. Liczne badania potwierdzają silną zależność pomiędzy stanem ośrodkowego układu nerwowego a przebiegiem choroby. Według piśmiennictwa nawet 10% pacjentów z łuszczycą miało myśli samobójcze [9].
Trądzik zwyczajny występuje nawet u ok. 80% osób w populacji w wieku 11–30 lat. Przebieg choroby bardzo często zaostrzają czynniki środowiskowe, psychiczne i wysoki poziom stresu [6]. Często w praktyce klinicznej lekarze spotykają się z pacjentami chorymi na trądzik, u których występują takie cechy osobowości, jak: łatwe uleganie sytuacjom stresowym, problemy z opanowaniem stanów emocjonalnych i problemy z nawiązywaniem kontaktów społecznych. Spowodowane jest to faktem, że trądzik występuje głównie na twarzy, a trudności z ukryciem zmian przyczyniają się do zawstydzenia, frustracji i przygnębienia.
Choroby te są związane nie tylko ze złą kondycją skóry, lecz także – a może przede wszystkim – ze stanem psychicznym, dlatego tworzą one rodzaj błędnego koła, które zaburza harmonijną równowagę w funkcjonowaniu naszego organizmu jako całości [2].
Badania Wesselyego i Lewisa potwierdzają obecność zaburzeń psychicznych u 40% pacjentów dermatologicznych, a u 90% nieprawidłowości psychicznych [10]. Szczególnie ważnym zagadnieniem jest związek schorzeń dermatologicznych z ryzykiem próby samobójczej. Cotterill i Cunliffe, analizując przypadki chorób dermatologicznych, wyodrębnili grupy pacjentów, u których ryzyko samobójstwa było najwyższe [11].
Świadomość zwiększonej częstości występowania myśli samobójczych i wynikającego z tego zwiększonego ryzyka popełnienia samobójstwa u pacjentów, u których choroby skóry wpływają na zaburzenie postrzegania własnego ciała, zmusza lekarzy dermatologów do zachowania czujności podczas ich leczenia [12].
Celem niniejszej pracy była ocena nasilenia objawów depresyjnych u pacjentów z rozpoznaną łuszczycą pospolitą i trądzikiem zwykłym.
Materiał i metody
Metody
W pracy przedstawiono analizę badania ankietowego obejmującego 145 pacjentów z rozpoznaną chorobą skóry: łuszczycą pospolitą i trądzikiem zwykłym, stosujących terapię farmakologiczną oraz 342 osoby bez objawów choroby skóry niestosujące leczenia. Ze względu na różnice pod względem wieku w grupie badanej pacjentów z trądzikiem i łuszczycą grupę kontrolną podzielono na dwie podgrupy odpowiednie wiekowo. Respondenci zostali poproszeni o wypełnienie kwestionariusza zawierającego polską wersję Inwentarza Depresji Becka według adaptacji Parnowskiego i Jernajczyka z Instytutu Psychiatrii i Neurologii z 1997 r. [1, 13] (tab. 1). Skala ta jest badaniem przesiewowym, choć niektórzy autorzy używają jej jako narzędzia diagnostycznego ogólnie pojętej depresji [1]. Odpowiedzi udzielane przez respondentów odnosiły się do miesiąca poprzedzającego jego wypełnienie. W tym okresie u żadnego z pacjentów nie prowadzono leczenia przeciwdepresyjnego. Inwentarz Depresji Becka jest uznanym, wystandaryzowanym kwestionariuszem służącym do samodzielnej oceny objawów depresji. Jego korelacja z klinicznym rozpoznaniem depresji jest wysoka (r Pearsona = 0,73) [14]. Inwentarz Depresji Becka zawiera 21 pytań ocenianych według intensywności objawów opisujących samopoczucie. Poszczególne pytania dzieli się na dwie grupy. Pierwsze 13 pytań odnosi się do objawów poznawczo-afektywnych depresji, kolejne 8 natomiast współistniejących objawów somatycznych [1, 13]. Wyniki mieszczą się w zakresie 0–63 pkt. Za granice umiarkowanej depresji uznano wynik w przedziale: 10–16 pkt, a ciężkiej depresji powyżej 17 pkt.


Analizę statystyczną wykonano z użyciem oprogramowania StatSoft Statistica v10. Za poziom istotności statystycznej przyjęto wartość p < 0,05. Analizie poddano średni czas trwania choroby skóry, nasilenie zmian skórnych (procentowe), czas leczenia choroby skóry, średni wynik w skali Becka oraz nasilenie depresji (procentowe). Nasilenie zmian skórnych określano na podstawie subiektywnej oceny pacjentów poprzez wypełnienie odpowiedniej skali w autorskiej ankiecie.
Materiał
Analizę danych przeprowadzono w odniesieniu do informacji zawartych w kwestionariuszach wypełnionych łącznie przez 487 respondentów.
Grupa badana obejmowała 145 pacjentów w wieku 18–80 lat. Pacjenci zostali przyporządkowani do dwóch podgrup w zależności od schorzenia dermatologicznego: grupa pacjentów z trądzikiem zwykłym oraz grupa pacjentów z łuszczycą pospolitą. Osoby uczestniczące w badaniu były hospitalizowane w Klinice Dermatologii Śląskiego Uniwersytetu Medycznego w Katowicach oraz leczone w prywatnych gabinetach lekarzy dermatologów na terenie województwa śląskiego i małopolskiego w okresie od października 2011 r. do marca 2012 r.
Podgrupa pacjentów z trądzikiem zwykłym składała się z 72 osób w wieku 18–39 lat, w tym 41 kobiet (56,9%) oraz 31 mężczyzn (43,1%). Podgrupa pacjentów z łuszczycą pospolitą składała się z 73 badanych w wieku 21–80 lat, w tym 31 kobiet (42,5%) oraz 42 mężczyzn (57,5%). Podgrupa pacjentów z trądzikiem różniła się w sposób istotny statystycznie od podgrupy pacjentów z łuszczycą pod względem wieku (test U Manna-Whitneya p = 0,000001), natomiast nie różniła się pod względem rozkładu płci (χ2 = 3,04, p = 0,08).
Grupę kontrolną stanowiły 342 osoby bez objawów choroby skóry oraz niestosujące terapii farmakologicznej, mieszkające na terenie województwa śląskiego i małopolskiego. Osoby w grupie kontrolnej zostały przyporządkowane do podgrup w zależności od wieku. Podgrupa kontrolna dla pacjentów z trądzikiem liczyła 187 osób w wieku 20–33 lat, w tym 102 kobiety (54,5%) oraz 85 mężczyzn (45,5%). Podgrupa kontrolna dla pacjentów z łuszczycą liczyła 155 osób w wieku 23–76 lat, w tym 66 kobiet (42,6%) oraz 89 mężczyzn (57,4%) (tab. 2).

Grupa badana nie różniła się w sposób istotny statystycznie od grupy kontrolnej pod względem wieku (test ANNOVA p = 0,08) ani pod względem rozkładu płci (χ2 = 3,15, p = 0,07).
Wyniki
Analiza danych pozwoliła na stwierdzenie, że średni wynik punktowy Inwentarza Depresji Becka w trądzikowej grupie badanej w porównaniu z grupą kontrolną był wyższy (5,11 pkt vs 3,83 pkt) (ryc. 1).

Umiarkowane objawy depresyjne miało 21% pacjentów (15 osób), a w grupie kontrolnej 5% (10 osób), z kolei ciężkie objawy depresyjne stwierdzono u 4% pacjentów (3 osoby) i nie stwierdzono ich w grupie kontrolnej (ryc. 2).

Podczas analizy poszczególnych punktów Inwentarza Depresji Becka największą uwagę zwracają pytania dotyczące nastroju i chęci popełnienia samobójstwa – zaobserwowano wyższy odsetek odpowiedzi 2 oraz 3 w podgrupie badanej trądzikowej w porównaniu z podgrupy kontrolną. Wykazano dodatnią korelację (korelacja Spearmana = 0,59) pomiędzy stopniem nasilenia zmian skórnych a objawami depresji wg Inwentarza Depresji Becka w grupie pacjentów z trądzikiem zwykłym. Pod względem rozkładu procentowego stopnia nasilenia zmian skórnych nie wykazano istotnych statystycznie różnic (χ2 = 5,43, p = 0,14) pomiędzy analizowanymi podgrupami pacjentów z trądzikiem i łuszczycą. W podgrupie z trądzikiem największy odsetek stanowili pacjenci ze średnim stopniem nasilenia zmian skórnych 42% (30 osób) (ryc. 3).

W łuszczycowej grupie badanej w porównaniu z grupą kontrolną stwierdzono wyższy średni wynik punktowy Inwentarza Depresji Becka (5,66 pkt vs 3,97 pkt) (ryc. 1). Umiarkowane objawy depresyjne miało 18% pacjentów (13 osób), a w grupie kontrolnej 6% (10 osób), ciężkie objawy depresyjne stwierdzono u 8% pacjentów (6 osób) a w grupie kontrolnej u nikogo (ryc. 2). Podczas analizy poszczególnych punktów Inwentarza Depresji Becka u pacjentów chorych na łuszczycę najciekawsze obserwacje dotyczyły pytań o nastrój i chęć popełnienia samobójstwa. W obu przypadkach wykazano istotne statystycznie różnice pomiędzy podgrupą badaną łuszczycową a podgrupą kontrolną, odpowiednio: χ2 = 23,62360, p = 0,00003 oraz χ2 = 21,69391, p = 0,00008. W podgrupie pacjentów z łuszczycą największy odsetek stanowili chorzy ze średnim stopniem nasilenia zmian skórnych – 37% (27 osób) (ryc. 4).

Średni czas trwania łuszczycy wynosił 17 lat i 5 miesięcy. Czas trwania łuszczycy był znamiennie statystycznie różny u kobiet i u mężczyzn (test U Manna-Whitneya p = 0,003) i wynosił u kobiet 21 lat i 7 miesięcy, a u mężczyzn 14 lat i 4 miesiące. Średni czas trwania trądziku wynosił 4 lata i 7 miesięcy i był podobny w grupie kobiet i mężczyzn (test U Manna-Whitneya p = 0,93).
Przeciętny czas terapii łuszczycy wynosił 5 lat i 6 miesięcy i był podobny w grupie kobiet i mężczyzn (test U Manna-Whitneya p = 0,18). Średni czas terapii trądziku był krótszy i wynosił 5 miesięcy. Czas leczenia trądziku był znamiennie statystycznie różny u kobiet i u mężczyzn (test U Manna-Whitneya p = 0,001) i wynosił u kobiet 3 miesiące, a u mężczyzn 7 miesięcy. Średni czas leczenia choroby skóry różnił się istotnie statystycznie pomiędzy analizowanymi podgrupami pacjentów z trądzikiem i łuszczycą (test U Manna-Whitneya p = 0,00001).
Analizę danych wykonano za pomocą testów statystycznych w programie Statistica v10 PL w ramach studenckiej licencji ŚUM w Katowicach.
Wnioski
Łuszczyca pospolita i trądzik zwykły w istotny sposób wpływają na stan psychiczny pacjentów. Objawy depresyjne i zaburzenia lękowe ulegają znacznemu nasileniu u tych chorych. Wyniki pracy znajdują odzwierciedlenie w aktualnej literaturze [15, 18, 19, 24, 26, 28, 29].
Wtórne zaburzenia psychiczne u pacjentów z dermatozami, szczególnie przewlekłymi, występują stosunkowo często. Objawy depresyjne u tych pacjentów mogą być przejawem zaburzeń adaptacyjnych, organicznych zaburzeń depresyjnych lub epizodów depresji [1].
Pacjenci chorujący na łuszczycę i trądzik najczęściej mają lekkie oraz umiarkowane objawy depresyjne w porównaniu z pacjentami z grup kontrolnych. Pomimo różnicy w czasie trwania choroby oraz leczenia pacjenci z łuszczycą i trądzikiem nie różnią się pod względem stopnia nasilenia objawów depresyjnych. Na tej podstawie można wnioskować, że najważniejszy nie jest czas trwania choroby, lecz samo jej występowanie, będące dla chorych faktem niezmiernie wstydliwym, utrudniającym normalne funkcjonowanie w społeczeństwie.
Inwentarz Depresji Becka nie jest narzędziem stricte diagnostycznym, ale można go wykorzystać do badań przesiewowych w celu identyfikacji pacjentów, u których niezbędna jest pomoc i szczegółowa diagnostyka psychologiczno-psychiatryczna [1].
Dyskusja
Czynniki psychogenetyczne mają wpływ na etiologię i przebieg dermatoz, takich jak łuszczyca pospolita i trądzik zwykły, co potwierdza piśmiennictwo światowe [19, 27, 33]. Wykazano, że przewlekłe choroby dermatologiczne, m.in. łuszczyca, atopowe zapalenie skóry, bielactwo, trądzik pospolity czy trądzik różowaty, wpływają niekorzystnie na jakość życia pacjentów. Chorzy bardzo często odczuwają stres i stygmatyzację oraz częściej niż populacja ogólna cierpią na różne zaburzenia psychiczne, w tym depresję [15].
Według Szepietowskiego i wsp. częstość występowania depresji wśród pacjentów leczonych dermatologicznie waha się od 8% do 60% [1].
W jednym z badań przeprowadzonych przy użyciu kwestionariusza Becka u 67% pacjentów leczących się dermatologicznie oraz u 12% pacjentów w grupie kontrolnej stwierdzono objawy depresyjne [16].
Praca Śpili i wsp. pokazuje, że symptomy lęku i depresji są istotnymi objawami klinicznymi w badanej grupie chorych. Poziom lęku (HADS A) i depresji (HADS D) był istotnie wyższy u pacjentów dermatologicznych (p < 0,05). Kobiety znacznie gorzej radziły sobie z chorobą oraz wykazywały mniejsze zrozumienie dla swojej sytuacji [17].
Badania Hrehorów i wsp. potwierdzają występowanie depresji w przebiegu chorób skóry. Stwierdzono w nich, że objawy depresji (18–29,5%) i zaburzenia lękowe (9–44%) częściej występują w grupie chorych na trądzik w porównaniu z populacją ogólną. Ponadto u pacjentów dermatologicznych zaobserwowano większą skłonność do występowania myśli samobójczych (5,6%) [19].
Dużą uwagę w światowym piśmiennictwie poświęca się tematyce myśli samobójczych wśród chorych na trądzik. Badanie z Pakistanu ujawnia wysoki odsetek (8%) pacjentów z tendencjami samobójczymi [20].
Najnowsze badania nad wpływem trądziku zwykłego dowodzą, że czas trwania objawów oraz rozległość zmienionych chorobowo miejsc ma znaczący wpływ na stan psychiczny pacjenta, a zwłaszcza na stany depresyjne lub psychotyczne. Dlatego w postępowaniu wykorzystuje się połączenie terapii przeciwtrądzikowej z pomocą psychologiczną [21].
Kolejne doniesienia potwierdzają istnienie zależności pomiędzy stanami depresyjnymi a zachorowaniem na trądzik. Golchai i wsp. przeprowadzili badanie na terenie Iranu wśród 82 chorych na trądzik, które ujawniło wysoki odsetek poczucia niepokoju (68,3%) oraz objawów depresyjnych (25,6%) w porównaniu z tak samo liczną grupą kontrolną [22].
Również prace Kelletta i wsp. oraz Pili i wsp. potwierdzają zaobserwowane powiązanie oraz wykazują podobną korelację nie tylko w przypadku objawów depresyjnych, lecz także przy ocenie nasilenia lęku oraz zdolności radzenia sobie w sytuacji choroby. Osoby chorujące na przewlekłe schorzenia skórne wykazują także częstsze problemy z aktywnością seksualną. Badania wskazują, że problem ten dotyczy ok. 40% chorych na łuszczycę [23, 25].
W światowym piśmiennictwie uwagę zwraca znacznie większe zainteresowanie tematyką występowania objawów depresyjnych u chorych na łuszczycę w stosunku do trądziku zwykłego.
Dowlatshahi i wsp. ujawniają, że osoby z łuszczycą cechuje niższa satysfakcja życiowa. Pacjenci ci mają zwiększone trudności w rozwiązywaniu problemów społecznych. Badania te pokazują również, że ponad 10% pacjentów z łuszczycą cierpi na depresję kliniczną, a ponad 20% ma symptomy depresyjne [26].
Cubała i wsp. zwracają uwagę, że zaburzenia nastroju, przewlekły stres oraz objawy depresyjne często towarzyszą chorym z rozpoznaną łuszczycą (ponad 57% leczących się pacjentów), aż u 5% z nich odnotowuje się próbę samobójczą [28].
W pracy Parafianowicz i wsp. kryteria dużej depresji spełniło niemal 47% pacjentów z łuszczycą, 28% miało objawy zwiększonego ryzyka zachowań samobójczych, a kolejne 21% objawy fobii społecznej [29].
Badanie Hayes i wsp. potwierdza, że świąd towarzyszący łuszczycy koreluje z objawami depresyjnymi, a także jest drugim, po braku snu, czynnikiem związanym ze zwiększonymi skłonnościami samobójczymi u pacjentów ze schorzeniami dermatologicznymi [30].
Chorzy na łuszczycę nie czują się społecznie akceptowani, mają poczucie bycia stygmatyzowanymi. Jak wynika z badań przeprowadzonych z użyciem 6-stopniowej skali stygmatyzacji, tylko niespełna 10% pacjentów z łuszczycą nie miało poczucia stygmatyzacji (0 pkt), natomiast ponad 18% miało poczucie minimalnej stygmatyzacji (1–2 pkt) [31].
Jobling wykazał, że ponad 80% pacjentów leczących się z powodu łuszczycy uważa, że choroba ta ma ogromny negatywny wpływ na życie osobiste i kontakty interpersonalne [32].
Stres jest jednym z czynników nieustannie występujących u pacjentów leczonych dermatologicznie i wynika w dużym stopniu z uprzedzeń społeczeństwa w stosunku do chorych z objawami skórnymi. Jak wynika z badań, ok. 68% dorosłych pacjentów z łuszczycą zgłasza, że stresujące zdarzenie poprzedza pojawienie się skórnych objawów choroby [24].
Podsumowując – łuszczyca pospolita i trądzik zwykły to choroby, które są silnie związane ze stanem psychicznym. Dzięki temu, że psychodermatologia leży w kręgu zainteresowań lekarzy psychiatrów, dermatologów i psychologów, być może w przyszłości będziemy w stanie zapobiegać niektórym schorzeniom skórnym. Ważne jest także holistyczne podejście do problemów dermatologicznych. Podstawą terapii nadal jest i będzie leczenie dermatologiczne, jednak bardzo ważne jest również leczenie zaburzeń psychicznych [34]. Konieczna jest odpowiednia edukacja społeczeństwa oraz informowanie chorych o możliwości korzystania z pomocy psychologów i psychiatrów.
Piśmiennictwo
1. Szepietowski J, Pacan P, Reich A i wsp. Zaburzenia psychiczne u osób z chorobami skóry. W: Psychodermatologia. Szepietowski J, Pacan P, Reich A i wsp. (red.). Cornetis, Wrocław 2012; 145-153.
2. Czubalski K. Psychologiczne i psychosomatyczne aspekty chorób skóry a postępowanie lekarza dermatologa. W: Psychologia lekarska. Jarosz M (red.). PZWL, Warszawa 1988; 452-459.
3. Hipokrates. Hipokratesa aforyzmy i rokowania oraz przysięga wykonywane przez lekarzy – kapłanów Eskulapa. Tłum. H. Łuczkiewicz. Warszawa 1864.
4. WHO, Depression, Media Centre, Fact sheet No 369, October 2012 http://www.who.int/mediacentre/factsheets/fs369/en/index.html (stan z 07.06.2016).
5. Pużyński S. Choroby afektywne (zaburzenia afektywne nawracające). W: Psychiatria. Podręcznik dla studentów medycyny. Bilikiewicz A (red.). PZWL, Warszawa 2001; 327-332.
6. Burgdof WHC, Plewig G, Wolff HH i wsp. (1) Łuszczyca, (2) Trądzik i trądzik różowaty. W: Dermatologia Braun-Falco. Burgdof WHC, Plewig G, Wolff HH i wsp. (red.). Czelej, Lublin 2011; (1): 526-546, (2): 1019-1026.
7. Barańska-Rybak W, Nowicki R, Jakuszkowiak K i wsp. Psychodermatologia – nowa dziedzina medycyny. Przew Lek 2005; 1: 50-55.
8. Jakuszkowiak K, Cubała WJ. Psychodermatologia w codziennej praktyce lekarskiej. Psychiatr Prakt Ogólnolek 2004; 4: 107-111.
9. Weller R, Hunter J, Savin J i wsp. (1) Funkcja i budowa skóry, (2) Łuszczyca, (3) Skóra a psychika. W: Dermatologia kliniczna. Weller R, Hunter J, Savin J i wsp. (red.). Czelej, Lublin 2011; (1): 4-6, (2): 53-70, (3): 355-360.
10. Wessely SC, Lewis GH. The classification of psychiatric morbidity in attenders at a dermatology clinic. Br J Psychiatry 1989; 155: 686-691.
11. Cotterill JA, Cunliffe WJ. Suicide in dermatological patients. Br J Dermatol 1997; 137: 246-250.
12. Dominguez PL, Han JLT, Ascherio A i wsp. Depression and the risk of psoriasis in US women. J Eur Acad Dermatol Venereol 2013; 27: 1163-1167.
13. Parnowski T, Jernajczyk W. Beck Depression Inventory in Mood invaluation of health and effective subjects. Psychiatr Pol 1997; 9: 417-421.
14. Beck AT, Ward CH, Mendelson M i wsp. An inventory for measuring depression. Arch Gen Psychiatry 1965; 4: 561-571.
15. Tyc-Zdrojewska E, Trznadel-Grodzka E, Kaszuba A. Wpływ przewlekłych chorób skóry na jakość życia pacjentów. Dermatol Klin 2011; 13: 155-160.
16. Golpour M, Hosseini S, Khademloo M i wsp. Depression and anxiety disorders among patients with psoriasis: a hospital-based case-control study. Dermatol Res Pract 2012; 1: 1-5.
17. Śpila B, Jazienicka I, Pucuła J. Analiza czynników psychogennych u chorych na schorzenia skóry. Dermatol Klin 2004; 6: 137-141.
18. Picardi A, Lega I, Tarolla E. Suicide risk in skin disorders. Clin Dermatol 2013; 31: 47-56.
19. Hrehorów E, Reich A, Szepietowski J. Jakość życia chorych na łuszczycę: zależność od świądu, stresu i objawów depresyjnych. Dermatol Klin 2007; 9: 19-23.
20. Khan M, Naeem A, Mufti K. Prevalence of mental health problems in acne patints. J Ayub Med Coll Abbottabad 2001; 13: 7-8.
21. Behnam B, Taheri R, Ghorbani R i wsp. Psychological impairments in the patients with acne. Indian J Dermatol 2013; 58: 26-29
22. Golchai J, Khani SH, Heidarzadeh A i wsp. Comparison of anxiety and depression in patients with acne vulgaris and healthy individuals. Indian J Dermatol 2010: 55: 352-354.
23. Kellett SC, Gawkrodger DJ. The psychological and emotional impact of acne and the effect of treatment with isotretinoin. Br J Dermatol 1999; 140: 273-282.
24. Rieder E, Tausk F. Psoriasis, a model of dermatologic psychosomatic disease: psychiatric implications and treatments. Int J Dermatol 2012; 51: 12-26.
25. Pila B, Jazienicka I, Pucuła J. Analiza czynników psychogennych u chorych na schorzenia skóry. Dermatol Klin 2004; 6: 137-141.
26. Dowlatshahi EA, Wakkee M, Arends LR i wsp. The prevalence and odds of depressive symptoms and clinical depression in psoriasis patients: a systematic review and meta-analysis. J Invest Dermatol 2014; 134: 1542-1551.
27. Poot F, Antoine E, Gravellier M i wsp. A case-control study on family dysfunction in patients with alopecia areata, psoriasis and atopic dermatitis. Acta Derm Venereol 2011; 91: 415-421.
28. Cubała W, Jakuszkowiak-Wojten K, Barańska-Rybak W i wsp. Depresja w przebiegu łuszczycy: opis przypadku. Psychiatria 2006; 3: 138-142.
29. Parafianowicz K, Sicińska J, Moran A i wsp. Współwystępowanie zaburzeń psychicznych w łuszczycy: doniesienie wstępne. Psychiatr Pol 2010; 44: 119-126.
30. Hayes J, Koo J. Psoriasis: depression, anxiety, smoking, and drinking habit. Dermatol Ther 2010; 23: 174-180.
31. Hrehorów E, Salomon J, Matusiak Ł i wsp. Patients with psoriasis feel stigmatized. Acta Derm Venereol 2012; 92: 67-72.
32. Jobling R. Psoriasis – a preliminary questionnaire study of sufferers subjective experience. Clin Exp Dermatol 1976; 1: 233-236.
33. Makara-Studzińska M, Ziemecki P, Ziemecka A i wsp. The psychological and social support in patients with psoriasis. Pol Mer Lek 2013; 35: 171-174.
34. Hempolińska-Nowak E. Teorie i psychoterapia zaburzeń psychosomatycznych. W: Rzepa T, Szepietowski J,
Żaba R (red.). Psychologiczne i medyczne aspekty chorób skóry. Cornetis, Wrocław 2011; 1-11.
Pełna treść artykułu: Olga Grygierzec, Mariusz Seweryn, Kamila Kaliszczak, Tomasz Kirmes, Dominika Wcisło-Dziadecka. Współwystępowanie objawów depresyjnych u pacjentów z rozpoznanym trądzikiem zwykłym i łuszczycą pospolitą. Lekarz POZ 2021; 7 (6): 427-435.
Źródło:
Lekarz POZ 2021; 7 (6): 427-435.
Lekarz POZ 2021; 7 (6): 427-435.