Pacjent z COVID-19 – co każda pielęgniarka wiedzieć powinna

Pracownicy ochrony zdrowia należą do najwyższej grupy ryzyka zakażeniem COVID-19, dlatego tak ważna jest edukacja w zakresie przestrzegania podstawowych wytycznych ograniczających rozprzestrzenianie się koronawirusa. O niej piszą eksperci z Katedry Pielęgniarstwa Wydziału Nauk o Zdrowiu Akademii Techniczno-Humanistyczna w Bielsku-Białej.
Artykuł Anny Michalik, Jolanty Kolonko, Dariusza Maciejewskiego, Moniki Kadłubowskiej z Katedry Pielęgniarstwa Wydziału Nauk o Zdrowiu Akademii Techniczno-Humanistyczna w Bielsku-Białej:
– W czasach pandemii COVID-19, kiedy nieustannie zmieniają się warunki epidemiczne i są publikowane liczne rekomendacje oraz nowe zalecenia towarzystw naukowych, opieka pielęgniarska mierzy się z wieloma trudnymi zadaniami. Podstawowym problemem jest mnogość często sprzecznych informacji, dlatego konieczne jest merytoryczne podejście i weryfikacja pojawiających się wątpliwości.
Koronawirusy są wirusami RNA. Należą do grupy Coronaviridae, mają dużą zdolność do mutacji i wywołują zakażenia nie tylko u ludzi, lecz także u zwierząt. Koronawirus SARS-CoV-2 to bardzo niebezpieczny patogen β-koronawirus1, 2.
Pierwszy przypadek choroby spowodowanej zakażeniem SARS-CoV-2, którą później nazwano COVID-19, został zidentyfikowany w grudniu 2019 r. w mieście Wuhan w chińskiej prowincji Hubei3–5. Na pod- stawie dostępnych wyników badań wyróżniono trzy postaci zakażenia – łagodną, umiarkowaną i ciężką. W przypadkach krytycznych pojawia się zapalenie płuc o ciężkim przebiegu, zespół ostrej niewydolności oddechowej (ARDS), często kojarzony z sepsą prowadzącą do wstrząsu septycznego. Z dotychczasowych obserwacji wynika, że u większości zakażonych osób rozwija się łagodna postać choroby (81 proc.), u niektórych występuje niewydolność oddechowa wymagająca różnych form tlenoterapii (14 proc.), a u nielicznych konieczne jest leczenie w warunkach intensywnej terapii (5 proc.) – ponad połowa z nich musi być wentylowana mechanicznie6, 7. Wczesne rozpoznanie pacjentów zakażonych SARS-CoV-2 umożliwia terminowe wdrożenie odpowiednich działań zapobiegających rozprzestrzenianiu się wirusa. Szybka identyfikacja osób z ciężką postacią zakażenia pozwala zoptymalizować leczenie wspomagające zgodnie z ogólnokrajowym protokołem postępowania na wyznaczonym oddziale szpitalnym lub oddziale intensywnej terapii. Osoby w starszym wieku, otyłe, z chorobami współistniejącymi, takimi jak choroby układu oddechowego, sercowo-naczyniowego lub cukrzyca, czy w immunosupresji narażone są na większe ryzyko wystąpienia ciężkiej postaci COVID-19 i śmierć. W przypadku osób z łagodną postacią choroby hospitalizacja nie jest wymagana, chyba że istnieje prawdopodobieństwo szybkiego pogorszenia się stanu zdrowia. Priorytetem jest jednak izolacja w celu powstrzymania i, lub ograniczenia przenoszenia wirusa. Wszystkich pacjentów objętych opieką poza szpitalem należy poinstruować o kolejnych etapach postępowania zgodnie z przyjętymi wytycznymi.
Najbardziej narażone na zakażenie SARS-CoV-2 są osoby mające kontakt i, lub opiekujące się pacjentami z COVID-19. W Kanadzie w 2020 r. połowę wszystkich przypadków zachorowań stanowili pracownicy ochrony zdrowia8. Dane chińskiej Narodowej Komisji Zdrowia z początku marca raportują ponad 3300 przypadków zarażeń wśród pracowników służby zdrowia, a według lokalnych mediów do końca lutego zmarły co najmniej 22 osoby. Z kolei we Włoszech spośród pracujących od lutego pracowników ochrony zdrowia 20 proc. uległo zarażeniu, a niektórzy zmarli8. Z polskich danych wynika, że 17 proc. zakażonych stanowią pracownicy ochrony zdrowia9. Wypowiedzi personelu medycznego z Włoch i Francji zaangażowanego do opieki nad pacjentami z COVID-19 skupiają się na wyczerpaniu fizycznym i psychicznym, ciężarze podejmowania trudnych decyzji związanych z triażem oraz bólu spowodowanego śmiercią pacjentów i współpracowników. Ważne zatem jest wczesne wychwytywanie osób zakażonych, by chronić zasoby ludzkie i zapewnić ciągłość opieki medycznej.
W miarę przyspieszania pandemii dostęp pracowników ochrony zdrowia do środków ochrony osobistej będzie stanowić kluczowy problem. Mimo że personel medyczny traktowany jest priorytetowo, to w wielu krajach, nawet wysokorozwiniętych, zaczyna brakować podstawowych środków ochrony. Część personelu medycznego jest zmuszona do pracy, mając do dyspozycji sprzęt, który nie spełnia podstawowych wymagań bezpieczeństwa i higieny pracy. Oprócz obaw związanych z bezpieczeństwem osobistym pracownicy służby zdrowia martwią się o przeniesienie zakażenia na swoje rodziny. Dużym zagrożeniem są też zbyt małe zasoby personelu medycznego, nagłe przesunięcia kadrowe, a w konsekwencji – brak praktycznego szkolenia z procedur postępowania z pacjentem wysoce zakaźnym.
Celem niniejszego opracowania jest omówienie rekomendacji i zaleceń uwzględniających bezpieczeństwo personelu medycznego, które obowiązują w opiece nad pacjentem z podejrzeniem lub rozpoznanym zakażeniem SARS-CoV-2.
Transmisja SARS-CoV-2
Zgodnie z obecnym stanem wiedzy transmisja wirusa odbywa się głównie drogą kropelkową podczas kontaktu bezpośredniego oraz pośrednio – poprzez styczność z nieożywionym, skażonym wirusem środowiskiem. Na podstawie wstępnych badań można stwierdzić, że od momentu emisji SARS-CoV-2 jest wykrywalny do trzech godzin w aerozolu, do 4 godzin na elementach miedzianych, do 24 godzin na papierze lub kartonie, a najdłużej – od 2 do 3 dni – na plastiku i stali nierdzewnej10. Nie można wykluczyć innych dróg zakażenia, np. oralno-fekalnej czy przez spojówkę oka. Ostatnie publikacje wskazują również na transmisję w czasie kontaktów seksualnych. Nie można też bagatelizować znaczenia drogi powietrznej – vide procedury medyczne z wytworzeniem aerozolu (tab. 1).

Średni czas wylęgania choroby (od ekspozycji do pojawienia się objawów) wynosi około 5–6 dni (od 0 do 14 dni). Chory zakaża innych prawdopodobnie krótko przed wystąpieniem pierwszych objawów do momentu ich ustąpienia8, 11. Obecnie trudno jest to jednoznacznie ocenić. Okres powrotu do zdrowia przy łagodnym przebiegu zakażenia to średnio 2 tygodnie, natomiast w przypadku ciężkiego zakażenia czas ten wydłuża się do 3–6 tygodni12.
Objawy kliniczne i przebieg choroby
W miarę trwania pandemii obserwuje się coraz więcej symptomów towarzyszących zachorowaniu na COVID-19 (tab. 2). Są one zróżnicowane, jednak przede wszystkim występują charakterystyczne niedomagania układu oddechowego oraz gorączka. Inną grupę objawów stanowią dolegliwości gastryczne, tj. brak apetytu, wymioty, biegunka oraz bóle brzucha, które mogą pojawić się przed dolegliwościami ze strony układu oddechowego13–16. Przebieg choroby może być łagodny, nie wymagający hospitalizacji, aż po ciężki, kiedy konieczne jest mechaniczne wspomaganie organizmu pacjenta na oddziale intensywnej terapii17.

Środki ochrony indywidualnej
Wszystkie procedury wykonywane przy pacjencie powinny być wykonywane zgodnie z procedurami środków ochrony indywidualnej (ŚOI), stosownie do stopnia zagrożenia i drogi transmisji (tab. 3)18, 19. Polskie zalecenia diagnostyczno-terapeutyczne oraz organizacyjne w zakresie opieki nad osobami zakażonymi lub narażonymi na zakażenie SARS-CoV-2 wymagają identyfikacji procedur generujących aerozol na każdym od- dziale, gdzie hospitalizowani są pacjenci z COVID-19. Na planie oddziału zaznaczyć należy strefy:
– czerwoną – przeznaczoną dla pacjentów z podejrzeniem lub potwierdzeniem zakażenia SARS-CoV-2, personel zabezpieczony jest środkami ochrony osobistej, strefa ta dzieli się na obszary ryzyka transmisji kropelkowej i wytwarzania aerozoli,
– pomarańczową – miejsce, gdzie zakłada się/zdejmuje ŚOI niezbędne w strefie czerwonej,
– zieloną – dla pacjentów niezakażonych/bez podejrzeń choroby COVID-19.

Wyznaczenie stref nie jest jednak procedurą wystarczającą. Ważne jest przeszkolenie personelu, tak aby każda osoba mająca styczność z pacjentem dokładnie wiedziała, jak się zachować wchodząc, wychodząc do, z poszczególnych obszarów opieki20.
Jednym z najbardziej niebezpiecznych momentów w pracy z pacjentem zakażonym SARS-CoV-2 jest wykonanie procedur generujących bioaerozol. Odnosi się to zarówno do pacjentów leczonych na oddziałach zachowawczych, jak i pacjentów wymagających zabiegów chirurgicznych. W ostatnim czasie pojawiły się artykuły, wytyczne i schematy postępowania z pacjentem wymagającym instrumentacji dróg oddechowych w grupie pacjentów z COVID-19, opracowane na podstawie doświadczeń z Chin, Hongkongu, Włoch i Australii. Głównym celem tych wytycznych jest wdrożenie rutynowych i właściwych czynności przy zachowaniu bezpiecznych praktyk postępowania5, 21–25. Takie zalecenia zostały przygotowane również przez Polskie Towarzystwo Pielę- gniarek Anestezjologicznych i Intensywnej Opieki26. W zaleceniach Towarzystwa podkreśla się konieczność maksymalnego ograniczenia liczby procedur generujących aerozol. Jeżeli jednak ich przeprowadzenie jest niezbędne, to powinny być wykonywane w salach z ujemnym ciśnieniem. Drzwi do takiego pomieszczenia muszą być zawsze zamknięte, aby zapewnić podciśnienie. W pomieszczeniach, gdzie trzeba aktywować przepływ powietrza podciśnieniowego, przełączniki konwersji ci- śnienia należy ustawić na „ujemne”. Podciśnienie należy codziennie sprawdzać i dokumentować. W niewielu placówkach są jednak takie warunki architektoniczne. Jeżeli nie ma takich warunków, należy wykorzystać dostępne i wydzielone pomieszczenia. Kolejnym, niezwykle istotnym elementem jest higiena rąk. Ręce należy dezynfekować, wcierając w dłonie preparat na bazie alkoholu przed i po kontakcie z pacjentem i/lub jego otoczeniem. Ręce należy dezynfekować także po zdjęciu rękawiczek, fartuchów lub akcesoriów ochrony dróg oddechowych, po dotknięciu nieożywionych przedmiotów w bezpośrednim sąsiedztwie pacjenta lub dotknięciu zanieczyszczonych przedmiotów czy powierzchni. Jeśli dłonie są zabrudzone, należy umyć je mydłem i wodą, wysuszyć ręcznikiem jednorazowym, a następnie za- aplikować preparat antyseptyczny na bazie alkoholu. Prawidłowe stosowanie ŚOI ma chronić personel przed narażeniem na zakażenie. Większość ŚOI dostępna jest w różnych rozmiarach. Ważne, by pamiętać o odpowiednim dostosowaniu ŚOI do rozmiaru użytkownika. Na oddziale powinny być dostępne listy kontrolne informujące o kolejnych czynnościach podczas zakładania (tab. 4) i zdejmowania środków ochrony indywidualnej w celu zachowania prawidłowej sekwencji postępowania. Wymagania te dotyczą wszystkich pracowników wchodzących do sali pacjenta. By uniknąć kontaminacji krzyżowej, należy bezwzględnie unikać dzielenia się ekwipunkiem. Przed wejściem do sali pacjenta należy założyć opisane poniżej środki ochrony osobistej.
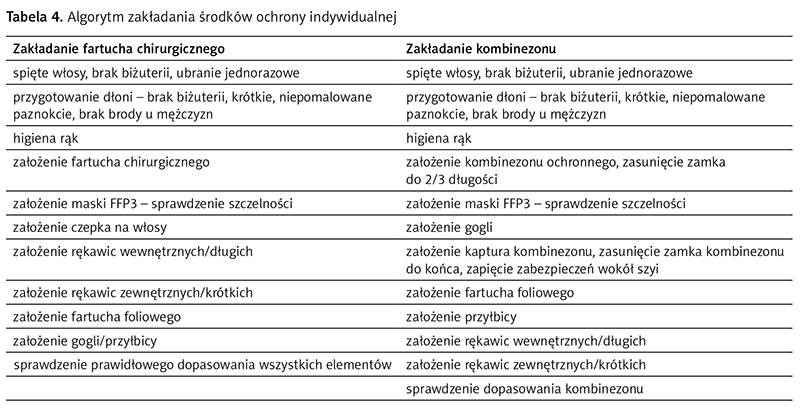
Wodoodporny fartuch barierowy – musi być czysty, niesterylny, jednorazowy, zapewniać pełną izolację. Fartuch powinien być wiązany z tyłu i w pełni osłaniać narażoną na zakażenie powierzchnię ciała pracownika. W przypadku procedur generujących aerozol należy założyć kombinezon ochronny.
Dopasowana maseczka z filtrem FFP3 lub zasilany filtr respiracyjny oczyszczający powietrze (PAPR) chronią przed zakażeniem drogą kropelkową i powietrzną. Stopień dopasowania do twarzy zależy od modelu, dla- tego powinny być one dobierane indywidualnie. European Centre for Disease Prevention and Control (ECDC) zaleca stosowanie półmasek klasy FFP2 lub FFP3 pod- czas opieki nad pacjentem z podejrzeniem lub potwierdzonym zakażeniem. Podczas procedur generujących aerozol (np. indukcja i pobieranie plwociny, intubacja) zaleca się stosowanie półmasek klasy FFP327. Istotne jest, aby cały personel stosował się do rekomendacji ochrony dróg oddechowych. Przed założeniem maseczki FFP3 lub PAPR personel musi zostać przeszkolony w zakresie ich użytkowania a w przypadku maseczki FFP3 personel należy raz w roku poddać testom dopasowania, aby zapewnić odpowiedni rozmiar. Każdorazowo przed użyciem maseczki FFP3 należy wykonać kontrolę dopasowania, czyli kontrolę szczelności. Często na oddziałach nie ma niestety możliwości indywidualnego dobrania maski. Zazwyczaj jest tylko jeden rozmiar dla wszystkich pracowników ochrony zdrowia. Czas ciągłego użytkowania półmaski filtrującej FFP3 powinien być zgodny ze wskazaniami producenta, jednakże nie dłużej niż 4–6 godzin. Niepokojący jest fakt, że w miarę doniesień o kurczących się zapasach ŚOI zmieniają się wytyczne dotyczące podstawowych środków ochrony. Dotyczy to również masek. Maseczki chirurgiczne chronią głównie przed wydychanymi kropelkami (nie filtrują powietrza) i przed dotykaniem twarzy. Ich użycie zalecane jest w przypadku niedoboru półmasek. Maseczki chirurgiczne nie wymagają indywidulanego dopasowywania i mogą być stosowane nie dłużej niż godzinę27. Wieloośrodkowe badanie przeprowadzone w 137 placówkach pozaszpitalnych w Stanach Zjednoczonych, mające na celu porównanie skuteczności zapobiegania zachorowania na grypę poprzez stosowanie masek chirurgicznych i półmasek FFP3, wykazało brak znaczących różnic. Zaznaczyć należy, że badana grupa w blisko 80 proc. była zaszczepiona na grypę28. Kolejną podnoszoną w ostatnim czasie kwestią jest reprocesowanie masek FFP. Powinny one być gromadzone i poddane procesowi sterylizacji tylko w sytuacji braku dostępu do wymaganych ŚOI i w sytuacji, gdy nie są wyraźnie zabrudzone, nie wykazują cech mechanicznego uszkodzenia, a ich zdejmowanie i przechowywanie nie naraża użytkowników ani otoczenia29.
Wszyscy pracownicy muszą nosić okulary lub osłonę twarzy, aby chronić błony śluzowe przed narażeniem na rozprysk lub potencjalne zanieczyszczenia rąk, oczu czy nosa. Nie są one wymagane w przypadku korzystania z PAPR.
Personel musi nosić czyste, niesterylne rękawiczki. Należy naciągać je na rękawy/mankiety fartucha. Realizując opiekę w salach, w których pacjenci zostali skohortowani, nie ma konieczności wymiany wszystkich ŚOI, wyjątek stanowią rękawice zewnętrzne zakładane po wcześniejszej dezynfekcji rękawic długich, wewnętrznych, chyba że użyte środki uległy uszkodzeniu, zawilgotnieniu bądź kontaminacji materiałem biologicznym. Istotnym elementem postępowania jest również próba scalenia poszczególnych procedur, aby możliwie ograniczyć ruch w salach pacjentów z SARS-CoV-2.
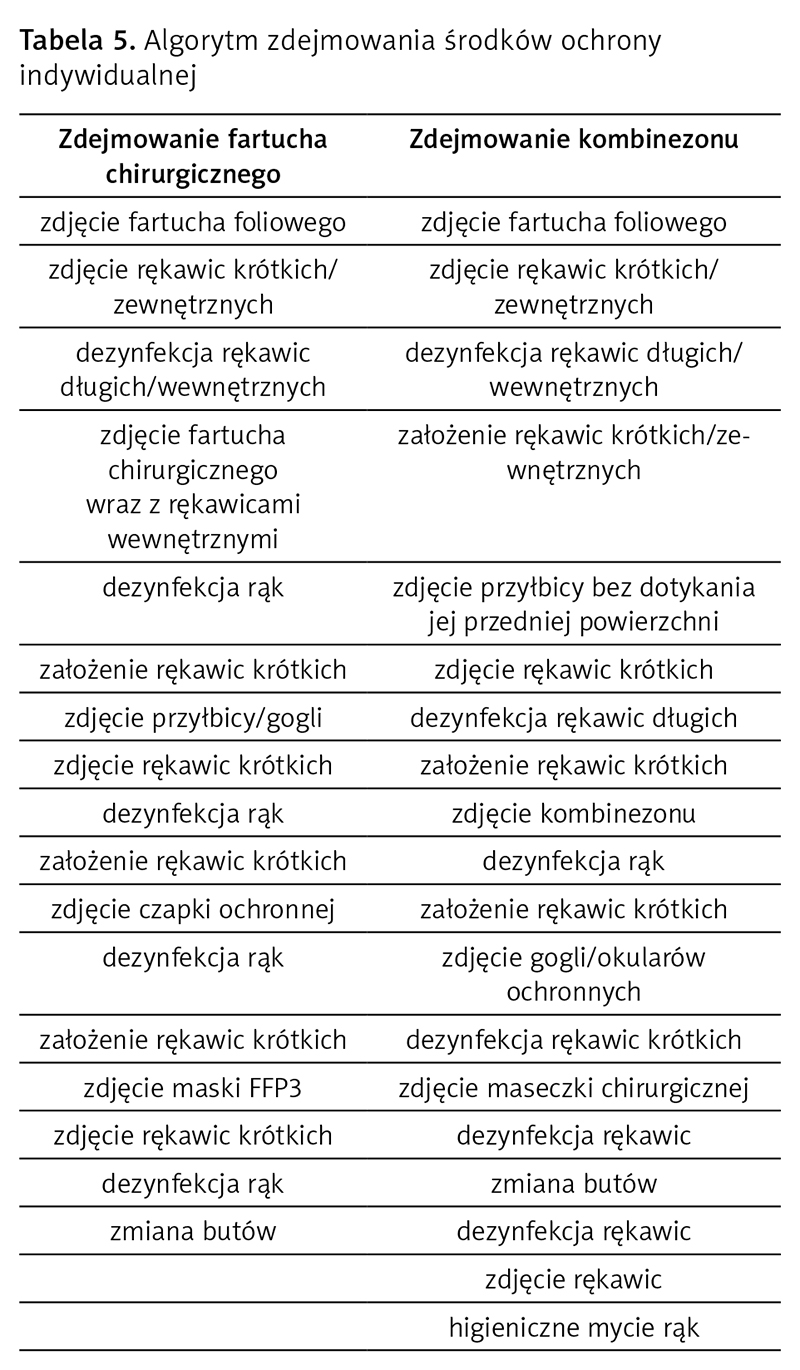
Ważne także jest prawidłowe zdejmowanie środków ochrony indywidualnej zapewniające właściwą kolejność i zapobiegające ekspozycji (tab. 5). Wszystkie elementy odzieży ochronnej należy traktować jako skażone. Powinny one zostać zdjęte w śluzie brudnej, której utworzenie jest zalecane. W razie braku możliwości lokalowych istotne jest wydzielenie strefy buforowej. Wszystkie czynności związane ze zdejmowanie ŚOI wymagają nadzoru „obserwatora” i postępowania zgodnie z ustalonym schematem30. W przypadku braków kadrowych niezbędne jest rozbieranie się przed lustrem – przy czym można się zastanawiać, w ilu salach, śluzach, naprędce zorganizowanych pomieszczeniach zastępczych są lustra i to dostatecznie duże, by umożliwić pełne odwzorowanie sylwetki.
Konsultant krajowy w dziedzinie anestezjologii i intensywnej terapii w sprawie postępowania terapeutycznego u chorych z zakażeniem SARS-CoV-2 w odniesieniu do rodzaju i sposobu używania ŚOI rekomenduje stosowanie Wytycznych ECDC dotyczących zakładania i zdejmowania środków ochrony indywidualnej w czasie opieki nad pacjentami z podejrzeniem lub potwierdzonym zakażeniem wirusem SARS-CoV-2 (COVID-19)31, 32. Wytyczne te jednoznacznie wskazują, że do ochro- ny ciała personelu medycznego służy fartuch ochronny (operacyjny, chirurgiczny) nieprzemakalny oraz maski klasy FFP3 lub FFP2. Odmienne wytyczne przedstawia Światowa Organizacja Zdrowia30. Należy pamiętać, że stan pacjenta z COVID-19 może ulec szybkiemu pogorszeniu, co będzie skutkować koniecznością podjęcia działań generujących aerozol. Warto się wobec tego zastanowić, czy nie należałoby wykonywać wszystkich procedur związanych z opieką nad pacjentem w maskach chroniących przed przeniesieniem wirusa.
Postępowanie z pacjentem wymagającym przyrządowego zabezpieczenia dróg oddechowych
W aktualnym piśmiennictwie dominuje przekona- nie, że tlenoterapii wymaga około 70–80 proc. pacjentów przyjętych do szpitala z powodu zapalenia płuc wywołanego SARS-CoV-233. Rekomenduje się, aby u chorych z hipoksemiczną niewydolnością oddychania stosować tlenoterapię bierną z docelową wartością SpO2 w granicach 92–96 proc. za pomocą wszystkich dostępnych interfejsów, począwszy od kaniuli donosowej, poprzez prostą maskę tlenową i maskę z dyszą Venturiego, aż do maski bezzwrotnej20. U chorych wymagających tlenoterapii biernej o wysokim FiO2 – frakcji wdychanego tlenu ≥ 40 proc., można podjąć próbę leczenia za pomocą tlenoterapii czynnej pod postacią wysokoprzepływowej tlenoterapii donosowej lub nieinwazyjnego wspomagania wentylacji w trybie CPAP (continuous positive airway pressure – stałe dodatnie ciśnienie w drogach oddechowych) lub BiPAP (bilevel positive airway pressure – dodatnie ciśnienie w drogach oddechowych). Aktualnie rekomenduje się stosowanie interfejsów zakrywających usta i nos pacjenta oraz układów oddechowych, które minimalizują ryzyko zakażenia się przez personel medyczny20.
Jedną z bardziej newralgicznych procedur w terapii pacjenta z zapaleniem płuc wywołanym SARS-CoV-2 jest intubacja dotchawicza. W tabeli 6 przedstawiono rekomendacje dotyczące wdrażania i przestrzegania zasad postępowania, co ma na celu ochronę przed za- każeniem kontaktowym lub kropelkowym w styczności z pacjentami, u których występuje podejrzenie lub potwierdzenie zakażenia SARS-CoV-2, szczególnie w sytuacjach związanych z wykonywaniem procedur medycznych (włącznie z intubacją dotchawiczą), w trakcie których dochodzi do wytwarzania aerozolu34, 35.

Wytyczne zwracają uwagę na konieczność wdrożenia zaplanowanych i przemyślanych działań wobec pacjentów z COVID-19. Wiąże się to z przygotowaniem planu uwzględniającego granice eskalacji terapii w przypadku pogorszenia się stanu klinicznego pacjenta. Priorytetem jest wczesne zaangażowanie doświadczonego personelu medycznego lekarskiego i pielęgniarskiego oraz stosunkowo wczesne przekazanie takiego pacjenta na oddział intensywnej terapii. Należy stosować znane i niezawodne techniki, aby szybko zabezpieczyć drogi oddechowe i zminimalizować ryzyko dla personelu. Preoksygenacja jest szczególnie ważna, ponieważ zakażeni pacjenci szybko się desaturują. Przed wejściem zespołu, który ma przeprowadzić intubację dotchawiczą, dostarczanie tlenu pacjentowi powinno być zmaksymalizowane poprzez umieszczenie pacjenta w pozycji 45 stopni. Pacjent powinien pozostać w tej pozycji do momentu wstępnego natlenienia. Przed wejściem zespołu krytycznie chory pacjent z COVID-19 może mieć tlenoterapię prowadzoną przez kaniulę nosową, maskę twarzową prostą lub maskę bezzwrotną. Urządzenia te nie powinny być jednak używane do wstępnego natlenienia z powodu ryzyka rozprzestrzeniania wirusa. Jeśli pacjent otrzymuje tlen o wysokim przepływie, należy go wyłączyć przed zdjęciem maski lub kaniuli donosowej. Natychmiast należy rozpocząć wstępne natlenianie, stosując dostępne maski twarzowe, z filtrem przeciwwirusowym zastosowanym bezpośrednio na maskę. Zalecany jest uchwyt „imadła”, aby zmaksymalizować szczelność maski twarzowej i zminimalizować możliwość przecieków. Należy zminimalizować wentylację ręczną, chyba że jest wymagane do ratunkowego natlenienia. Procedurę intubacji powinien przeprowadzać doświadczony personel. Początkową blokadę nerwowo-mięśniową można uzyskać za pomocą rokuronium (> 1,5 mg/kg m.c.) lub suksametonium (1,5 mg/kg m.c.). Blokada przewodnictwa nerwowo-mięśniowego minimalizuje ryzyko kaszlu, a tym samym rozsiewania wirusa. Zalecane jest rutynowe stosowanie wideolaryngoskopu, co maksymalizuje odległość między twarzą operatora dróg oddechowych a pacjentem. Powinno to zmniejszyć ryzyko transmisji wirusa. Po umieszczeniu rurki mankiet powinien być uszczelniony przed podłączeniem do wentylacji mechanicznej. Filtr przeciwwirusowy należy umieścić bezpośrednio na rurce intubacyjnej. Zwiększenie liczby połączeń zwiększa ryzyko rozłączenia układu i rozpylenia wirusa, stąd rozważyć należy dodatkowe oklejenie sprzętu. Ciśnienie w mankiecie uszczelniają- cym należy monitorować, aby zapewnić odpowiednie uszczelnienie35.
Podsumowanie
Z uwagi na fakt, że pandemia COVID-19 jest stosunkowo nowym zjawiskiem, należy spodziewać się dalszych modyfikacji zaleceń oraz dostosowywania ich do bieżącej sytuacji epidemiologicznej.
Należy pamiętać o bezpieczeństwie personelu medycznego. Pracownicy ochrony zdrowia z racji wykonywanego zawodu należą do najwyższej grupy ryzyka zakażeniem COVID-19, dlatego tak ważna jest edukacja w zakresie przestrzegania podstawowych wytycznych ograniczających rozprzestrzenianie się koronawirusa. Środki ochrony indywidualnej nie powinny podlegać racjonowaniu. W dobie poluzowywania społecznych obostrzeń związanych z postępowaniem epidemicznym personel powinien być bardziej uważny.
Piśmiennictwo:
1. Yin Y, Wunderink RG. MERS, SARS and other coronaviruses as cau- ses of pneumonia. Respirology 2018; 23: 130-137.
2. Cheng ZJ, Shan J. 2019 Novel coronavirus: where we are and what we know. Infection 2020; 48: 155-163.
3. Zhou P, Yang XL, Wang XG i wsp. A pneumonia outbreak associated with a new coronavirus of probable bat origin. Nature 2020; 579: 270-273.
4. Li Q, Guan X, Wu P i wsp. Early transmission dynamics in Wuhan, China, of novel coronavirus-infected pneumonia. N Engl J Med 2020; 382: 1199-1207.
5. Wujtewicz MA, Dylczyk-Sommer A, Aszkiełowicz A i wsp. COVID-19 – co dzisiaj powinien wiedzieć anestezjolog. Anest Int Ter 2020; 52: 34-42.
6. Yang X, Yu Y, Xu J i wsp. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; 8: P475-481.
7. Wu Z, McGoogan JM. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: summary of a report of 72314 cases from the Chinese Center for Disease Control and Prevention. JAMA 2020; 323: 1239-1242.
8. World Health Organization (WHO). Coronavirus disease 2019 (COVID-19). Situation report. https://www.thelancet.com/journals/ lancet/article/PIIS0140-6736(20)30644-9/fulltext.
9. Markiewicz M. „Koronadomino” zabiera szpitalom personel me- dyczny. [Internet]. [cited 2020 April 2]. Available from: https:// pulsmedycyny.pl/koronadomino-zabiera-szpitalompersonel- medyczny-987122.
10. Van Doremalen N, Bushmaker T, Morris DH i wsp. Aerosol and surface sability of SARS-CoV-2 as compared with SARS-CoV-1. N Engl J Med 2020; 382: 1564-1567.
11. Wroczyńska A, Rymer W. 2019-nCoV – nowy koronawirus z Chin. Med Prakt 2020; 2: 119-133.
12. Zhu N, Zhang D, Wang W i wsp. A novel coronavirus from patients with pneumonia in China, 2019. N Engl J Med 2020; 382: 727-733.
13. Chen N, Zhou M, Dong X i wsp. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet 2020; 395: 507-513.
14. Huang C, Wang Y, Li X i wsp. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet 2020; 395: 497-506.
15. Wang D, Hu B, Hu C i wsp. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus-infected pneumonia in Wuhan, China. JAMA 2020; 323: 1061–1069.
16. Yang X, Yu Y, Xu J i wsp. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; 8: P475-481.
17. Guan WJ, Ni ZY, Hu Y i wsp. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020; 382: 1708-1720.
18. Nogalski A. Zasady postępowania w przypadku podejrzenia zakażenia koronawirusem SARS-CoV-2 u pacjentów w stanie nagłego zagrożenia życia lub zdrowia. [Internet]. [cited 2020 March 30]. Available from: http://www.medycynaratunkowa.wroc.pl/covid-19/.
19. WHO Team. Rational use of personal protective equipment for coronavirus disease (COVID-19) and considerations during severe shortages. Interim guidance. [Internet]. [cited 2020 April 6]. Available from: https://apps.who.int/iris/bitstream/handle/10665/331695/ WHO-2019-nCov-IPC_PPE_use-2020.3-eng.pdf.
20. Agencja Oceny Technologii Medycznych i Taryfikacji. Polskie zale- cenia diagnostyczno-terapeutyczne oraz organizacyjne w zakresie opieki nad osobami zakażonymi lub narażonymi na zakażenie SARS-CoV-2. [Internet]. [cited 2020 April 30]. Available from: https://www.aotm.gov.pl/www/zalecenia-covid-19-2.
21. Wroczyńska A, Rymer W. 2019-nCoV – nowy koronawirus z Chin. Med. Prakt 2020; 2: 119-133.
22. High consequence infectious diseases (HCID). [Internet]. [cited 2020 March 27]. Available from: thttps://www.gov.uk/guidance/ high-consequence-infectious-diseases-hcid.
23. Szczeklik W, Górka J, Owczuk R i wsp. Postępowanie u dorosłych chorych na COVID-19 w stanie krytycznym na oddziałach intensywnej terapii. Podsumowanie wytycznych Surviving Sepsis Campaign. Med Prakt 2020; 4: 10-19.
24. Owczuk R. Postępowanie kliniczne w ostrym zakażeniu dróg oddecho- wych o ciężkim przebiegu (SARI) w przypadku podejrzenia choroby COVID-19 [Internet]. [cited 2020 March 29].
25. COVID-19 – wytyczne Australijskiego i Nowozelandzkiego Towa- rzystwa Intensywnej Terapii dla krytycznie chorych. [Internet]. [cited 2020 March 29]. Available from: https://www.anzics.com. au/wp-content/uploads/2020/03/ANZICS-COVID-19-Guidelines-
-Version-1.pdf.
26. Gutysz-Wojnicka A, Jadczak M, Krukowska-Sitek H i wsp. Zalecenia Grupy Roboczej do spraw praktyki w pielęgniarstwie anestezjologicznym i intensywnej opieki w sprawie zachowania bezpieczeństwa podczas postępowania z chorym zakażonym/podejrzanym o zakażenie wirusem SARS-CoV-2 (COVID-19), hospitalizowanym w OIT. Pielęg Anest Int Opiece 2020; 6:1.
27. European Centre for Disease Prevention and Control (ECDC). Safe use of personal protective equipment in the treatment of infectious diseases of high consequence 2014. [Internet]. [cited 2020 March 29]. Available from: https://www.ecdc.europa.eu/en/publi- cations-data/safe-use-personal-protective-equipment-treatment- infectious-diseases-high.
28. Radonovich LJ, Simberkoff MS, Bessesen MT i wsp. N95 respira- tors vs. medical masks for preventing influenza among health care personnel: a randomized clinical trial. JAMA 2019; 322: 824-833.
29. European Centre for Disease Prevention and Control. Cloth masks and mask sterilisation as options in case of shortage of surgical masks and respirators – 26 March 2020. ECDC; Stockholm 2020.
30. World Health Organization. Rational use of personal protective equipment for coronavirus disease (COVID-19): interim guidance. [Internet]. [cited 2020 March 15]. Available from: https://apps.who. int/iris/handle/10665/331215.
31. Stanowisko konsultanta krajowego w dziedzinie anestezjologii i intensywnej terapii w sprawie postępowania terapeutycznego u chorych z zakażeniem koronawirusem SARS-CoV-2. [Internet]. [cited 2020 March 13].
32. Zalecenia ECDC dotyczące zakładania i zdejmowania środków ochrony indywidualnej w czasie opieki nad pacjentami z podejrze- niem lub potwierdzonym zakażeniem wirusem SARS-CoV-2 (CO- VID-19). [Internet]. [cited 2020 March 2].
33. Alhazzani W, Møller MH, Arabi YM i wsp. Surviving sepsis campa- ign guidelines on the management of critically Ill adults with coronavirus disease 2019 (COVID-19). Intensive Care Med 2020: 1-34.
34. Caputo KM, Byrick R, Chapman MG i wsp. Intubation of SARS patients: infection and perspectives of healthcare workers. Can J Anaesth 2006; 53: 122-129.
35. Rekomendacje dotyczące wdrażania i przestrzegania zasad postępowania, mających na celu ochronę przed zakażeniem kontaktowym lub kropelkowym w styczności z pacjentami, u których wy- stępuje podejrzenie lub potwierdzenie zakażenia koronawirusem 2019-nCoV, szczególnie w sytuacjach związanych z wykonywaniem procedur medycznych (włącznie z intubacją dotchawiczą). [Internet]. [cited 2020 March 2]. Available from: https://konsultan- tait.gumed.edu.pl/.
Artykuł opublikowano w „Pielęgniarstwie Chirurgicznym i Angiologicznym” 4/2020.

– W czasach pandemii COVID-19, kiedy nieustannie zmieniają się warunki epidemiczne i są publikowane liczne rekomendacje oraz nowe zalecenia towarzystw naukowych, opieka pielęgniarska mierzy się z wieloma trudnymi zadaniami. Podstawowym problemem jest mnogość często sprzecznych informacji, dlatego konieczne jest merytoryczne podejście i weryfikacja pojawiających się wątpliwości.
Koronawirusy są wirusami RNA. Należą do grupy Coronaviridae, mają dużą zdolność do mutacji i wywołują zakażenia nie tylko u ludzi, lecz także u zwierząt. Koronawirus SARS-CoV-2 to bardzo niebezpieczny patogen β-koronawirus1, 2.
Pierwszy przypadek choroby spowodowanej zakażeniem SARS-CoV-2, którą później nazwano COVID-19, został zidentyfikowany w grudniu 2019 r. w mieście Wuhan w chińskiej prowincji Hubei3–5. Na pod- stawie dostępnych wyników badań wyróżniono trzy postaci zakażenia – łagodną, umiarkowaną i ciężką. W przypadkach krytycznych pojawia się zapalenie płuc o ciężkim przebiegu, zespół ostrej niewydolności oddechowej (ARDS), często kojarzony z sepsą prowadzącą do wstrząsu septycznego. Z dotychczasowych obserwacji wynika, że u większości zakażonych osób rozwija się łagodna postać choroby (81 proc.), u niektórych występuje niewydolność oddechowa wymagająca różnych form tlenoterapii (14 proc.), a u nielicznych konieczne jest leczenie w warunkach intensywnej terapii (5 proc.) – ponad połowa z nich musi być wentylowana mechanicznie6, 7. Wczesne rozpoznanie pacjentów zakażonych SARS-CoV-2 umożliwia terminowe wdrożenie odpowiednich działań zapobiegających rozprzestrzenianiu się wirusa. Szybka identyfikacja osób z ciężką postacią zakażenia pozwala zoptymalizować leczenie wspomagające zgodnie z ogólnokrajowym protokołem postępowania na wyznaczonym oddziale szpitalnym lub oddziale intensywnej terapii. Osoby w starszym wieku, otyłe, z chorobami współistniejącymi, takimi jak choroby układu oddechowego, sercowo-naczyniowego lub cukrzyca, czy w immunosupresji narażone są na większe ryzyko wystąpienia ciężkiej postaci COVID-19 i śmierć. W przypadku osób z łagodną postacią choroby hospitalizacja nie jest wymagana, chyba że istnieje prawdopodobieństwo szybkiego pogorszenia się stanu zdrowia. Priorytetem jest jednak izolacja w celu powstrzymania i, lub ograniczenia przenoszenia wirusa. Wszystkich pacjentów objętych opieką poza szpitalem należy poinstruować o kolejnych etapach postępowania zgodnie z przyjętymi wytycznymi.
Najbardziej narażone na zakażenie SARS-CoV-2 są osoby mające kontakt i, lub opiekujące się pacjentami z COVID-19. W Kanadzie w 2020 r. połowę wszystkich przypadków zachorowań stanowili pracownicy ochrony zdrowia8. Dane chińskiej Narodowej Komisji Zdrowia z początku marca raportują ponad 3300 przypadków zarażeń wśród pracowników służby zdrowia, a według lokalnych mediów do końca lutego zmarły co najmniej 22 osoby. Z kolei we Włoszech spośród pracujących od lutego pracowników ochrony zdrowia 20 proc. uległo zarażeniu, a niektórzy zmarli8. Z polskich danych wynika, że 17 proc. zakażonych stanowią pracownicy ochrony zdrowia9. Wypowiedzi personelu medycznego z Włoch i Francji zaangażowanego do opieki nad pacjentami z COVID-19 skupiają się na wyczerpaniu fizycznym i psychicznym, ciężarze podejmowania trudnych decyzji związanych z triażem oraz bólu spowodowanego śmiercią pacjentów i współpracowników. Ważne zatem jest wczesne wychwytywanie osób zakażonych, by chronić zasoby ludzkie i zapewnić ciągłość opieki medycznej.
W miarę przyspieszania pandemii dostęp pracowników ochrony zdrowia do środków ochrony osobistej będzie stanowić kluczowy problem. Mimo że personel medyczny traktowany jest priorytetowo, to w wielu krajach, nawet wysokorozwiniętych, zaczyna brakować podstawowych środków ochrony. Część personelu medycznego jest zmuszona do pracy, mając do dyspozycji sprzęt, który nie spełnia podstawowych wymagań bezpieczeństwa i higieny pracy. Oprócz obaw związanych z bezpieczeństwem osobistym pracownicy służby zdrowia martwią się o przeniesienie zakażenia na swoje rodziny. Dużym zagrożeniem są też zbyt małe zasoby personelu medycznego, nagłe przesunięcia kadrowe, a w konsekwencji – brak praktycznego szkolenia z procedur postępowania z pacjentem wysoce zakaźnym.
Celem niniejszego opracowania jest omówienie rekomendacji i zaleceń uwzględniających bezpieczeństwo personelu medycznego, które obowiązują w opiece nad pacjentem z podejrzeniem lub rozpoznanym zakażeniem SARS-CoV-2.
Transmisja SARS-CoV-2
Zgodnie z obecnym stanem wiedzy transmisja wirusa odbywa się głównie drogą kropelkową podczas kontaktu bezpośredniego oraz pośrednio – poprzez styczność z nieożywionym, skażonym wirusem środowiskiem. Na podstawie wstępnych badań można stwierdzić, że od momentu emisji SARS-CoV-2 jest wykrywalny do trzech godzin w aerozolu, do 4 godzin na elementach miedzianych, do 24 godzin na papierze lub kartonie, a najdłużej – od 2 do 3 dni – na plastiku i stali nierdzewnej10. Nie można wykluczyć innych dróg zakażenia, np. oralno-fekalnej czy przez spojówkę oka. Ostatnie publikacje wskazują również na transmisję w czasie kontaktów seksualnych. Nie można też bagatelizować znaczenia drogi powietrznej – vide procedury medyczne z wytworzeniem aerozolu (tab. 1).

Średni czas wylęgania choroby (od ekspozycji do pojawienia się objawów) wynosi około 5–6 dni (od 0 do 14 dni). Chory zakaża innych prawdopodobnie krótko przed wystąpieniem pierwszych objawów do momentu ich ustąpienia8, 11. Obecnie trudno jest to jednoznacznie ocenić. Okres powrotu do zdrowia przy łagodnym przebiegu zakażenia to średnio 2 tygodnie, natomiast w przypadku ciężkiego zakażenia czas ten wydłuża się do 3–6 tygodni12.
Objawy kliniczne i przebieg choroby
W miarę trwania pandemii obserwuje się coraz więcej symptomów towarzyszących zachorowaniu na COVID-19 (tab. 2). Są one zróżnicowane, jednak przede wszystkim występują charakterystyczne niedomagania układu oddechowego oraz gorączka. Inną grupę objawów stanowią dolegliwości gastryczne, tj. brak apetytu, wymioty, biegunka oraz bóle brzucha, które mogą pojawić się przed dolegliwościami ze strony układu oddechowego13–16. Przebieg choroby może być łagodny, nie wymagający hospitalizacji, aż po ciężki, kiedy konieczne jest mechaniczne wspomaganie organizmu pacjenta na oddziale intensywnej terapii17.

Środki ochrony indywidualnej
Wszystkie procedury wykonywane przy pacjencie powinny być wykonywane zgodnie z procedurami środków ochrony indywidualnej (ŚOI), stosownie do stopnia zagrożenia i drogi transmisji (tab. 3)18, 19. Polskie zalecenia diagnostyczno-terapeutyczne oraz organizacyjne w zakresie opieki nad osobami zakażonymi lub narażonymi na zakażenie SARS-CoV-2 wymagają identyfikacji procedur generujących aerozol na każdym od- dziale, gdzie hospitalizowani są pacjenci z COVID-19. Na planie oddziału zaznaczyć należy strefy:
– czerwoną – przeznaczoną dla pacjentów z podejrzeniem lub potwierdzeniem zakażenia SARS-CoV-2, personel zabezpieczony jest środkami ochrony osobistej, strefa ta dzieli się na obszary ryzyka transmisji kropelkowej i wytwarzania aerozoli,
– pomarańczową – miejsce, gdzie zakłada się/zdejmuje ŚOI niezbędne w strefie czerwonej,
– zieloną – dla pacjentów niezakażonych/bez podejrzeń choroby COVID-19.

Wyznaczenie stref nie jest jednak procedurą wystarczającą. Ważne jest przeszkolenie personelu, tak aby każda osoba mająca styczność z pacjentem dokładnie wiedziała, jak się zachować wchodząc, wychodząc do, z poszczególnych obszarów opieki20.
Jednym z najbardziej niebezpiecznych momentów w pracy z pacjentem zakażonym SARS-CoV-2 jest wykonanie procedur generujących bioaerozol. Odnosi się to zarówno do pacjentów leczonych na oddziałach zachowawczych, jak i pacjentów wymagających zabiegów chirurgicznych. W ostatnim czasie pojawiły się artykuły, wytyczne i schematy postępowania z pacjentem wymagającym instrumentacji dróg oddechowych w grupie pacjentów z COVID-19, opracowane na podstawie doświadczeń z Chin, Hongkongu, Włoch i Australii. Głównym celem tych wytycznych jest wdrożenie rutynowych i właściwych czynności przy zachowaniu bezpiecznych praktyk postępowania5, 21–25. Takie zalecenia zostały przygotowane również przez Polskie Towarzystwo Pielę- gniarek Anestezjologicznych i Intensywnej Opieki26. W zaleceniach Towarzystwa podkreśla się konieczność maksymalnego ograniczenia liczby procedur generujących aerozol. Jeżeli jednak ich przeprowadzenie jest niezbędne, to powinny być wykonywane w salach z ujemnym ciśnieniem. Drzwi do takiego pomieszczenia muszą być zawsze zamknięte, aby zapewnić podciśnienie. W pomieszczeniach, gdzie trzeba aktywować przepływ powietrza podciśnieniowego, przełączniki konwersji ci- śnienia należy ustawić na „ujemne”. Podciśnienie należy codziennie sprawdzać i dokumentować. W niewielu placówkach są jednak takie warunki architektoniczne. Jeżeli nie ma takich warunków, należy wykorzystać dostępne i wydzielone pomieszczenia. Kolejnym, niezwykle istotnym elementem jest higiena rąk. Ręce należy dezynfekować, wcierając w dłonie preparat na bazie alkoholu przed i po kontakcie z pacjentem i/lub jego otoczeniem. Ręce należy dezynfekować także po zdjęciu rękawiczek, fartuchów lub akcesoriów ochrony dróg oddechowych, po dotknięciu nieożywionych przedmiotów w bezpośrednim sąsiedztwie pacjenta lub dotknięciu zanieczyszczonych przedmiotów czy powierzchni. Jeśli dłonie są zabrudzone, należy umyć je mydłem i wodą, wysuszyć ręcznikiem jednorazowym, a następnie za- aplikować preparat antyseptyczny na bazie alkoholu. Prawidłowe stosowanie ŚOI ma chronić personel przed narażeniem na zakażenie. Większość ŚOI dostępna jest w różnych rozmiarach. Ważne, by pamiętać o odpowiednim dostosowaniu ŚOI do rozmiaru użytkownika. Na oddziale powinny być dostępne listy kontrolne informujące o kolejnych czynnościach podczas zakładania (tab. 4) i zdejmowania środków ochrony indywidualnej w celu zachowania prawidłowej sekwencji postępowania. Wymagania te dotyczą wszystkich pracowników wchodzących do sali pacjenta. By uniknąć kontaminacji krzyżowej, należy bezwzględnie unikać dzielenia się ekwipunkiem. Przed wejściem do sali pacjenta należy założyć opisane poniżej środki ochrony osobistej.

Wodoodporny fartuch barierowy – musi być czysty, niesterylny, jednorazowy, zapewniać pełną izolację. Fartuch powinien być wiązany z tyłu i w pełni osłaniać narażoną na zakażenie powierzchnię ciała pracownika. W przypadku procedur generujących aerozol należy założyć kombinezon ochronny.
Dopasowana maseczka z filtrem FFP3 lub zasilany filtr respiracyjny oczyszczający powietrze (PAPR) chronią przed zakażeniem drogą kropelkową i powietrzną. Stopień dopasowania do twarzy zależy od modelu, dla- tego powinny być one dobierane indywidualnie. European Centre for Disease Prevention and Control (ECDC) zaleca stosowanie półmasek klasy FFP2 lub FFP3 pod- czas opieki nad pacjentem z podejrzeniem lub potwierdzonym zakażeniem. Podczas procedur generujących aerozol (np. indukcja i pobieranie plwociny, intubacja) zaleca się stosowanie półmasek klasy FFP327. Istotne jest, aby cały personel stosował się do rekomendacji ochrony dróg oddechowych. Przed założeniem maseczki FFP3 lub PAPR personel musi zostać przeszkolony w zakresie ich użytkowania a w przypadku maseczki FFP3 personel należy raz w roku poddać testom dopasowania, aby zapewnić odpowiedni rozmiar. Każdorazowo przed użyciem maseczki FFP3 należy wykonać kontrolę dopasowania, czyli kontrolę szczelności. Często na oddziałach nie ma niestety możliwości indywidualnego dobrania maski. Zazwyczaj jest tylko jeden rozmiar dla wszystkich pracowników ochrony zdrowia. Czas ciągłego użytkowania półmaski filtrującej FFP3 powinien być zgodny ze wskazaniami producenta, jednakże nie dłużej niż 4–6 godzin. Niepokojący jest fakt, że w miarę doniesień o kurczących się zapasach ŚOI zmieniają się wytyczne dotyczące podstawowych środków ochrony. Dotyczy to również masek. Maseczki chirurgiczne chronią głównie przed wydychanymi kropelkami (nie filtrują powietrza) i przed dotykaniem twarzy. Ich użycie zalecane jest w przypadku niedoboru półmasek. Maseczki chirurgiczne nie wymagają indywidulanego dopasowywania i mogą być stosowane nie dłużej niż godzinę27. Wieloośrodkowe badanie przeprowadzone w 137 placówkach pozaszpitalnych w Stanach Zjednoczonych, mające na celu porównanie skuteczności zapobiegania zachorowania na grypę poprzez stosowanie masek chirurgicznych i półmasek FFP3, wykazało brak znaczących różnic. Zaznaczyć należy, że badana grupa w blisko 80 proc. była zaszczepiona na grypę28. Kolejną podnoszoną w ostatnim czasie kwestią jest reprocesowanie masek FFP. Powinny one być gromadzone i poddane procesowi sterylizacji tylko w sytuacji braku dostępu do wymaganych ŚOI i w sytuacji, gdy nie są wyraźnie zabrudzone, nie wykazują cech mechanicznego uszkodzenia, a ich zdejmowanie i przechowywanie nie naraża użytkowników ani otoczenia29.
Wszyscy pracownicy muszą nosić okulary lub osłonę twarzy, aby chronić błony śluzowe przed narażeniem na rozprysk lub potencjalne zanieczyszczenia rąk, oczu czy nosa. Nie są one wymagane w przypadku korzystania z PAPR.
Personel musi nosić czyste, niesterylne rękawiczki. Należy naciągać je na rękawy/mankiety fartucha. Realizując opiekę w salach, w których pacjenci zostali skohortowani, nie ma konieczności wymiany wszystkich ŚOI, wyjątek stanowią rękawice zewnętrzne zakładane po wcześniejszej dezynfekcji rękawic długich, wewnętrznych, chyba że użyte środki uległy uszkodzeniu, zawilgotnieniu bądź kontaminacji materiałem biologicznym. Istotnym elementem postępowania jest również próba scalenia poszczególnych procedur, aby możliwie ograniczyć ruch w salach pacjentów z SARS-CoV-2.
Ważne także jest prawidłowe zdejmowanie środków ochrony indywidualnej zapewniające właściwą kolejność i zapobiegające ekspozycji (tab. 5). Wszystkie elementy odzieży ochronnej należy traktować jako skażone. Powinny one zostać zdjęte w śluzie brudnej, której utworzenie jest zalecane. W razie braku możliwości lokalowych istotne jest wydzielenie strefy buforowej. Wszystkie czynności związane ze zdejmowanie ŚOI wymagają nadzoru „obserwatora” i postępowania zgodnie z ustalonym schematem30. W przypadku braków kadrowych niezbędne jest rozbieranie się przed lustrem – przy czym można się zastanawiać, w ilu salach, śluzach, naprędce zorganizowanych pomieszczeniach zastępczych są lustra i to dostatecznie duże, by umożliwić pełne odwzorowanie sylwetki.

Konsultant krajowy w dziedzinie anestezjologii i intensywnej terapii w sprawie postępowania terapeutycznego u chorych z zakażeniem SARS-CoV-2 w odniesieniu do rodzaju i sposobu używania ŚOI rekomenduje stosowanie Wytycznych ECDC dotyczących zakładania i zdejmowania środków ochrony indywidualnej w czasie opieki nad pacjentami z podejrzeniem lub potwierdzonym zakażeniem wirusem SARS-CoV-2 (COVID-19)31, 32. Wytyczne te jednoznacznie wskazują, że do ochro- ny ciała personelu medycznego służy fartuch ochronny (operacyjny, chirurgiczny) nieprzemakalny oraz maski klasy FFP3 lub FFP2. Odmienne wytyczne przedstawia Światowa Organizacja Zdrowia30. Należy pamiętać, że stan pacjenta z COVID-19 może ulec szybkiemu pogorszeniu, co będzie skutkować koniecznością podjęcia działań generujących aerozol. Warto się wobec tego zastanowić, czy nie należałoby wykonywać wszystkich procedur związanych z opieką nad pacjentem w maskach chroniących przed przeniesieniem wirusa.
Postępowanie z pacjentem wymagającym przyrządowego zabezpieczenia dróg oddechowych
W aktualnym piśmiennictwie dominuje przekona- nie, że tlenoterapii wymaga około 70–80 proc. pacjentów przyjętych do szpitala z powodu zapalenia płuc wywołanego SARS-CoV-233. Rekomenduje się, aby u chorych z hipoksemiczną niewydolnością oddychania stosować tlenoterapię bierną z docelową wartością SpO2 w granicach 92–96 proc. za pomocą wszystkich dostępnych interfejsów, począwszy od kaniuli donosowej, poprzez prostą maskę tlenową i maskę z dyszą Venturiego, aż do maski bezzwrotnej20. U chorych wymagających tlenoterapii biernej o wysokim FiO2 – frakcji wdychanego tlenu ≥ 40 proc., można podjąć próbę leczenia za pomocą tlenoterapii czynnej pod postacią wysokoprzepływowej tlenoterapii donosowej lub nieinwazyjnego wspomagania wentylacji w trybie CPAP (continuous positive airway pressure – stałe dodatnie ciśnienie w drogach oddechowych) lub BiPAP (bilevel positive airway pressure – dodatnie ciśnienie w drogach oddechowych). Aktualnie rekomenduje się stosowanie interfejsów zakrywających usta i nos pacjenta oraz układów oddechowych, które minimalizują ryzyko zakażenia się przez personel medyczny20.
Jedną z bardziej newralgicznych procedur w terapii pacjenta z zapaleniem płuc wywołanym SARS-CoV-2 jest intubacja dotchawicza. W tabeli 6 przedstawiono rekomendacje dotyczące wdrażania i przestrzegania zasad postępowania, co ma na celu ochronę przed za- każeniem kontaktowym lub kropelkowym w styczności z pacjentami, u których występuje podejrzenie lub potwierdzenie zakażenia SARS-CoV-2, szczególnie w sytuacjach związanych z wykonywaniem procedur medycznych (włącznie z intubacją dotchawiczą), w trakcie których dochodzi do wytwarzania aerozolu34, 35.

Wytyczne zwracają uwagę na konieczność wdrożenia zaplanowanych i przemyślanych działań wobec pacjentów z COVID-19. Wiąże się to z przygotowaniem planu uwzględniającego granice eskalacji terapii w przypadku pogorszenia się stanu klinicznego pacjenta. Priorytetem jest wczesne zaangażowanie doświadczonego personelu medycznego lekarskiego i pielęgniarskiego oraz stosunkowo wczesne przekazanie takiego pacjenta na oddział intensywnej terapii. Należy stosować znane i niezawodne techniki, aby szybko zabezpieczyć drogi oddechowe i zminimalizować ryzyko dla personelu. Preoksygenacja jest szczególnie ważna, ponieważ zakażeni pacjenci szybko się desaturują. Przed wejściem zespołu, który ma przeprowadzić intubację dotchawiczą, dostarczanie tlenu pacjentowi powinno być zmaksymalizowane poprzez umieszczenie pacjenta w pozycji 45 stopni. Pacjent powinien pozostać w tej pozycji do momentu wstępnego natlenienia. Przed wejściem zespołu krytycznie chory pacjent z COVID-19 może mieć tlenoterapię prowadzoną przez kaniulę nosową, maskę twarzową prostą lub maskę bezzwrotną. Urządzenia te nie powinny być jednak używane do wstępnego natlenienia z powodu ryzyka rozprzestrzeniania wirusa. Jeśli pacjent otrzymuje tlen o wysokim przepływie, należy go wyłączyć przed zdjęciem maski lub kaniuli donosowej. Natychmiast należy rozpocząć wstępne natlenianie, stosując dostępne maski twarzowe, z filtrem przeciwwirusowym zastosowanym bezpośrednio na maskę. Zalecany jest uchwyt „imadła”, aby zmaksymalizować szczelność maski twarzowej i zminimalizować możliwość przecieków. Należy zminimalizować wentylację ręczną, chyba że jest wymagane do ratunkowego natlenienia. Procedurę intubacji powinien przeprowadzać doświadczony personel. Początkową blokadę nerwowo-mięśniową można uzyskać za pomocą rokuronium (> 1,5 mg/kg m.c.) lub suksametonium (1,5 mg/kg m.c.). Blokada przewodnictwa nerwowo-mięśniowego minimalizuje ryzyko kaszlu, a tym samym rozsiewania wirusa. Zalecane jest rutynowe stosowanie wideolaryngoskopu, co maksymalizuje odległość między twarzą operatora dróg oddechowych a pacjentem. Powinno to zmniejszyć ryzyko transmisji wirusa. Po umieszczeniu rurki mankiet powinien być uszczelniony przed podłączeniem do wentylacji mechanicznej. Filtr przeciwwirusowy należy umieścić bezpośrednio na rurce intubacyjnej. Zwiększenie liczby połączeń zwiększa ryzyko rozłączenia układu i rozpylenia wirusa, stąd rozważyć należy dodatkowe oklejenie sprzętu. Ciśnienie w mankiecie uszczelniają- cym należy monitorować, aby zapewnić odpowiednie uszczelnienie35.
Podsumowanie
Z uwagi na fakt, że pandemia COVID-19 jest stosunkowo nowym zjawiskiem, należy spodziewać się dalszych modyfikacji zaleceń oraz dostosowywania ich do bieżącej sytuacji epidemiologicznej.
Należy pamiętać o bezpieczeństwie personelu medycznego. Pracownicy ochrony zdrowia z racji wykonywanego zawodu należą do najwyższej grupy ryzyka zakażeniem COVID-19, dlatego tak ważna jest edukacja w zakresie przestrzegania podstawowych wytycznych ograniczających rozprzestrzenianie się koronawirusa. Środki ochrony indywidualnej nie powinny podlegać racjonowaniu. W dobie poluzowywania społecznych obostrzeń związanych z postępowaniem epidemicznym personel powinien być bardziej uważny.
Piśmiennictwo:
1. Yin Y, Wunderink RG. MERS, SARS and other coronaviruses as cau- ses of pneumonia. Respirology 2018; 23: 130-137.
2. Cheng ZJ, Shan J. 2019 Novel coronavirus: where we are and what we know. Infection 2020; 48: 155-163.
3. Zhou P, Yang XL, Wang XG i wsp. A pneumonia outbreak associated with a new coronavirus of probable bat origin. Nature 2020; 579: 270-273.
4. Li Q, Guan X, Wu P i wsp. Early transmission dynamics in Wuhan, China, of novel coronavirus-infected pneumonia. N Engl J Med 2020; 382: 1199-1207.
5. Wujtewicz MA, Dylczyk-Sommer A, Aszkiełowicz A i wsp. COVID-19 – co dzisiaj powinien wiedzieć anestezjolog. Anest Int Ter 2020; 52: 34-42.
6. Yang X, Yu Y, Xu J i wsp. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; 8: P475-481.
7. Wu Z, McGoogan JM. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: summary of a report of 72314 cases from the Chinese Center for Disease Control and Prevention. JAMA 2020; 323: 1239-1242.
8. World Health Organization (WHO). Coronavirus disease 2019 (COVID-19). Situation report. https://www.thelancet.com/journals/ lancet/article/PIIS0140-6736(20)30644-9/fulltext.
9. Markiewicz M. „Koronadomino” zabiera szpitalom personel me- dyczny. [Internet]. [cited 2020 April 2]. Available from: https:// pulsmedycyny.pl/koronadomino-zabiera-szpitalompersonel- medyczny-987122.
10. Van Doremalen N, Bushmaker T, Morris DH i wsp. Aerosol and surface sability of SARS-CoV-2 as compared with SARS-CoV-1. N Engl J Med 2020; 382: 1564-1567.
11. Wroczyńska A, Rymer W. 2019-nCoV – nowy koronawirus z Chin. Med Prakt 2020; 2: 119-133.
12. Zhu N, Zhang D, Wang W i wsp. A novel coronavirus from patients with pneumonia in China, 2019. N Engl J Med 2020; 382: 727-733.
13. Chen N, Zhou M, Dong X i wsp. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet 2020; 395: 507-513.
14. Huang C, Wang Y, Li X i wsp. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet 2020; 395: 497-506.
15. Wang D, Hu B, Hu C i wsp. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus-infected pneumonia in Wuhan, China. JAMA 2020; 323: 1061–1069.
16. Yang X, Yu Y, Xu J i wsp. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; 8: P475-481.
17. Guan WJ, Ni ZY, Hu Y i wsp. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020; 382: 1708-1720.
18. Nogalski A. Zasady postępowania w przypadku podejrzenia zakażenia koronawirusem SARS-CoV-2 u pacjentów w stanie nagłego zagrożenia życia lub zdrowia. [Internet]. [cited 2020 March 30]. Available from: http://www.medycynaratunkowa.wroc.pl/covid-19/.
19. WHO Team. Rational use of personal protective equipment for coronavirus disease (COVID-19) and considerations during severe shortages. Interim guidance. [Internet]. [cited 2020 April 6]. Available from: https://apps.who.int/iris/bitstream/handle/10665/331695/ WHO-2019-nCov-IPC_PPE_use-2020.3-eng.pdf.
20. Agencja Oceny Technologii Medycznych i Taryfikacji. Polskie zale- cenia diagnostyczno-terapeutyczne oraz organizacyjne w zakresie opieki nad osobami zakażonymi lub narażonymi na zakażenie SARS-CoV-2. [Internet]. [cited 2020 April 30]. Available from: https://www.aotm.gov.pl/www/zalecenia-covid-19-2.
21. Wroczyńska A, Rymer W. 2019-nCoV – nowy koronawirus z Chin. Med. Prakt 2020; 2: 119-133.
22. High consequence infectious diseases (HCID). [Internet]. [cited 2020 March 27]. Available from: thttps://www.gov.uk/guidance/ high-consequence-infectious-diseases-hcid.
23. Szczeklik W, Górka J, Owczuk R i wsp. Postępowanie u dorosłych chorych na COVID-19 w stanie krytycznym na oddziałach intensywnej terapii. Podsumowanie wytycznych Surviving Sepsis Campaign. Med Prakt 2020; 4: 10-19.
24. Owczuk R. Postępowanie kliniczne w ostrym zakażeniu dróg oddecho- wych o ciężkim przebiegu (SARI) w przypadku podejrzenia choroby COVID-19 [Internet]. [cited 2020 March 29].
25. COVID-19 – wytyczne Australijskiego i Nowozelandzkiego Towa- rzystwa Intensywnej Terapii dla krytycznie chorych. [Internet]. [cited 2020 March 29]. Available from: https://www.anzics.com. au/wp-content/uploads/2020/03/ANZICS-COVID-19-Guidelines-
-Version-1.pdf.
26. Gutysz-Wojnicka A, Jadczak M, Krukowska-Sitek H i wsp. Zalecenia Grupy Roboczej do spraw praktyki w pielęgniarstwie anestezjologicznym i intensywnej opieki w sprawie zachowania bezpieczeństwa podczas postępowania z chorym zakażonym/podejrzanym o zakażenie wirusem SARS-CoV-2 (COVID-19), hospitalizowanym w OIT. Pielęg Anest Int Opiece 2020; 6:1.
27. European Centre for Disease Prevention and Control (ECDC). Safe use of personal protective equipment in the treatment of infectious diseases of high consequence 2014. [Internet]. [cited 2020 March 29]. Available from: https://www.ecdc.europa.eu/en/publi- cations-data/safe-use-personal-protective-equipment-treatment- infectious-diseases-high.
28. Radonovich LJ, Simberkoff MS, Bessesen MT i wsp. N95 respira- tors vs. medical masks for preventing influenza among health care personnel: a randomized clinical trial. JAMA 2019; 322: 824-833.
29. European Centre for Disease Prevention and Control. Cloth masks and mask sterilisation as options in case of shortage of surgical masks and respirators – 26 March 2020. ECDC; Stockholm 2020.
30. World Health Organization. Rational use of personal protective equipment for coronavirus disease (COVID-19): interim guidance. [Internet]. [cited 2020 March 15]. Available from: https://apps.who. int/iris/handle/10665/331215.
31. Stanowisko konsultanta krajowego w dziedzinie anestezjologii i intensywnej terapii w sprawie postępowania terapeutycznego u chorych z zakażeniem koronawirusem SARS-CoV-2. [Internet]. [cited 2020 March 13].
32. Zalecenia ECDC dotyczące zakładania i zdejmowania środków ochrony indywidualnej w czasie opieki nad pacjentami z podejrze- niem lub potwierdzonym zakażeniem wirusem SARS-CoV-2 (CO- VID-19). [Internet]. [cited 2020 March 2].
33. Alhazzani W, Møller MH, Arabi YM i wsp. Surviving sepsis campa- ign guidelines on the management of critically Ill adults with coronavirus disease 2019 (COVID-19). Intensive Care Med 2020: 1-34.
34. Caputo KM, Byrick R, Chapman MG i wsp. Intubation of SARS patients: infection and perspectives of healthcare workers. Can J Anaesth 2006; 53: 122-129.
35. Rekomendacje dotyczące wdrażania i przestrzegania zasad postępowania, mających na celu ochronę przed zakażeniem kontaktowym lub kropelkowym w styczności z pacjentami, u których wy- stępuje podejrzenie lub potwierdzenie zakażenia koronawirusem 2019-nCoV, szczególnie w sytuacjach związanych z wykonywaniem procedur medycznych (włącznie z intubacją dotchawiczą). [Internet]. [cited 2020 March 2]. Available from: https://konsultan- tait.gumed.edu.pl/.
Artykuł opublikowano w „Pielęgniarstwie Chirurgicznym i Angiologicznym” 4/2020.

Źródło:
Pielęgniarstwo Chirurgiczne i Angiologiczne/Anna Michalik, Jolanta Kolonko, Dariusz Maciejewski, Monika Kadłubowska
Pielęgniarstwo Chirurgiczne i Angiologiczne/Anna Michalik, Jolanta Kolonko, Dariusz Maciejewski, Monika Kadłubowska