Półpasiec w dobie pandemii COVID-19
Badania wskazują na związek między zakażeniem SARS-CoV-2 a reaktywacją wirusa ospy wietrznej i półpaśca. Zmiany skórne charakterystyczne dla półpaśca mogą być pierwszym objawem COVID-19, współistnieć z zakażeniem SARS-CoV-2 lub pojawić się po jego przebyciu. Z tego powodu u chorych na półpasiec należałoby przeprowadzać skrupulatny wywiad epidemiologiczny i ewentualne badania diagnostyczne, nawet w przypadku braku objawów zakażenia SARS-CoV-2.
Wirus ospy wietrznej i półpaśca wywołuje pierwotną infekcję, tj. ospę wietrzną. Po przechorowaniu ospy wietrznej wirus pozostaje w formie latentnej w komórkach zwojowych korzeni grzbietowych oraz w zwojach nerwów czaszkowych. Latencja określana jest jako obecność genomu wirusa w obrębie komórek gospodarza przy jednoczesnym ograniczonym poziomie ekspresji wirusowego DNA i braku odpowiedzi immunologicznej. Stan ten, zwany również nosicielstwem, może utrzymywać się długi czas. Do ponownej replikacji i wysiewu zmian skórnych charakterystycznych dla półpaśca może dojść po wielu latach.
Zachorowanie na półpasiec może wystąpić po przechorowaniu ospy wietrznej lub po szczepieniu przeciwko ospie wietrznej, niezależnie od czasu, jaki upłynął od zakażenia lub szczepienia. Nasilenie zmian skórnych w przebiegu półpaśca nie ma związku z ciężkością przebiegu ospy wietrznej w przeszłości. Wykazano, że po przechorowaniu ospy wietrznej półpasiec występuje częściej i ma zwykle cięższy przebieg niż w przypadku reaktywacji wirusa podanego w następstwie szczepienia przeciw ospie wietrznej.
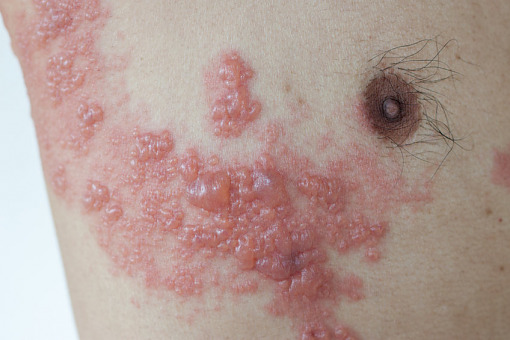
W przebiegu półpaśca zmiany skórne są ograniczone i jednostronne, co zależy prawdopodobnie od odporności powstałej w wyniku przebytej wcześniej ospy wietrznej. Rzadko się zdarza, że pęcherzyki zajmują dwa lub więcej dermatomów. Uogólnione zmiany skórne występują najrzadziej, w 2 proc. przypadków. W przebiegu ospy wietrznej pęcherzyki zlokalizowane są bardziej powierzchownie, a stan zapalny otaczającej skóry jest znacznie mniej nasilony. Półpasiec rozsiany wiąże się z cięższym i dłuższym przebiegiem, a także współistniejącymi zmianami narządowymi o charakterze zapalnym, które są zlokalizowane w płucach, wątrobie, nerkach lub pniu mózgu. Ryzyko zgonu wynosi 5–15 proc., a najczęstszą przyczyną jest zapalenie płuc. Wykwitem pierwotnym w półpaścu są pęcherzyki wypełnione treścią surowiczą, zwykle zgrupowane na rumieniowej podstawie, niekiedy zlewające się w większe pęcherze. Do reaktywacji wirusa dochodzi najczęściej u osób w starszym wieku, z zaburzeniami funkcji układu immunologicznego, a także poddanych radioterapii lub nadmiernej ekspozycji na promieniowanie UV.
W ostatnim czasie wiele badań wskazuje na związek między zakażeniem SARS-CoV-2 a reaktywacją wirusa ospy wietrznej i półpaśca. Sugeruje się, że zmiany skórne charakterystyczne dla półpaśca mogą być pierwszym objawem COVID-19, współistnieć z zakażeniem SARS-CoV-2 lub pojawić się po jego przechorowaniu.
Zarówno neurotropowy varicella-zoster virus, jak i SARS-CoV-2 wykazują powinowactwo do układu nerwowego. Wirusy te przyczyniają się do zwiększenia ryzyka wystąpienia udaru, co ma prawdopodobnie związek z nasilonym procesem zapalnym w obrębie naczyń krwionośnych. Mimo że trudno jest określić związek patogenetyczny między COVID-19 a półpaścem, to obserwowany na świecie wzrost częstości współwystępowania obu chorób, zwłaszcza u osób młodych, immunokompetentnych, skłania do przeprowadzenia u chorych na półpasiec skrupulatnego wywiadu epidemiologicznego i ewentualnych badań diagnostycznych, nawet w przypadku braku objawów zakażenia SARS-CoV-2.
Związek między COVID-19 a Herpesviridae nie jest dobrze poznany, jednak niektóre doniesienia sugerują rozwój półpaśca jako możliwe powikłanie zakażenia SARS-CoV-2. Zwykle w przypadku obniżenia odporności komórkowej gospodarza dochodzi do reaktywacji wirusa, co obserwuje się u pacjentów z niedoborami odporności. W przebiegu COVID-19 następuje również obniżenie odporności komórkowej, co prowadzi do zmniejszenia liczby limfocytów, zwłaszcza limfocytów T CD3+, CD4+, CD8+. Prawdopodobną przyczyną reaktywacji varicella-zoster virus jest obniżenie bezwzględnej liczby limfocytów spowodowane zakażeniem SARS-CoV-2. COVID-19 może zwiększać ryzyko reaktywacji varicella-zoster virus poprzez obniżenie odporności komórkowej. Zwiększoną liczbę zachorowań na półpasiec w populacji w trakcie pandemii można także tłumaczyć zwiększonym stresem psychicznym w tym okresie.
Pełna treść artykułu: Olga Krupa, Aleksandra Małolepsza, Anna Woźniacka. Herpes zoster during the COVID-19 pandemic. Dermatol Rev/Przegl Dermatol 2021; 108: 385-393.
Zachorowanie na półpasiec może wystąpić po przechorowaniu ospy wietrznej lub po szczepieniu przeciwko ospie wietrznej, niezależnie od czasu, jaki upłynął od zakażenia lub szczepienia. Nasilenie zmian skórnych w przebiegu półpaśca nie ma związku z ciężkością przebiegu ospy wietrznej w przeszłości. Wykazano, że po przechorowaniu ospy wietrznej półpasiec występuje częściej i ma zwykle cięższy przebieg niż w przypadku reaktywacji wirusa podanego w następstwie szczepienia przeciw ospie wietrznej.
W przebiegu półpaśca zmiany skórne są ograniczone i jednostronne, co zależy prawdopodobnie od odporności powstałej w wyniku przebytej wcześniej ospy wietrznej. Rzadko się zdarza, że pęcherzyki zajmują dwa lub więcej dermatomów. Uogólnione zmiany skórne występują najrzadziej, w 2 proc. przypadków. W przebiegu ospy wietrznej pęcherzyki zlokalizowane są bardziej powierzchownie, a stan zapalny otaczającej skóry jest znacznie mniej nasilony. Półpasiec rozsiany wiąże się z cięższym i dłuższym przebiegiem, a także współistniejącymi zmianami narządowymi o charakterze zapalnym, które są zlokalizowane w płucach, wątrobie, nerkach lub pniu mózgu. Ryzyko zgonu wynosi 5–15 proc., a najczęstszą przyczyną jest zapalenie płuc. Wykwitem pierwotnym w półpaścu są pęcherzyki wypełnione treścią surowiczą, zwykle zgrupowane na rumieniowej podstawie, niekiedy zlewające się w większe pęcherze. Do reaktywacji wirusa dochodzi najczęściej u osób w starszym wieku, z zaburzeniami funkcji układu immunologicznego, a także poddanych radioterapii lub nadmiernej ekspozycji na promieniowanie UV.
W ostatnim czasie wiele badań wskazuje na związek między zakażeniem SARS-CoV-2 a reaktywacją wirusa ospy wietrznej i półpaśca. Sugeruje się, że zmiany skórne charakterystyczne dla półpaśca mogą być pierwszym objawem COVID-19, współistnieć z zakażeniem SARS-CoV-2 lub pojawić się po jego przechorowaniu.
Zarówno neurotropowy varicella-zoster virus, jak i SARS-CoV-2 wykazują powinowactwo do układu nerwowego. Wirusy te przyczyniają się do zwiększenia ryzyka wystąpienia udaru, co ma prawdopodobnie związek z nasilonym procesem zapalnym w obrębie naczyń krwionośnych. Mimo że trudno jest określić związek patogenetyczny między COVID-19 a półpaścem, to obserwowany na świecie wzrost częstości współwystępowania obu chorób, zwłaszcza u osób młodych, immunokompetentnych, skłania do przeprowadzenia u chorych na półpasiec skrupulatnego wywiadu epidemiologicznego i ewentualnych badań diagnostycznych, nawet w przypadku braku objawów zakażenia SARS-CoV-2.
Związek między COVID-19 a Herpesviridae nie jest dobrze poznany, jednak niektóre doniesienia sugerują rozwój półpaśca jako możliwe powikłanie zakażenia SARS-CoV-2. Zwykle w przypadku obniżenia odporności komórkowej gospodarza dochodzi do reaktywacji wirusa, co obserwuje się u pacjentów z niedoborami odporności. W przebiegu COVID-19 następuje również obniżenie odporności komórkowej, co prowadzi do zmniejszenia liczby limfocytów, zwłaszcza limfocytów T CD3+, CD4+, CD8+. Prawdopodobną przyczyną reaktywacji varicella-zoster virus jest obniżenie bezwzględnej liczby limfocytów spowodowane zakażeniem SARS-CoV-2. COVID-19 może zwiększać ryzyko reaktywacji varicella-zoster virus poprzez obniżenie odporności komórkowej. Zwiększoną liczbę zachorowań na półpasiec w populacji w trakcie pandemii można także tłumaczyć zwiększonym stresem psychicznym w tym okresie.
Pełna treść artykułu: Olga Krupa, Aleksandra Małolepsza, Anna Woźniacka. Herpes zoster during the COVID-19 pandemic. Dermatol Rev/Przegl Dermatol 2021; 108: 385-393.
