Atopowe zapalenie skóry i miejscowe nadkażenie
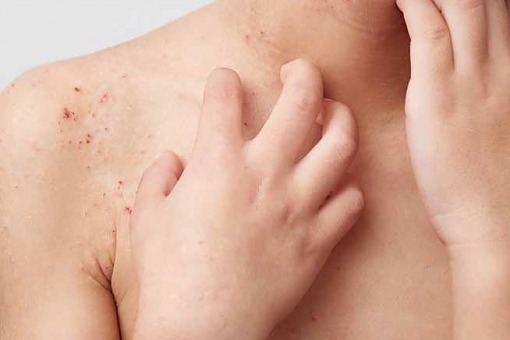
AZS to przewlekła, nawrotowa, zapalna choroba skóry. Leczenie i postępowanie profilaktyczne muszą uwzględniać złożoną i nie do końca poznaną patogenezę AZS oraz jego wpływ na jakość życia. Stanowi ono istotny problem ekonomiczny zarówno dla rodziców dzieci z AZS, jak i dla pacjentów dorosłych. Związane z tą chorobą miejscowe nadkażenia są wyzwaniem w codziennej praktyce dermatologa, alergologa, a także pediatry i lekarza rodzinnego.
Atopowe zapalenie skory jest chorobą niejednorodną – niekiedy pacjent wykazuje wyraźne cechy atopii, często jednak ich nie ma. Ze względu na brak istotnych markerów laboratoryjnych przy rozpoznaniu AZS należy kierować się kryteriami Hanifina i Rajki. Cztery główne kryteria, tzw. większe, to świąd skory, typowe umiejscowienie zmian skórnych, przewlekły i nawrotowy przebieg choroby oraz atopia u pacjenta lub w wywiadzie rodzinnym. Z kolei wśród kryteriów mniejszych są między innymi wczesny początek zmian, zwiększone stężenie IgE, nietolerancja wełny, nietolerancja pokarmu, nawracające zakażenia skory, wyprysk rąk, wyprysk stop, wyprysk sutków, sucha skora, zapalenie czerwieni wargowej, biały dermografizm, świąd po spoceniu.
– Wśród tych kryteriów niezwykle ważne wydają się nawracające zakażenia skory. W obrazie klinicznym mamy wówczas pełne spektrum wykwitów, od rumieni, grudek przez wykwity skórne związane z powstawaniem nadżerek do pęknięć i strupów – mówi prof. dr hab. n. med. Agnieszka Żebrowska, z Kliniki Dermatologii i Wenerologii Uniwersytetu Medycznego w Łodzi. Ponieważ choroba jest niejednorodna, w gabinecie mogą się pojawić zarówno pacjenci z niewielkimi, ograniczonymi zmianami tylko w jednej lokalizacji (np. u dzieci będą to zmiany na policzkach), jak i pacjenci ze zmianami rozległymi, zajmującymi cały tułów lub całe kończyny.
Dwie główne fazy AZS
Przebieg AZS można podzielić na dwie główne fazy. – Faza pierwsza, typ wypryskowy, dotyczy głownie dzieci do 3. roku życia. Zmiany mają charakter rumieniowo- -grudkowy i pojawiają się ok. 3. miesiąca życia. Zajmują skórę twarzy, owłosioną skórę głowy i odsiebne części kończyn. Towarzyszy im silny świąd oraz często nadkażenia bakteryjne, wirusowe lub grzybicze. Faza druga, liszajowata, dotyczy dzieci, młodzieży i dorosłych. Zmiany mają charakter ograniczony, a stan zapalny obejmuje przede wszystkim twarz, szyję oraz doły łokciowe i podkolanowe. W tej fazie obserwuje się ogniska lichenizacji, gdzie widoczne jest wzmożone poletkowanie i utrwalona pogrubiała skora, która pozostaje u pacjenta jako stały obraz kliniczny, nawet jeśli nie ma stanu zapalnego. Zdarzają się również pacjenci, których zmiany dążą do erytrodermii – wyjaśnia prof. Agnieszka Żebrowska.
Błędne koło
– W skórze dotkniętej atopowym zapaleniem ma miejsce szereg procesów, takich jak upośledzenie odpowiedzi immunologicznej, upośledzenie budowy bariery naskórkowej, spadek produkcji białek przeciwdrobnoustrojowych, wzmożona przeznaskorkowa utrata wody, nasilona odpowiedź zależna od limfocytów Th1, Th2, jak również zależna od ścieżki STAT/JAK, obniżona synteza AMP, wzmożona kolonizacja skory przez gronkowca złocistego. Do tego dochodzi wiele substancji odpowiedzialnych za świąd, takich jak neuropeptydy, histamina, interleukina 31 – wylicza prof. Agnieszka Żebrowska.
– To wszystko prowadzi do mechanizmu błędnego koła. Uszkodzona bariera naskórkowa powoduje powstawanie stanu zapalnego, a stan zapalny ze wzmożonym świądem wywołuje przymus drapania, co nasila uszkodzenie bariery naskórkowej i prowadzi do ciągłego procesu zapalnego. Warto podkreślić, że bariera naskórkowa jest niezwykle ważnym elementem w patogenezie AZS, ponieważ zapewnia integralność naskórka, zapobiega wnikaniu szkodliwych substancji ze środowiska, przeciwdziała szkodliwemu działaniu ultrafioletu czy mikroorganizmów, powstaje w niej naturalny czynnik nawilżający i lipidy, głownie ceramidy, cholesterol, wolne kwasy tłuszczowe.
– Uszkodzenie bariery naskórkowej jest najbardziej charakterystyczną cechą AZS. Dbanie o jej odbudowę stanowi główny, najważniejszy cel leczenia tej choroby, jest też najskuteczniejszą formą profilaktyki nawrotów i rozwoju zapalenia – mówi prof. Agnieszka Żebrowska. Nadżerkom i strupom, które pojawiają się po przerwaniu ciągłości skory, towarzyszy duża bolesność. – Są to również miejsca, w których mogą się pojawiać nadkażenia bakteryjne, czyli miodowożołte strupy – dodaje prof. Agnieszka Żebrowska.
Indywidualny dobór leczenia
– Każdy pacjent z AZS może mieć inny poziom świądu, inną liczbę nawrotów zakażeń bakteryjnych, inną liczbę zaostrzeń. Dlatego niezwykle ważny jest indywidualny dobór leczenia w zależności od aktywności procesu chorobowego, rozległości zmian skórnych, objawów podmiotowych i współistniejących chorób atopowych – podkreśla prof. Agnieszka Żebrowska.
– Leczenie należy rozpocząć jak najwcześniej, kiedy pojawiają się pierwsze objawy kliniczne. Ważne jest zapobieganie zmianom zapalnym w niemowlęctwie i kontrola aktywnych i subklinicznych stanów zapalnych, z którymi mamy chyba największy problem – dodaje. Opublikowany przez Europejską Akademię Dermatologii i Wenerologii konsensus dotyczący postępowania w AZS opisuje strategię podstawową dla każdego typu atopowego zapalenia skory.
– Jest to przede wszystkim terapia emoliencyjna, dokładnie określająca częstość smarowania i liczbę miligramow emolientu stosowanych codziennie, jak również odkażanie skory. W łagodnym AZS stosuje się terapię reaktywną glikokortykosteroidami miejscowy mi lub inhibitorami kalcyneuryny – mówi prof. Agnieszka Żebrowska.
– Z kolei w AZS o umiarkowanym przebiegu powinna być stosowana terapia proaktywna z inhibitorami kalcyneuryny bądź glikokortykosteroidami miejscowymi, mokre opatrunki, fototerapia czy leczenie klimatyczne. Ciężkie AZS, zarówno u dzieci, jak i dorosłych, wymaga hospitalizacji i leczenia immunosupresyjnego, z wyboru jest to cyklosporyna A, ewentualnie inne leki supresyjne, takie jak metotreksat czy azatiopryna, lub też leczenie biologiczne – dupilumab – dodaje.
Polski konsensus dotyczący postępowania w AZS opracowany przez Polskie Towarzystwo Dermatologiczne, Polskie Towarzystwo Alergologiczne, Polskie Towarzystwo Pediatryczne i Polskie Towarzystwo Medycyny Rodzinnej bardzo podobnie określa zakres terapii w każdym z tych przypadków AZS.
Problemy w leczeniu AZS
– Pacjenci bardzo często opóźniają terapię w obawie przed działaniami niepożądanymi glikokortykosteroidow miejscowych i inhibitorów kalcyneuryny. Stosują nieadekwatne ilości leków i stąd brak odpowiedniego efektu klinicznego. Często mimo jasnego przekazu od lekarza: kiedy, jak, ile i na jaki obszar skory stosować preparat, pacjent o tym zapomina. Dlatego myślę, że istotna jest informacja w formie pisemnej, czytelna w przekazie. Wtedy może pacjent będzie stosował emolient systematycznie. Należy wyjaśnić, dlaczego zalecamy terapię proaktywną, mimo że stan skory się poprawia i nie ma już stanu zapalnego. Należy też wytłumaczyć rodzicom małych dzieci konieczność reagowania nawet na najmniejsze zmiany zapalne, ponieważ mamy małą liczbę preparatów przeciwzapalnych zarejestrowanych dla dzieci poniżej 2. roku życia i należy stosować terapię profilaktyczną – mówi prof. Agnieszka Żebrowska.
Terapia proaktywna
Terapia proaktywna to terapia takrolimusem likwidująca nawet minimalny proces zapalny. Dozwolona jest od 2. roku życia, można ją stosować zarówno u dzieci, jak i u dorosłych.
– U dzieci stosujemy stężenie inhibitorów kalcyneuryny na poziomie 0,03 proc., u osób dorosłych 0,1 proc. Jest to niewątpliwie kuracja korzystna farmakoekonomicznie, ponieważ pozwala zużyć mniej substancji czynnych, oczywiście przy prawidłowym stosowaniu emolientow – wyjaśnia prof. Agnieszka Żebrowska.
– Miejscowe inhibitory kalcyneuryny, takie jak pimekrolimus i takrolimus, to preparaty bez potencjału atrofogennego, z nieoznaczalnym stężeniem w surowicy, niefototoksyczne, niepowodujące alergii kontaktowej. Szczególne wskazanie do ich stosowania to skora twarzy, szyi, okolice fałdek. Rzadko dają efekty uboczne, zwykle jest to rumień i pieczenie skory, które przemija po kilku minutach. To niewątpliwie przełom w leczeniu AZS, gdyż wykazują one skuteczność podobną do glikokortykosteroidow, ale mają lepszy profil bezpieczeństwa, zwłaszcza w długotrwałej kontroli choroby. W łagodnych postaciach AZS u pacjentów powyżej 2. roku życia możemy zastosować w schemacie ciągłym lub przerywanym pimekrolimus 1 proc. i u tych pacjentów sprawdza się on zarówno w lokalizacjach wrażliwych, jak i w okolicach dołów łokciowych czy podkolanowych. Takrolimus natomiast jest na pewno preparatem silniejszym niż pimekrolimus, możemy go aplikować 2 razy dziennie w okresie terapii reaktywnej, następnie raz dziennie do ustąpienia zmian. Ma działanie przeciwzapalne, przeciwświądowe i co niezwykle ważne – udowodnioną zdolność odbudowy bariery naskórkowej. Zmniejsza aktywność proteaz i przeznaskorkową utratę wody, zwiększa integralność naskórka i normalizuje pH. Zwiększa naturalną ekspresję białek przeciwbakteryjnych, w związku z czym wpływa na kolonizację przez gronkowca złocistego. Porównując skuteczność i bezpieczeństwo proaktywnej terapii podtrzymującej takrolimusem stosowanym 2 razy w tygodniu ze standardową terapią zaostrzeń w AZS przez 12 miesięcy, wykazano zmniejszenie liczby zaostrzeń ze średnio kilku, a u niektórych pacjentów nawet kilkunastu do średnio dwóch w ciągu roku. Wydłużamy więc czas remisji – dodaje.
– W terapii AZS stosujemy również miejscowe glikokortykosteroidy, które mają działanie immunosupresyjne i szeroki wpływ na układ immunologiczny. Ich aplikacja zmniejsza kolonizację skory przez gronkowca złocistego. Mamy obecnie do dyspozycji leki nowoczesne, z niskim potencjałem atrofogennym, które aplikuje się raz dziennie, zawsze naprzemiennie z emolientami. Musimy pamiętać o problemie nadwrażliwości, więc jeśli pacjent zgłasza problemy, powinniśmy wykonać testy płatkowe z glikokortykosteroidami i podjąć próbę terapii inhibitorami kalcyneuryny, odstawiając sterydy. Pamiętajmy o rozmowach z pacjentami i o tym, że niektórzy z nich bardzo się boją sterydów. Są też tacy, którzy stosują ich za dużo i czasem tam, gdzie nie powinni – przestrzega prof. Agnieszka Żebrowska.
Wtórne infekcje bakteryjne skóry
Częstym problemem w AZS są nadkażenia bakteryjne, inaczej zliszajcowacenie.
– Dotyczy ono dermatoz zapalnych, zwłaszcza tych, w których występują objawy wysiękowe, jest świąd, dochodzi do wtórnych wykwitów związanych z drapaniem. Tam ma miejsce kolonizacja przez gronkowca złocistego i paciorkowce. Klinicznie manifestuje się ona powstaniem miękkich, miodowożołtych strupów. Wszystkie dermatozy zapalne, którym towarzyszy świąd, sprzyjają wtórnym infekcjom bakteryjnym skory. Należy leczyć infekcję bakteryjną, a równolegle dermatozę zapalną, która jest jej podłożem – mówi prof. Agnieszka Żebrowska.
W okresie zaostrzenia AZS widać ścisłą zależność pomiędzy nasileniem stanu zapalnego, świądem i drapaniem a kolonizacją skory przez gronkowca złocistego i utratą różnorodności mikrobiologicznej w skórze pacjentów z AZS.
– Mogą to być zarówno zmiany ograniczone do jednej lokalizacji, jak i uogólnione zmiany z miodowożołtymi strupami, z bardzo dużym świądem, a potem ze zmianami o charakterze rumienia i złuszczania – tłumaczy prof. Agnieszka Żebrowska.
AZS i gronkowiec złocisty
Dlaczego w przebiegu AZS dochodzi do tak dużej kolonizacji gronkowcem złocistym?
– Ponieważ zachodzą okoliczności wybitnie sprzyjające tej kolonizacji. Jest to na pewno zwiększona adhezja gronkowca w związku z nadprodukcją fibronektyny i fibrynogenu, a także defekt bariery naskórkowej, zmniejszona zawartość lipidów w skórze, suchość skory oraz zmniejszona produkcja endogennych peptydów przeciwbakteryjnych przez keratynocyty – odpowiada prof. Agnieszka Żebrowska.
W związku z tym wg polskiego konsensusu dotyczącego postępowania w AZS każde zaostrzenie objawów AZS powinno być uważane za zaostrzenie być może związane z infekcją, najczęściej gronkowcową. Eradykacja gronkowca złocistego wpływa na poprawę przebiegu choroby.
– Wyniki badań wskazują na skuteczność terapeutyczną środków odkażających – oktenidyny, chlorheksydyny, oraz preparatów przeciwbakteryjnych – mupirocyny, kwasu fusydowego i retapamuliny, w stosunku do gronkowca złocistego. Nie zaleca się przewlekłego stosowania antybiotyków miejscowych ze względu na możliwość powstania antybiotykooporności – mówi prof. Agnieszka Żebrowska. – Uzasadnieniem dla stosowania antybiotyków doustnych jest zaostrzenie AZS z klinicznymi objawami zakażenia bakteryjnego. Zalecane są krótkie kursy doustnych antybiotyków, np. cefalosporyny. W innych przypadkach leczenie antybiotykami doustnymi jest niewskazane. Ze względu na zaburzenie profilu peptydów przeciwbakteryjnych w AZS uzyskanie trwałej dekolonizacji skory nie jest praktycznie możliwe – zastrzega.
Podstawy terapii miejscowej
– Podstawą terapii miejscowej jest mupirocyna i kwas fusydowy. W przypadku leczenia stanu zapalnego z nadkażeniem bakteryjnym chętnie korzystamy z preparatow łączonych. Możemy wykorzystać połączenie glikokortykosteroidu z antybiotykiem i wtedy nie musimy już stosować dwóch aplikacji odsuniętych w czasie. W przypadku fałdów, gdzie może dojść do nadkażenia drożdżakami, stosujemy często preparaty łączone, np. antybiotyk i lek przeciwbakteryjny i/lub przeciwgrzybiczy – mówi prof. Agnieszka Żebrowska.
– Musimy pamiętać, że mupirocyna jest jedynym miejscowym antybiotykiem do stosowania w dermatologii, który został umieszczony w wykazie leków niezbędnych wg Światowej Organizacji Zdrowia. I te preparaty wykorzystujemy. Na podstawie prac z ośrodka rzeszowskiego, gdzie badano lekooporność szczepów izolowanych u pacjentów z AZS, wiemy, że izolowane szczepy wykazywały oporność na antybiotyki stosowane częściej, ogólnie i miejscowo niż przy jedynie stosowaniu miejscowym, w związku z czym rekomenduje się stosowanie tych preparatów miejscowo – mówi prof. Agnieszka Żebrowska.
– Wyższą oporność wykazują te szczepy wobec erytromycyny, klindamycyny czy wobec starszych generacji antybiotyków niż wobec kwasu fusydowego (7,3 proc.), natomiast najmniejszą wobec mupirocyny (4,9 proc.) – dodaje. – Przy eradykacji gronkowca złocistego ze skolonizowanej skory nigdy nie uzyskamy trwałej dekolonizacji. Stąd prace, które mówią, że wysiewy i zaostrzenia powinny być leczone tak krótko, jak się da, ponieważ generujemy dość dużą lekooporność – wyjaśnia prof. Agnieszka Żebrowska.
– W pracy z ośrodka gdańskiego wykazano wśród pacjentów z AZS lekooporność populacji wobec kwasu fusydowego na poziomie 15 proc., mupirocyny 17 proc., ale już ta lekooporność różniła się w stosunku do szczepów MRSA i MSSA. W tym przypadku lekiem z wyboru jest niewątpliwie mupirocyna, wobec której dla szczepu MRSA w ogóle nie wykazywano oporności, podczas gdy wobec kwasu fusydowego 18 proc., a jeszcze wyższą wobec starszych antybiotyków. W związku z tym na pewno musimy pamiętać o nowych rekomendacjach dotyczących stosowanych preparatów i prowadzić terapię profilaktyczną, emoliencyjną i proaktywną, która pozwoli oszczędzić chorym stosowania substancji aktywnych i leczenia zaostrzeń wynikających ze zliszajcowacenia – mówi prof. Agnieszka Żebrowska.
Tekst opublikowano w „Kurierze Medycznym” 7/2020. Czasopismo można zamówić na stronie: www.termedia.pl/km/prenumerata.
Zachęcamy do polubienia profilu „Menedżera Zdrowia” na Facebooku: www.facebook.com/MenedzerZdrowia i obserwowania kont na Twitterze i LinkedInie: www.twitter.com/MenedzerZdrowia i www.linkedin.com/MenedzerZdrowia.
– Wśród tych kryteriów niezwykle ważne wydają się nawracające zakażenia skory. W obrazie klinicznym mamy wówczas pełne spektrum wykwitów, od rumieni, grudek przez wykwity skórne związane z powstawaniem nadżerek do pęknięć i strupów – mówi prof. dr hab. n. med. Agnieszka Żebrowska, z Kliniki Dermatologii i Wenerologii Uniwersytetu Medycznego w Łodzi. Ponieważ choroba jest niejednorodna, w gabinecie mogą się pojawić zarówno pacjenci z niewielkimi, ograniczonymi zmianami tylko w jednej lokalizacji (np. u dzieci będą to zmiany na policzkach), jak i pacjenci ze zmianami rozległymi, zajmującymi cały tułów lub całe kończyny.
Dwie główne fazy AZS
Przebieg AZS można podzielić na dwie główne fazy. – Faza pierwsza, typ wypryskowy, dotyczy głownie dzieci do 3. roku życia. Zmiany mają charakter rumieniowo- -grudkowy i pojawiają się ok. 3. miesiąca życia. Zajmują skórę twarzy, owłosioną skórę głowy i odsiebne części kończyn. Towarzyszy im silny świąd oraz często nadkażenia bakteryjne, wirusowe lub grzybicze. Faza druga, liszajowata, dotyczy dzieci, młodzieży i dorosłych. Zmiany mają charakter ograniczony, a stan zapalny obejmuje przede wszystkim twarz, szyję oraz doły łokciowe i podkolanowe. W tej fazie obserwuje się ogniska lichenizacji, gdzie widoczne jest wzmożone poletkowanie i utrwalona pogrubiała skora, która pozostaje u pacjenta jako stały obraz kliniczny, nawet jeśli nie ma stanu zapalnego. Zdarzają się również pacjenci, których zmiany dążą do erytrodermii – wyjaśnia prof. Agnieszka Żebrowska.
Błędne koło
– W skórze dotkniętej atopowym zapaleniem ma miejsce szereg procesów, takich jak upośledzenie odpowiedzi immunologicznej, upośledzenie budowy bariery naskórkowej, spadek produkcji białek przeciwdrobnoustrojowych, wzmożona przeznaskorkowa utrata wody, nasilona odpowiedź zależna od limfocytów Th1, Th2, jak również zależna od ścieżki STAT/JAK, obniżona synteza AMP, wzmożona kolonizacja skory przez gronkowca złocistego. Do tego dochodzi wiele substancji odpowiedzialnych za świąd, takich jak neuropeptydy, histamina, interleukina 31 – wylicza prof. Agnieszka Żebrowska.
– To wszystko prowadzi do mechanizmu błędnego koła. Uszkodzona bariera naskórkowa powoduje powstawanie stanu zapalnego, a stan zapalny ze wzmożonym świądem wywołuje przymus drapania, co nasila uszkodzenie bariery naskórkowej i prowadzi do ciągłego procesu zapalnego. Warto podkreślić, że bariera naskórkowa jest niezwykle ważnym elementem w patogenezie AZS, ponieważ zapewnia integralność naskórka, zapobiega wnikaniu szkodliwych substancji ze środowiska, przeciwdziała szkodliwemu działaniu ultrafioletu czy mikroorganizmów, powstaje w niej naturalny czynnik nawilżający i lipidy, głownie ceramidy, cholesterol, wolne kwasy tłuszczowe.
– Uszkodzenie bariery naskórkowej jest najbardziej charakterystyczną cechą AZS. Dbanie o jej odbudowę stanowi główny, najważniejszy cel leczenia tej choroby, jest też najskuteczniejszą formą profilaktyki nawrotów i rozwoju zapalenia – mówi prof. Agnieszka Żebrowska. Nadżerkom i strupom, które pojawiają się po przerwaniu ciągłości skory, towarzyszy duża bolesność. – Są to również miejsca, w których mogą się pojawiać nadkażenia bakteryjne, czyli miodowożołte strupy – dodaje prof. Agnieszka Żebrowska.
Indywidualny dobór leczenia
– Każdy pacjent z AZS może mieć inny poziom świądu, inną liczbę nawrotów zakażeń bakteryjnych, inną liczbę zaostrzeń. Dlatego niezwykle ważny jest indywidualny dobór leczenia w zależności od aktywności procesu chorobowego, rozległości zmian skórnych, objawów podmiotowych i współistniejących chorób atopowych – podkreśla prof. Agnieszka Żebrowska.
– Leczenie należy rozpocząć jak najwcześniej, kiedy pojawiają się pierwsze objawy kliniczne. Ważne jest zapobieganie zmianom zapalnym w niemowlęctwie i kontrola aktywnych i subklinicznych stanów zapalnych, z którymi mamy chyba największy problem – dodaje. Opublikowany przez Europejską Akademię Dermatologii i Wenerologii konsensus dotyczący postępowania w AZS opisuje strategię podstawową dla każdego typu atopowego zapalenia skory.
– Jest to przede wszystkim terapia emoliencyjna, dokładnie określająca częstość smarowania i liczbę miligramow emolientu stosowanych codziennie, jak również odkażanie skory. W łagodnym AZS stosuje się terapię reaktywną glikokortykosteroidami miejscowy mi lub inhibitorami kalcyneuryny – mówi prof. Agnieszka Żebrowska.
– Z kolei w AZS o umiarkowanym przebiegu powinna być stosowana terapia proaktywna z inhibitorami kalcyneuryny bądź glikokortykosteroidami miejscowymi, mokre opatrunki, fototerapia czy leczenie klimatyczne. Ciężkie AZS, zarówno u dzieci, jak i dorosłych, wymaga hospitalizacji i leczenia immunosupresyjnego, z wyboru jest to cyklosporyna A, ewentualnie inne leki supresyjne, takie jak metotreksat czy azatiopryna, lub też leczenie biologiczne – dupilumab – dodaje.
Polski konsensus dotyczący postępowania w AZS opracowany przez Polskie Towarzystwo Dermatologiczne, Polskie Towarzystwo Alergologiczne, Polskie Towarzystwo Pediatryczne i Polskie Towarzystwo Medycyny Rodzinnej bardzo podobnie określa zakres terapii w każdym z tych przypadków AZS.
Problemy w leczeniu AZS
– Pacjenci bardzo często opóźniają terapię w obawie przed działaniami niepożądanymi glikokortykosteroidow miejscowych i inhibitorów kalcyneuryny. Stosują nieadekwatne ilości leków i stąd brak odpowiedniego efektu klinicznego. Często mimo jasnego przekazu od lekarza: kiedy, jak, ile i na jaki obszar skory stosować preparat, pacjent o tym zapomina. Dlatego myślę, że istotna jest informacja w formie pisemnej, czytelna w przekazie. Wtedy może pacjent będzie stosował emolient systematycznie. Należy wyjaśnić, dlaczego zalecamy terapię proaktywną, mimo że stan skory się poprawia i nie ma już stanu zapalnego. Należy też wytłumaczyć rodzicom małych dzieci konieczność reagowania nawet na najmniejsze zmiany zapalne, ponieważ mamy małą liczbę preparatów przeciwzapalnych zarejestrowanych dla dzieci poniżej 2. roku życia i należy stosować terapię profilaktyczną – mówi prof. Agnieszka Żebrowska.
Terapia proaktywna
Terapia proaktywna to terapia takrolimusem likwidująca nawet minimalny proces zapalny. Dozwolona jest od 2. roku życia, można ją stosować zarówno u dzieci, jak i u dorosłych.
– U dzieci stosujemy stężenie inhibitorów kalcyneuryny na poziomie 0,03 proc., u osób dorosłych 0,1 proc. Jest to niewątpliwie kuracja korzystna farmakoekonomicznie, ponieważ pozwala zużyć mniej substancji czynnych, oczywiście przy prawidłowym stosowaniu emolientow – wyjaśnia prof. Agnieszka Żebrowska.
– Miejscowe inhibitory kalcyneuryny, takie jak pimekrolimus i takrolimus, to preparaty bez potencjału atrofogennego, z nieoznaczalnym stężeniem w surowicy, niefototoksyczne, niepowodujące alergii kontaktowej. Szczególne wskazanie do ich stosowania to skora twarzy, szyi, okolice fałdek. Rzadko dają efekty uboczne, zwykle jest to rumień i pieczenie skory, które przemija po kilku minutach. To niewątpliwie przełom w leczeniu AZS, gdyż wykazują one skuteczność podobną do glikokortykosteroidow, ale mają lepszy profil bezpieczeństwa, zwłaszcza w długotrwałej kontroli choroby. W łagodnych postaciach AZS u pacjentów powyżej 2. roku życia możemy zastosować w schemacie ciągłym lub przerywanym pimekrolimus 1 proc. i u tych pacjentów sprawdza się on zarówno w lokalizacjach wrażliwych, jak i w okolicach dołów łokciowych czy podkolanowych. Takrolimus natomiast jest na pewno preparatem silniejszym niż pimekrolimus, możemy go aplikować 2 razy dziennie w okresie terapii reaktywnej, następnie raz dziennie do ustąpienia zmian. Ma działanie przeciwzapalne, przeciwświądowe i co niezwykle ważne – udowodnioną zdolność odbudowy bariery naskórkowej. Zmniejsza aktywność proteaz i przeznaskorkową utratę wody, zwiększa integralność naskórka i normalizuje pH. Zwiększa naturalną ekspresję białek przeciwbakteryjnych, w związku z czym wpływa na kolonizację przez gronkowca złocistego. Porównując skuteczność i bezpieczeństwo proaktywnej terapii podtrzymującej takrolimusem stosowanym 2 razy w tygodniu ze standardową terapią zaostrzeń w AZS przez 12 miesięcy, wykazano zmniejszenie liczby zaostrzeń ze średnio kilku, a u niektórych pacjentów nawet kilkunastu do średnio dwóch w ciągu roku. Wydłużamy więc czas remisji – dodaje.
– W terapii AZS stosujemy również miejscowe glikokortykosteroidy, które mają działanie immunosupresyjne i szeroki wpływ na układ immunologiczny. Ich aplikacja zmniejsza kolonizację skory przez gronkowca złocistego. Mamy obecnie do dyspozycji leki nowoczesne, z niskim potencjałem atrofogennym, które aplikuje się raz dziennie, zawsze naprzemiennie z emolientami. Musimy pamiętać o problemie nadwrażliwości, więc jeśli pacjent zgłasza problemy, powinniśmy wykonać testy płatkowe z glikokortykosteroidami i podjąć próbę terapii inhibitorami kalcyneuryny, odstawiając sterydy. Pamiętajmy o rozmowach z pacjentami i o tym, że niektórzy z nich bardzo się boją sterydów. Są też tacy, którzy stosują ich za dużo i czasem tam, gdzie nie powinni – przestrzega prof. Agnieszka Żebrowska.
Wtórne infekcje bakteryjne skóry
Częstym problemem w AZS są nadkażenia bakteryjne, inaczej zliszajcowacenie.
– Dotyczy ono dermatoz zapalnych, zwłaszcza tych, w których występują objawy wysiękowe, jest świąd, dochodzi do wtórnych wykwitów związanych z drapaniem. Tam ma miejsce kolonizacja przez gronkowca złocistego i paciorkowce. Klinicznie manifestuje się ona powstaniem miękkich, miodowożołtych strupów. Wszystkie dermatozy zapalne, którym towarzyszy świąd, sprzyjają wtórnym infekcjom bakteryjnym skory. Należy leczyć infekcję bakteryjną, a równolegle dermatozę zapalną, która jest jej podłożem – mówi prof. Agnieszka Żebrowska.
W okresie zaostrzenia AZS widać ścisłą zależność pomiędzy nasileniem stanu zapalnego, świądem i drapaniem a kolonizacją skory przez gronkowca złocistego i utratą różnorodności mikrobiologicznej w skórze pacjentów z AZS.
– Mogą to być zarówno zmiany ograniczone do jednej lokalizacji, jak i uogólnione zmiany z miodowożołtymi strupami, z bardzo dużym świądem, a potem ze zmianami o charakterze rumienia i złuszczania – tłumaczy prof. Agnieszka Żebrowska.
AZS i gronkowiec złocisty
Dlaczego w przebiegu AZS dochodzi do tak dużej kolonizacji gronkowcem złocistym?
– Ponieważ zachodzą okoliczności wybitnie sprzyjające tej kolonizacji. Jest to na pewno zwiększona adhezja gronkowca w związku z nadprodukcją fibronektyny i fibrynogenu, a także defekt bariery naskórkowej, zmniejszona zawartość lipidów w skórze, suchość skory oraz zmniejszona produkcja endogennych peptydów przeciwbakteryjnych przez keratynocyty – odpowiada prof. Agnieszka Żebrowska.
W związku z tym wg polskiego konsensusu dotyczącego postępowania w AZS każde zaostrzenie objawów AZS powinno być uważane za zaostrzenie być może związane z infekcją, najczęściej gronkowcową. Eradykacja gronkowca złocistego wpływa na poprawę przebiegu choroby.
– Wyniki badań wskazują na skuteczność terapeutyczną środków odkażających – oktenidyny, chlorheksydyny, oraz preparatów przeciwbakteryjnych – mupirocyny, kwasu fusydowego i retapamuliny, w stosunku do gronkowca złocistego. Nie zaleca się przewlekłego stosowania antybiotyków miejscowych ze względu na możliwość powstania antybiotykooporności – mówi prof. Agnieszka Żebrowska. – Uzasadnieniem dla stosowania antybiotyków doustnych jest zaostrzenie AZS z klinicznymi objawami zakażenia bakteryjnego. Zalecane są krótkie kursy doustnych antybiotyków, np. cefalosporyny. W innych przypadkach leczenie antybiotykami doustnymi jest niewskazane. Ze względu na zaburzenie profilu peptydów przeciwbakteryjnych w AZS uzyskanie trwałej dekolonizacji skory nie jest praktycznie możliwe – zastrzega.
Podstawy terapii miejscowej
– Podstawą terapii miejscowej jest mupirocyna i kwas fusydowy. W przypadku leczenia stanu zapalnego z nadkażeniem bakteryjnym chętnie korzystamy z preparatow łączonych. Możemy wykorzystać połączenie glikokortykosteroidu z antybiotykiem i wtedy nie musimy już stosować dwóch aplikacji odsuniętych w czasie. W przypadku fałdów, gdzie może dojść do nadkażenia drożdżakami, stosujemy często preparaty łączone, np. antybiotyk i lek przeciwbakteryjny i/lub przeciwgrzybiczy – mówi prof. Agnieszka Żebrowska.
– Musimy pamiętać, że mupirocyna jest jedynym miejscowym antybiotykiem do stosowania w dermatologii, który został umieszczony w wykazie leków niezbędnych wg Światowej Organizacji Zdrowia. I te preparaty wykorzystujemy. Na podstawie prac z ośrodka rzeszowskiego, gdzie badano lekooporność szczepów izolowanych u pacjentów z AZS, wiemy, że izolowane szczepy wykazywały oporność na antybiotyki stosowane częściej, ogólnie i miejscowo niż przy jedynie stosowaniu miejscowym, w związku z czym rekomenduje się stosowanie tych preparatów miejscowo – mówi prof. Agnieszka Żebrowska.
– Wyższą oporność wykazują te szczepy wobec erytromycyny, klindamycyny czy wobec starszych generacji antybiotyków niż wobec kwasu fusydowego (7,3 proc.), natomiast najmniejszą wobec mupirocyny (4,9 proc.) – dodaje. – Przy eradykacji gronkowca złocistego ze skolonizowanej skory nigdy nie uzyskamy trwałej dekolonizacji. Stąd prace, które mówią, że wysiewy i zaostrzenia powinny być leczone tak krótko, jak się da, ponieważ generujemy dość dużą lekooporność – wyjaśnia prof. Agnieszka Żebrowska.
– W pracy z ośrodka gdańskiego wykazano wśród pacjentów z AZS lekooporność populacji wobec kwasu fusydowego na poziomie 15 proc., mupirocyny 17 proc., ale już ta lekooporność różniła się w stosunku do szczepów MRSA i MSSA. W tym przypadku lekiem z wyboru jest niewątpliwie mupirocyna, wobec której dla szczepu MRSA w ogóle nie wykazywano oporności, podczas gdy wobec kwasu fusydowego 18 proc., a jeszcze wyższą wobec starszych antybiotyków. W związku z tym na pewno musimy pamiętać o nowych rekomendacjach dotyczących stosowanych preparatów i prowadzić terapię profilaktyczną, emoliencyjną i proaktywną, która pozwoli oszczędzić chorym stosowania substancji aktywnych i leczenia zaostrzeń wynikających ze zliszajcowacenia – mówi prof. Agnieszka Żebrowska.
Tekst opublikowano w „Kurierze Medycznym” 7/2020. Czasopismo można zamówić na stronie: www.termedia.pl/km/prenumerata.
Zachęcamy do polubienia profilu „Menedżera Zdrowia” na Facebooku: www.facebook.com/MenedzerZdrowia i obserwowania kont na Twitterze i LinkedInie: www.twitter.com/MenedzerZdrowia i www.linkedin.com/MenedzerZdrowia.
Źródło:
Kurier Medyczny/Katarzyna Wysocka
Kurier Medyczny/Katarzyna Wysocka