Najczęstsze problemy laktacyjne kobiety karmiącej piersią

Opieka nad matką karmiącą piersią, którą sprawuje lekarz rodzinny, wymaga znajomości podstawowych zasad diagnostyki i leczenia prostych schorzeń laktacyjnych. Ze względu na brak dostępu do refundowanej porady laktacyjnej oraz zbyt małą liczbę specjalistów w dziedzinie laktacji, to lekarz rodzinny często jest osobą, do której trafia matka karmiąca piersią ze swoimi dolegliwościami – i to właśnie na poziomie POZ część problemów laktacyjnych można rozwiązać.
Artykuł Karoliny Suchockiej z Zakład Medycyny Rodzinnej Uniwersytetu Medycznego w Białymstoku:
Karmienie piersią jest złotym standardem żywienia noworodków i niemowląt 1. Dostępne opracowania wskazują na liczne korzyści z karmienia naturalnego zarówno dla matki, jak i jej dziecka 2. Stwierdzono m.in. znacznie mniejszą śmiertelność z powodu zakażeń przewodu pokarmowego u dzieci karmionych wyłącznie piersią w stosunku do niemowląt karmionych w sposób mieszany od 3.–4. miesiąca życia. U matek karmiących piersią obserwowano szybszą utratę masy ciała oraz dłuższy okres niepłodności laktacyjnej 3. Mimo niezaprzeczalnych korzyści płynących z takiego sposobu żywienia okres laktacji jest czasem, w którym kobieta może doświadczyć wielu trudności. Matki karmiące piersią niejednokrotnie zgłaszają się do gabinetów lekarzy POZ, by uzyskać poradę w związku z dolegliwościami laktacyjnymi. W trakcie karmienia piersią może też dochodzić do zaostrzenia chorób przewlekłych, rozwoju infekcji czy pojawienia się schorzeń wymagających pilnej interwencji medycznej. W każdej z powyższych sytuacji fakt karmienia piersią jest okolicznością szczególną, którą trzeba wziąć pod uwagę, ordynując leczenie. Celem artykułu jest omówienie najczęstszych problemów laktacyjnych kobiet karmiących piersią i zaproponowanie schematów postępowania dostosowanych do warunków gabinetu lekarza rodzinnego.
Podstawowe informacje
Kluczem do zrozumienia patofizjologii problemów laktacyjnych jest znajomość anatomii piersi oraz przebiegu procesu laktogenezy z uwzględnieniem mechanizmów regulujących wydzielanie mleka. Piersi składają się głównie z tkanki gruczołowej oraz tłuszczowej. Rolę podtrzymującą spełniają więzadła Coopera. W obrębie tkanki gruczołowej występują liczne pęcherzyki mleczne, które są wysłane nabłonkiem wydzielniczym. Mleko wyprodukowane w laktocytach jest następnie transportowane do przewodów wyprowadzających, wokół których znajduje się sieć komórek mioepitelialnych, kurczących się pod wpływem oksytocyny. Ujście głównych przewodów wyprowadzających znajduje się na szczycie brodawki sutkowej.
Laktocyty podlegają regulacji autokrynnej i endokrynnej. Prolaktyna, hormon przedniego płata przysadki mózgowej, odgrywa szczególną rolę w inicjacji i utrzymaniu produkcji mleka 4. Uwalniana jest do krwi w czasie ciąży, po porodzie i podczas ssania brodawki (odruch prolaktynowy). Po okresie stabilizacji laktacji główną rolę w regulacji ilości wydzielanego mleka odgrywają mechanizmy autokrynne, chociaż stężenie prolaktyny nadal jest podwyższone. Opróżnianie piersi jest czynnikiem stymulującym produkcję, natomiast zaleganie mleka – hamującym. Przepełnienie pęcherzyków mlecznych powoduje uwolnienie czynnika hamującego laktację (feedback inhibitor of lactation – FIL), który wpływa na spowolnienie syntezy mleka 5. Częste opróżnianie piersi sprawia, że FIL nie jest wydzielany, a produkcja mleka utrzymuje się stale na wysokim poziomie.
Za wypływ mleka odpowiadają oksytocyna i odruch oksytocynowy. Oksytocyna jest uwalniana do krwi w odpowiedzi na stymulację brodawek sutkowych. Powoduje skurcz mięśni gładkich otaczających pęcherzyki i przewody mleczne oraz wyrzut mleka.
Prawidłowe karmienie
Nieprawidłowości w przebiegu procesu karmienia mogą prowadzić do wystąpienia zaburzeń zarówno u dziecka (np. niedobór masy ciała), jak i u matki (np. schorzenia piersi i brodawek). Kluczowe w procesie diagnostycznym jest zatem określenie, czy karmienie przebiega prawidłowo. Część informacji na temat karmienia można uzyskać, przeprowadzając ukierunkowany wywiad oraz badając przedmiotowo matkę i dziecko. W tabeli 1 w formie skróconej przedstawiono najważniejsze cechy prawidłowego karmienia. Warto pytać o nie w trakcie wizyty patronażowej czy wizyt szczepiennych. Można wtedy na wczesnym etapie wychwycić błędy, skorygować i zapobiec rozwojowi patologii.

Przeprowadzając wywiad ukierunkowany na problemy laktacyjne, należy formułować takie pytania, które dostarczą jak najwięcej informacji o częstości, długości i przebiegu karmienia. Ważne jest uwzględnienie ewentualnych czynników ryzyka niepowodzenia laktacji, a także informacji o zachowaniu dziecka po karmieniach, sposobie pobierania pokarmu z piersi, liczbie stolców i mikcji. Pytania, które warto zadać w trakcie przeprowadzania badania podmiotowego, zamieszczono w tabeli 2 6. Badanie przedmiotowe matki obejmuje ocenę budowy gruczołów piersiowych, symetrii, obecności zmian patologicznych na brodawkach, badanie palpacyjne piersi oraz węzłów chłonnych.

Najwięcej wiedzy dostarcza obserwacja aktu karmienia. Jest to element, który w warunkach gabinetu lekarza rodzinnego sprawia największe trudności. Przeprowadzenie obserwacji przebiegu karmienia wymaga zapewnienia kobiecie odpowiednich warunków, zbliżonych do tych, w jakich karmi na co dzień. Dodatkowo trzeba zarezerwować odpowiednią ilość czasu – w ciągu 10–15 minut jest to praktycznie niewykonalne. Jeśli nie ma możliwości poświęcenia tyle czasu na wizytę, warto skorzystać z pomocy położnej sprawującej opiekę nad pacjentką. Standard opieki okołoporodowej z 2019 r. przewiduje, że położna środowiskowa powinna udzielić matce wsparcia w zakresie karmienia piersią oraz znać podstawy poradnictwa laktacyjnego (m.in. ocenić technikę karmienia i umiejętność ssania) 7.
Brak możliwości zaobserwowania zachowania dziecka przy piersi może prowadzić do postawienia błędnej diagnozy mimo dobrze zebranego wywiadu i dokładnie przeprowadzonego badania przedmiotowego. Jeśli istnieje taka możliwość, należy zawsze dążyć do pełnej oceny matki, dziecka i aktu karmienia, a w razie braku możliwości – specjalistycznej konsultacji laktacyjnej.
Bolesność brodawek
Dolegliwości bólowe ze strony brodawek sutkowych są powszechnym problemem kobiet karmiących piersią. Pojawiają się najczęściej na początku karmienia, ale mogą występować właściwie na każdym jego etapie. Około 13 proc. kobiet udających się po poradę laktacyjną do lekarza rodzinnego skarży się na ból brodawek 8. Najczęściej wynika on z uszkodzenia (czynnik mechaniczny), sporadycznie jest skutkiem nadwrażliwości na hormony i wtedy określa się go mianem bolesności fizjologicznej 9. Cechą charakterystyczną bolesności fizjologicznej jest brak zmian patologicznych w obrębie brodawek oraz „typowy” czas pojawiania się bólu – pierwsze dni po porodzie, tuż przed miesiączką. W wyniku działania nieprawidłowych sił na brodawkę może dochodzić do powstawania różnych zmian skórnych (pękanie naskórka, strupy, rumień, krwawienie itp.). Najczęstsze przyczyny mechanicznego uszkodzenia brodawek przedstawiono w tabeli 3.

Przystępując do leczenia ran brodawek, należy pamiętać, że prawie każdy uraz brodawki powstaje na skutek nieprawidłowości w przebiegu procesu karmienia. Odkrycie patomechanizmu jego powstawania powinno być głównym celem porady lekarskiej. Leczenie zmian skórnych bez wyeliminowania czynnika sprawczego nie przyniesie rezultatu. W razie stwierdzenia uszkodzenia brodawek u matki karmiącej należy dokładnie zbadać dziecko z uwzględnieniem funkcji ssania oraz ocenić akt karmienia. Leczenie zmian skórnych w obrębie brodawek musi być zatem przede wszystkim przyczynowe (np. jeśli przyczyną uszkodzenia brodawki piersiowej było skrócone wędzidełko podjęzykowe, należy jak najszybciej dążyć do jego podcięcia). Oprócz eliminacji czynnika sprawczego stosowana jest terapia miejscowa mająca na celu wspomaganie prawidłowego gojenia ran. Najczęściej zalecanymi i skutecznymi metodami są: wietrzenie brodawek, przemywanie ran i okłady chłodzące. Do przemywania można wykorzystać sól fizjologiczną lub przegotowaną wodę. Maści przeznaczone do stosowania w uszkodzeniach brodawek w trakcie laktacji mogą dodatkowo wspomagać proces gojenia. Z preparatów dostępnych na rynku powszechnie stosowane i skuteczne są lanolina 10 oraz Solcoseryl. Tradycyjna metoda smarowania piersi pokarmem mamy po karmieniach również może być zalecana. Ważne jest przestrzeganie ogólnych zasad higieny, by zapobiec rozwojowi zakażenia (np. mycie rąk przed karmieniem, mycie piersi przy okazji toalety całego ciała). W celu zmniejszenia dolegliwości bólowych warto zalecić matce rozpoczynanie karmienia od „zdrowej” piersi, a w razie dużego bólu zaproponować leki przeciwbólowe (paracetamol, ibuprofen) 9. Nieprawidłowe postępowanie lub brak leczenia uszkodzeń brodawek może prowadzić do rozwoju zakażeń bakteryjnych i być przyczyną przedwczesnego zakończenia karmienia 11.
W leczeniu uszkodzeń brodawek rutynowo nie powinny być stosowane nakładki na piersi zwane kapturkami. Bardzo powszechne jest przekonanie wśród mam i części personelu medycznego, że czasowe zastosowanie nakładek wspomaga gojenie ran. Jest to postępowanie obarczone ryzykiem, gdyż wykazano, że opróżnianie piersi przez nakładki jest gorsze niż ssanie bez nich. Dzieci ssące pierś przez kapturek pobierają mniej pokarmu, co pogarsza opróżnianie piersi. Stosowanie tego typu produktów bez nadzoru specjalistycznego może prowadzić do osłabienia laktacji i w konsekwencji do przedwczesnego zakończenia karmienia piersią 12. Stosowanie kapturków w określonych sytuacjach jest dopuszczalne, jednak powinno się odbywać po konsultacji z doradcą laktacyjnym, w razie wyraźnej konieczności i na krótko.
Bakteryjne zakażenia ran brodawek
Najczęstszym czynnikiem etiologicznym infekcji bakteryjnej jest Staphylococcus aureus, rzadziej Staphylococcus epidermidis, Staphylococcus saprophyticus, paciorkowce i pałeczki Gram-ujemne. Na skórze w obrębie zakażonej rany widoczny jest obrzęk, zaczerwienienie, wydzielina ropna. Zwykle zmianom tym towarzyszą bardzo nasilone dolegliwości bólowe. Etiologię bakteryjną należy rozważyć w każdym przypadku, kiedy pacjentka zgłasza, że rany nie goją się przez długi czas mimo korekty sposobu karmienia i odpowiedniej pielęgnacji. W niektórych przypadkach nie widać wydzieliny ropnej w obrębie rany, ale fakt długiego utrzymywania się na skórze i braku poprawy mimo prawidłowego postępowania skłania ku rozpoznaniu zakażenia. Rany powstałe na skutek ugryzienia powinny być a priori traktowane jak rany zakażone 9, 11.
W leczeniu stosuje się antybiotykoterapię miejscową. Najczęściej w terapii empirycznej zalecana jest mupirocyna lub neomycyna w formie maści aplikowana 3–4 razy dziennie, po karmieniach. Pacjentkę należy poinformować, że maść powinna zostać zmyta przed kolejnym karmieniem. W przypadku ran trudnych do leczenia wskazane jest pobranie wymazu z rany, oznaczenie antybiogramu i następnie terapia celowana. Podobnie jak w przypadku ran niezakażonych ważne jest poznanie mechanizmu uszkodzenia skóry, korekta techniki karmienia oraz odpowiednia pielęgnacja i higiena. Zaleca się przemywanie ran przegotowaną wodą lub roztworem soli fizjologicznej po każdym karmieniu, kilka razy dziennie odkażanie oktenidyną oraz mycie piersi delikatnym mydłem podczas higieny całego ciała. Nieleczone lub nieprawidłowo leczone zakażenia ran mogą prowadzić do szerzenia się infekcji w głąb gruczołu.
Grzybica brodawek
U części kobiet zgłaszających się do POZ ze skargami na ból brodawek lub piersi nie stwierdza się w badaniu przedmiotowym uszkodzenia skóry, a jedynie dyskretne zmiany rumieniowo-złuszczające. W takiej sytuacji konieczne jest zebranie dokładnego wywiadu dotyczącego charakteru bólu oraz czasu jego pojawiania się. W różnicowaniu możliwych przyczyn konieczne jest uwzględnienie możliwości zakażenia grzybiczego. Jego czynnikiem etiologicznym jest zwykle Candida albicans. Na rozpoznanie grzybicy brodawek sutkowych może nakierować wywiad. Jeśli u matki występują czynniki ryzyka, takie jak przebyta antybiotykoterapia czy cukrzyca, to rozpoznanie grzybicy wydaje się bardziej prawdopodobne. W badaniu przedmiotowym piersi w przypadku infekcji grzybiczej stwierdza się zmiany skórne o morfologii rumienia, łuszczenia naskórka oraz linijne pęknięcia u podstawy brodawki, sporadycznie białawe naloty na sutkach. Zwykle towarzyszą im ból, swędzenie i kłucie. Objawy te występują w trakcie i między karmieniami. Przy podejrzeniu grzybicy konieczne jest dokładne badanie jamy ustnej dziecka, gdyż często występują jednocześnie objawy infekcji grzybiczej u dziecka, takie jak pleśniawki, rumień pieluszkowy.
Leczeniem należy objąć równocześnie matkę i dziecko. W terapii stosuje się miejscowo leki przeciwgrzybicze, takie jak nystatyna, klotrimazol, mikonazol, 2–3 razy dziennie przez 7–10 dni. W przypadku zmian nawracających i opornych na leczenie miejscowe może zaistnieć konieczność leczenia doustnego. W takiej sytuacji najczęściej zaleca się flukonazol. Niezwykle ważne jest zachowanie odpowiedniej higieny, częsta wymiana wkładek laktacyjnych, pranie bielizny, higiena rąk, smoczków, butelek i nakładek.
Warto podkreślić, że grzybica brodawek bardzo rzadko występuje na początku karmienia. Niektórzy naukowcy podają w wątpliwość istnienie związku bólu brodawek z infekcją Candida albicans 13. Coraz częściej ból piersi, który jeszcze niedawno wiązano z obecnością grzybicy, nazywany jest podostrym zapaleniem piersi. To schorzenie związane z zaburzeniami składu mikroflory bakteryjnej w obrębie piersi i nieprawidłową kolonizacją przewodów mlecznych 14. Zagadnienie to jest przedmiotem wciąż trwających badań.
Alergiczne zmiany skórne
W obrębie brodawek sutkowych mogą się również pojawić zmiany skórne o etiologii alergicznej. Morfologicznie mają charakter rumienia, złuszczania naskórka lub suchości skóry. Obraz zmian może przypominać zakażenie grzybicze. Ze względu na odmienne postępowanie ważne jest prawidłowe zróżnicowanie tych stanów. Pomocny jest wywiad dotyczący występowania alergii i atopowego zapalenia skóry, dokładne wypytanie o rodzaj używanych kosmetyków i wkładek laktacyjnych. Brak zmian o etiologii grzybiczej u dziecka skłania raczej ku rozpoznaniu alergicznego zapalenia skóry. W leczeniu najistotniejsze jest wyeliminowanie czynnika sprawczego i odpowiednia pielęgnacja skóry przy użyciu emolientów. Zwykle konieczne jest zastosowanie wspomagająco miejscowych glikokortykosteroidów o średniej sile działania 2 razy dziennie przez 7 dni.
Należy podkreślić i przekazać matce, że karmienie może być bezpiecznie kontynuowane w trakcie leczenia wszystkich schorzeń brodawek sutkowych. Maści stosowane na brodawki zmywa się przed karmieniem przy użyciu gazika nasączonego mlekiem mamy.
Inne przyczyny
Przyczyną bólu pojawiającego się w trakcie karmienia piersią może być występująca u matki nadprodukcja, gwałtowne napełnianie się przewodów mlecznych, ból czynnościowy, dysbioza bakteryjna lub objaw Reynauda. Omówienie powyższych schorzeń wykracza poza zakres tego artykułu.
Schorzenia gruczołu sutkowego
Na skutek złego opróżniania piersi może dochodzić do zastojów mleka i w dalszej kolejności – przy braku odpowiedniej reakcji – szerzenia się stanu zapalnego w głąb gruczołu. Poniżej przedstawiono najczęstsze zmiany stwierdzane w obrębie gruczołu stukowego wraz z propozycją postępowania w danej sytuacji.
Na wstępie warto wspomnieć o nawale mlecznym. Nawał mleczny jest stanem fizjologicznym, występuje zwykle w 2.–4. dobie karmienia piersią i stanowi kliniczny wykładnik rozpoczęcia procesu laktogenezy II. W badaniu przedmiotowym piersi są powiększone, przepełnione, z widoczną siatką naczyń krwionośnych. Kobieta może odczuwać ciężar i przepełnienie, a czasami lekki ból obu piersi, bez zaczerwienienia skóry ani objawów ogólnych. Palpacyjnie wyczuwa się wzmożoną konsystencję, bez oporów patologicznych, brodawka nie powinna być obrzęknięta. Podczas obserwacji karmienia słychać głośne przełykanie, czasami widać wypływanie mleka z kącików ust. Jedynym prawidłowym postępowaniem w okresie nawału jest dbałość o regularne, odpowiednio częste i prawidłowe technicznie opróżnianie piersi. Brak częstych karmień może doprowadzić do zalegania mleka w przewodach mlecznych, a następnie rozwoju obrzęku śródmiąższowego. Obrzęk piersi różni się od nawału tym, że pojawiają się istotne utrudnienia w wypływie mleka. Występuje najczęściej między 2. a 10. dobą po porodzie (może się też pojawić w zespole nadprodukcji, np. przy nadmiernym korzystaniu z laktatora). Pierś jest mocno wypełniona, ale istniejący obrzęk, który powoduje ucisk naczyń krwionośnych, uniemożliwia dopływ oksytocyny do pęcherzyków i zaburza wypływ mleka 15.
W badaniu przedmiotowym stwierdza się symetrycznie powiększone, twarde piersi ze wzmożonym uciepleniem. Występuje ból, zaczerwienienie skóry, sporadycznie lekko podwyższona ciepłota ciała. Brodawka może być wciągnięta, otoczka obrzęknięta, twarda i trudna do uchwycenia.
Podstawową metodą leczenia jest częste, prawidłowe technicznie przystawianie dziecka do piersi. Można zalecić próbę zmiękczenia otoczki przed przystawieniem dziecka poprzez jej delikatne uciskanie opuszkami palców w celu odsunięcia zgromadzonego w przestrzeni śródmiąższowej płynu. Jeśli pomiędzy karmieniami dochodzi do nagromadzenia pokarmu, konieczne jest odciągnięcie jego niewielkiej ilości (tylko do uczucia ulgi). Jeśli dziecko nie ssie efektywnie, konieczne jest regularne opróżnianie piersi za pomocą laktatora. Dodatkowo stosuje się leczenie objawowe, takie jak chłodne okłady po karmieniach, doustne przyjmowanie niesteroidowych leków przeciwzapalnych. Nieprawidłowe postępowanie może prowadzić do zapalenia piersi i osłabienia laktacji.
Zastój to jedna z częstszych patologii gruczołu piersiowego. Może się pojawić na każdym etapie laktacji. W patogenezie kluczową rolę odgrywa zablokowanie odpływu mleka z fragmentu gruczołu piersiowego. Pokarm zalega w pewnym obszarze piersi, powodując powstanie wyczuwalnego zgrubienia. Najczęstszą przyczyną tej patologii jest ucisk przewodów mlecznych lub zablokowanie ujścia przewodu wyprowadzającego. Pokarm, który nie może wypłynąć, zalega w świetle przewodów wyprowadzających, powodując ich rozdęcie. W badaniu przedmiotowym wyczuwalny jest twardy, bolesny przy palpacji obszar w obrębie piersi, który nie rozluźnia się po karmieniu. Sporadycznie na skórze może się pojawić rumień. Jeśli przyczyną zastoju jest zablokowanie przewodu wyprowadzającego, na szczycie brodawki może być widoczny biały czop – szczególnie łatwy do zauważenia po karmieniu. W takim przypadku nakłucie go jałową igłą, a następnie przystawienie dziecka do piersi pozwala na uwolnienie zalegającego mleka i rozwiązuje problem zastoju.
W razie podejrzenia zastoju należy zalecić częste, prawidłowe technicznie karmienia z chorej piersi (bez zaniedbywania piersi zdrowej), przyjmowanie pozycji, w której bródka dziecka jest skierowana w stronę zastoju, doraźnie przyjmowanie doustnych leków przeciwzapalnych. Pomocne mogą być chłodne okłady między karmieniami i ciepłe tuż przed karmieniem. Przeciwwskazane są natomiast forsowne masaże.
Zastój trwający dłużej niż 24 godziny powinien być różnicowany z zapaleniem piersi.
Zapalenie piersi
Do zapalenia piersi może doprowadzić tzw. czynnik mechaniczny oraz infekcyjny. Tor infekcyjny oznacza najczęściej zakażenie bakteryjne wstępujące z zakażonych ran brodawek, natomiast do przyczyn mechanicznych należy dłużej trwający zastój. Zapalenie piersi jest schorzeniem stosunkowo częstym o poważnym rokowaniu. U wielu kobiet jest przyczyną przerwania karmienia 16. Może pojawić się na każdym etapie laktacji, a szczególnie narażone są pacjentki w okresie osłabionej odporności (np. na skutek stresu, zmęczenia lub anemii). Objawy występują nagle i szybko narastają. Mogą przypominać objawy rozwijającej się infekcji grypowej. W badaniu przedmiotowym piersi stwierdza się ból przy palpacji, obrzęk, zaczerwienienie i wzmożone ucieplenie fragmentu skóry. Zmianom miejscowym towarzyszą objawy ogólne, takie jak: gorączka, dreszcze, osłabienie, bóle mięśniowe. Kryterium rozpoznania zapalenia piersi jest stwierdzenie dwóch objawów dotyczących gruczołu piersiowego (np. ból, zaczerwienienie, obrzęk, zgrubienie) oraz co najmniej jednego objawu ogólnego 17.
Najważniejsze postępowanie w przypadku zapalenia piersi to zadbanie o prawidłowe, odpowiednio częste jej opróżnianie. Błędem jest ograniczanie karmienia z chorej piersi, które prowadzi do nasilenia dolegliwości. Dziecko może odmówić ssania chorej piersi ze względu na zmianę smaku mleka. W takiej sytuacji ważne jest regularne opróżnianie piersi za pomocą laktatora. Istotnym uzupełnieniem terapii jest zapewnienie matce karmiącej wsparcia osób bliskich, spokoju, odciążenie w obowiązkach oraz odpowiednia dieta. Podobnie jak w przypadku zastoju mleka masaż piersi jest przeciwwskazany. Nie stosuje się ciepłych okładów, ale dobry efekt mogą przynieść chłodne opatrunki żelowe po karmieniach. Konieczne jest też leczenie farmakologiczne. Stosuje się niesteroidowe leki przeciwzapalne i antybiotykoterapię, jeśli istnieją ku temu wskazania. Antybiotyk w zapaleniu piersi powinien zostać włączony od razu po ustaleniu rozpoznania, jeśli w badaniu przedmiotowym stwierdza się uszkodzenie brodawek lub zły stan ogólny matki. Jeśli nie występują wyżej wymienione czynniki ryzyka, można podjąć próbę leczenia zachowawczego przez 24 godziny, a w razie braku poprawy włączyć antybiotyk 17.
Ze względu na fakt, że najczęstszym bakteryjnym czynnikiem etiologicznym zapalenia piersi jest Staphylococcus aureus, a sporadycznie inne bakterie, leczeniem pierwszego rzutu powinny być cefalosporyny I generacji, które cechują się najwyższą aktywnością w odniesieniu do gronkowców. Lekiem z wyboru w zapaleniu piersi jest cefadroksyl w dawce 500 mg co 12 godzin. Dopuszczalne jest też stosowanie cefalosporyn II generacji, takich jak cefuroksym w dawce 500 mg co 12 godzin lub cefaklor 500 mg co 12 godzin. Amoksycylina z kwasem klawulanowym nie powinna być stosowana jako leczenie empiryczne z uwagi na słabe działanie na gronkowce 18. Może być zalecana, gdy podejrzewa się inną etiologię lub w wykonanym posiewie stwierdza się obecność bakterii wrażliwych na ten antybiotyk. Leczenie zapalenia piersi trwa 7–10 dni. W sytuacji, kiedy nie stwierdza się poprawy mimo odpowiedniej antybiotykoterapii, przy szybkim nawrocie lub podejrzeniu zakażenia szpitalnego warto wykonać posiew mleka z oznaczeniem wrażliwości na antybiotyki i leczyć na podstawie antybiogramu.
W trakcie różnicowania zmian w obrębie gruczołu piersiowego konieczne bywa wykonanie badania ultrasonograficznego. Szczególnie zalecane jest ono w przypadkach o nietypowym przebiegu, przy podejrzeniu ropnia piersi oraz przy braku poprawy pomimo prawidłowego leczenia. Jeśli dochodzi do nawrotu zapalenia w krótkim czasie, bardzo ważne jest zachowanie czujności onkologicznej i różnicowanie z rakiem zapalnym piersi. Jest to rzadki typ nowotworu, ale objawy imitują zapalenie piersi. Odstawienie dziecka od piersi w trakcie leczenia zapalenia jest błędem, pogarsza rokowanie i może być przyczyną powikłań. Do najczęstszych powikłań należy osłabienie laktacji w chorej piersi. Może też dojść do rozwoju ropnia.
Ropień piersi jest rzadkim powikłaniem zapalenia piersi. Objawia się bolesnym guzkiem w obrębie piersi, któremu towarzyszą objawy ogólne. Schorzenie to należy podejrzewać zawsze w przypadku braku poprawy po włączeniu odpowiedniego leczenia zapalenia piersi. Przy podejrzeniu ropnia konieczne jest wykonanie badania ultrasonograficznego, które potwierdza rozpoznanie. Ropień piersi wymaga leczenia chirurgicznego. W zależności od wymiarów zmiany stosowane jest klasyczne nacięcie lub drenaż. Samo leczenie zabiegowe nie stanowi przeciwwskazania do kontynuacji karmienia. Jeśli ropień lokalizuje się w okolicy brodawki sutkowej i jest trudność z przystawieniem dziecka lub pojawia się treść ropna w mleku, wtedy nie powinno się podawać mleka dziecku 19. Należy jednak regularnie ściągać i wylewać pokarm, żeby utrzymać laktację i wspomóc oczyszczanie piersi. Brak stałego opróżniania piersi spowoduje zahamowanie produkcji mleka. Częstym powikłaniem zapalenia i ropnia jest osłabienie laktacji w chorej piersi, dlatego warto wytłumaczyć pacjentce, jak ważne jest odpowiednio częste opróżnianie piersi w celu utrzymania laktacji.
Niedobór pokarmu
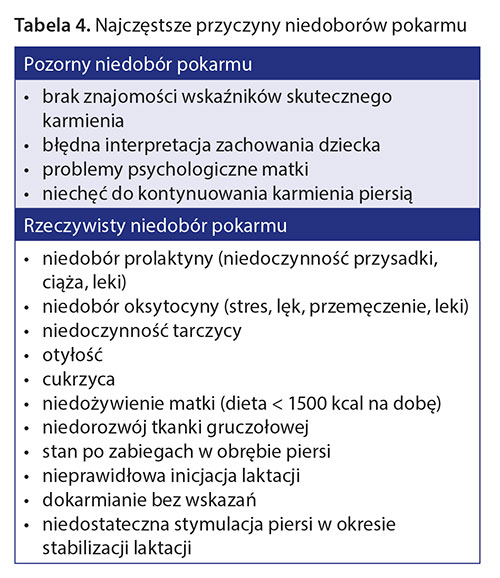
Najczęstszy problem zgłaszany przez matki w gabinecie lekarza POZ to obawy o niewystarczającą ilość mleka 8. Rolą lekarza, do którego trafia zaniepokojona matka, jest ustalenie, czy jej obawy są uzasadnione. Niedobór pokarmu można podzielić na pozorny i rzeczywisty. Pozorny występuje wtedy, kiedy matka ma wrażenie niedoboru pokarmu i każdy niepokój, rozdrażnienie dziecka interpretuje jako sygnały głodu, jednak po analizie wskaźników skutecznego karmienia okazuje się, że dziecko przyrasta na masie prawidłowo (wskaźnik obiektywny) 20. Rzeczywisty niedobór występuje wtedy, kiedy przekonaniu matki towarzyszy obiektywny niedobór masy ciała u dziecka. Może to być stan odwracalny lub nieodwracalny. Zdarza się, że błędne rozpoznanie i włączone pochopnie, nieuzasadnione dokarmianie mieszanką mleczną może przekształcić niedobór pozorny w rzeczywisty. Najczęstsze przyczyny niedoborów przedstawiono w tabeli 4.
Rozpoznanie i określenie typu niedoboru, jaki występuje u matki, odbywa się poprzez standardową ocenę matki, dziecka oraz obserwację aktu karmienia. Kryterium obiektywnym jest ocena przyrostu masy ciała u dziecka. Jeśli zwiększenie masy ciała jest niedostateczne, należy podejrzewać niedobór pokarmu i szukać jego przyczyny. W przypadku podejrzenia występowania rzeczywistego niedoboru pokarmu konieczne jest przeprowadzenie porady laktacyjnej i systematyczna praca z pacjentką. Problem ten zwykle jest złożony i najczęściej wymaga konsultacji specjalistycznej. Wskazane jest pilne skierowanie matki do poradni laktacyjnej. Jednocześnie warto udzielić pacjentce podstawowych informacji na temat metod stymulacji laktacji. Poinformowanie kobiety o tym, jak istotne jest dbanie o odpowiednio częste, prawidłowe technicznie karmienia (w tym nocne) może poprawić sytuację w trakcie oczekiwania na poradę laktacyjną. Jeśli czasowo istnieją wskazania do włączenia dokarmiania, pokarmem pierwszego wyboru zawsze powinno być odciągnięte mleko mamy. W sytuacji, kiedy matka nie odciąga wystarczającej ilości pokarmu, konieczne jest wprowadzenie mieszanki mlecznej w możliwie najmniejszej ilości. Warto pamiętać, że mleko modyfikowane jest pokarmem trudniejszym do strawienia przez noworodka czy niemowlę. Po dokarmieniu dziecko jest najedzone dłużej i później zgłasza się do karmienia, co skutkuje słabszą stymulacją gruczołu piersiowego. Dokarmianie dziecka mieszanką mleczną po każdym karmieniu piersią poważnie zakłóci powrót do wyłącznego karmienia piersią. Jeśli istnieją wyraźne wskazania do dokarmiania, mleko modyfikowane podaje się zawsze po próbie przystawienia dziecka do piersi, nigdy w zastępstwie.
Warto pamiętać, że w procesie laktacji ogromny wpływ na ilość mleka ma psychika. Stres i zmęczenie mogą skutecznie blokować odruch oksytocynowy i wypływ mleka 4. Zwiększenie ilości produkowanego mleka jest zawsze efektem systematycznej pracy nad prawidłowym technicznie i odpowiednio częstym karmieniem piersią. Niejednokrotnie kobiety oczekują również wsparcia swoich wysiłków za pomocą środków farmakologicznych. Substancje, które wpływają pobudzająco na produkcję mleka, określa się mianem galaktogogów. Do tej grupy należą środki naturalne oraz farmakologiczne. Leki zwyczajowo stosowane jako pobudzające laktację to głównie antagoniści dopaminy – metoklopramid i domperidon. Obie substancje nie mają rejestracji w celu stymulacji wydzielania mleka, przy próbie ich zastosowania pacjentka musi być poinformowana o ryzyku i fakcie stosowania leku off label.
Metoklopramid jest antagonistą receptorów dopaminowych, stosowany jest głównie w leczeniu nudności i wymiotów, jego działaniem ubocznym jest zwiększenie stężenia prolaktyny poprzez zniesienie hamującego działania dopaminy na komórki przysadki. Powoduje liczne działania niepożądane u matki, przenika do pokarmu kobiecego i może powodować objawy niepożądane u dziecka 21. Raczej nie powinien być stosowany w celu stymulacji laktacji. Nowszym lekiem o podobnym mechanizmie działania jest domperidon. W przeciwieństwie do metoklopramidu ma mniej działań niepożądanych, ale nie powinien być stosowany u kobiet z chorobami serca 22. W Polsce jest obecnie niedostępny.
Środki naturalne pobudzające laktację to głównie zioła, które wchodzą w skład różnych dostępnych na rynku herbatek laktacyjnych, oraz słód jęczmienny. Do ziół należą: kozieradka, ostropest plamisty, rutwica, anyż. W odniesieniu do większości tradycyjnie stosowanych ziół nie udowodniono ich pozytywnego wpływu na ilość mleka 23. Mogą one mieć działania niepożądane. Słód jęczmienny wykazuje pozytywny wpływ na ilość produkowanego mleka w połączeniu z zaleceniem odpowiedniego postępowania. Wydaje się, że warto go zalecać jako dodatkowe wsparcie przy niedoborach pokarmu 24. Należy podkreślić, że środki farmakologiczne powinny stanowić jedynie dodatek do stymulacji laktacji opartej na odpowiednich zaleceniach laktacyjnych, takich jak: prawidłowe, odpowiednio długie i częste karmienia, w razie niedoboru – stymulacja przy użyciu laktatora, częste przystawianie dziecka do piersi, kontakt skóra do skóry, rezygnacja ze smoczka w ciągu pierwszych 4–6 tygodni karmienia (okres stabilizacji laktacji).
Zakończenie karmienia
Karmienie piersią jest najlepszym sposobem żywienia niemowląt. Polskie Towarzystwo Gastroenterologii, Hepatologii i Żywienia Dzieci zaleca, aby wyłączne karmienie piersią trwało 6 miesięcy i było kontynuowane w okresie wprowadzania żywności uzupełniającej. Nie ma wytycznych, które określają, ile maksymalnie powinno trwać karmienie piersią. American Academy of Pediatrics zaleca, aby było ono kontynuowane tak długo, jak życzą sobie tego matka i dziecko 1. Czasami dziecko samo rezygnuje z karmienia, jednak są to sytuacje sporadyczne. Zakończenie karmienia najczęściej wynika z decyzji matki. W zależności od jej motywacji może to być proces nagły lub rozłożony w czasie. W sytuacji nagłej niekiedy istnieje potrzeba interwencji farmakologicznej i wtedy zwykle kobiety zgłaszają się do lekarza POZ po receptę na leki hamujące laktację. Z leków dostępnych i zarejestrowanych do hamowania laktacji najstarsza i najbardziej rozpowszechniona jest bromokryptyna, która działa hamująco na wydzielanie prolaktyny z przedniego płata przysadki poprzez stymulację receptorów dopaminergicznych. Warto podkreślić, że bromokryptyna jest zarejestrowana do hamowania poporodowej laktacji, jeśli istnieją ku temu wskazania medyczne. Nie powinna być rutynowo stosowana przy odstawianiu dziecka od piersi oraz przy schorzeniach gruczołu piersiowego związanych z obrzękiem i nadprodukcją mleka, które można leczyć w inny sposób. U kobiet stosujących bromokryptynę w okresie poporodowym obserwowano niekiedy ciężkie działania niepożądane, takie jak: nadciśnienie tętnicze, zawał mięśnia sercowego, drgawki, udar mózgu lub zaburzenia psychiczne 25. Często podczas jej przyjmowania pojawiają się bóle głowy, senność i zawroty głowy.
Kolejnym lekiem, który może być stosowany w celu hamowania laktacji, jest kabergolina. Działa bardziej selektywnie, poprzez bezpośrednią stymulację receptorów D2 w komórkach przedniego płata przysadki. Silnie i długotrwale obniża stężenie prolaktyny. Około 14 proc. kobiet leczonych kabergoliną podawaną w dawce 1 mg w celu zahamowania laktacji zgłosiło co najmniej jedno działanie niepożądane 26, w większości miały one charakter łagodny. Najczęściej jako skutek uboczny terapii obserwuje się spadki ciśnienia, depresję oraz bóle i zawroty głowy. W celu przerwania laktacji lek stosuje się 2 razy dziennie przez 2 dni.
Wyżej wymienione leki należy zalecać z dużą ostrożnością i unikać ich stosowania u kobiet z wywiadem depresji i zaburzeń psychicznych. W okresie odstawiania dziecka od piersi kluczowe jest prawidłowe postępowanie, które obejmuje stopniową redukcję ilości karmień w ciągu doby. Jeżeli odstawienie wynika z powrotu matki do pracy lub chęci zakończenia karmienia, proces można rozłożyć w czasie i często nie ma konieczności wspierania go farmakologicznie. Warto porozmawiać z matką, zebrać dokładny wywiad dotyczący przebiegu karmień, ich ilości w ciągu dnia i w nocy. Na początek eliminuje się te najmniej istotne z perspektywy dziecka. Czasami w celu zmniejszenia ilości wydzielanego mleka stosuje się pseudoefedrynę – off label. W badaniach wykazano, że podanie 60 mg pseudoefedryny powoduje spadek ilości wydzielanego mleka o 24 proc. 27. U kobiet z dużą produkcją mleka może się ona okazać dobrym wsparciem w połączeniu ze stopniową redukcją ilości karmień. Należy poinformować matkę o konieczności obserwacji piersi w trakcie odstawiania dziecka i objawach wymagających konsultacji lekarskiej. W przypadku nagromadzenia mleka początkowo należy odciągać bardzo niewielkie ilości (do uczucia ulgi), aby uniknąć powstania zastoju. W procesie kończenia karmienia najważniejsza jest konsekwencja i wsparcie matki w tym trudnym czasie. Warto się zorientować, co jest powodem decyzji o zakończeniu karmienia, zapewnić wsparcie, zaplanować moment przerwania karmienia. Ważne, żeby był to czas spokojny, bez towarzyszących negatywnych wydarzeń (choroba, powrót do pracy, rozpoczęcie przedszkola czy żłobka). Okres ten jest trudny również dla dziecka. Warto uświadomić to mamie i zachęcić ją do okazywania bliskości dziecku w inny sposób.
Podsumowanie
Kobieta karmiąca piersią jest pacjentką wymagającą szczególnej uwagi. Okres laktacji to czas, w którym leczenie wpływa zarówno na matkę, jak i karmione przez nią dziecko. Ze względu na brak dostępu do finansowanej porady laktacyjnej dość duża grupa kobiet szuka pomocy w gabinecie lekarza rodzinnego. Barierą jest ograniczony czas trwania wizyty i niejednokrotnie związany z tym problemem brak możliwości pełnej oceny aktu karmienia, która jest najważniejszym elementem diagnostyki i dostarcza najwięcej informacji. Część problemów laktacyjnych kobiet karmiących jest stosunkowo prosta do wyleczenia, dlatego warto podjąć samodzielną próbę diagnostyki i terapii, pamiętając o pozytywnych skutkach zdrowotnych karmienia piersią dla matki i dziecka. Należy pamiętać o ogólnych zasadach leczenia kobiet karmiących (tabela 5).

Jeśli problem laktacyjny, z którym zgłasza się pacjentka, wykracza poza kompetencje lekarza POZ, wskazana jest konsultacja specjalistyczna. W celu usprawnienia diagnostyki i ewentualnego leczenia warto posiadać informacje o działających w danym rejonie poradniach laktacyjnych. Na stronie Centrum Nauki o Laktacji znajdują się aktualne listy certyfikowanych doradców laktacyjnych.
Piśmiennictwo:
1. Eidelman AI, Schanler RJ, Johnston M i wsp. American Academy of Pediatrics Section on Breastfeeding. Breastfeeding and the use of human milk. Pediatrics 2012; 129: e827-841.
2. Szajewska H, Horvath A, Rybak A, Socha P. Karmienie piersią. Stanowisko Polskiego Towarzystwa Gastroenterologii, Hepatologii i Żywienia Dzieci. Standardy Medyczne Pediatria 2016; 13: 9-24.
3. Kramer MS, Kakuma R. The optimal duration of exclusive breastfeeding. W: Pickering LK, Morrow AL, Ruiz-Palacios GM, Schanler RJ (red.). Protecting Infants through Human Milk. Advances in Experimental Medicine and Biology. Springer, Boston, MA, 2004; 554; 63-77.
4. Wambach K, Watson Genna C. Anatomy and physiology of lactation. W: Wambach K, Spencer B. Breastfeeding and Human Lactation. 6th ed. Jones & Bartlett Learning 2019; 49-84.
5. Śliżeń-Kuczapska E, Nehring-Gugulska M. Regulacja procesu wytwarzania pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 67-74.
6. Problemy w laktacji. Materiały dla uczestników kursu dla lekarzy. CNoL, Warszawa, 2019.
7. Rozporządzenie Ministra Zdrowia z 16 sierpnia 2018 r. w sprawie standardu organizacyjnego opieki okołoporodowej. Dz.U. z 2018 r. poz. 1756. http://isap. sejm.gov.pl/. Dostęp 20.11.2018.
8. Karmienie piersią w Polsce. Raport CNoL 2018. http:// cnol.kobiety.med.pl/wp-content/uploads/2019/01/ Rapor t_karmienie_w_Polsce_2018.pdf. Dostęp 20.11.2019.
9. Żukowska-Rubik M. Bolesność brodawek. W: Nehring- Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 209-227.
10. Mariani-Neto C, de Albuquerque RS, de Souza SC i wsp. Comparative study of the use of HPA lanolin and breast milk for treating pain associated with nipple trauma. Rev Bras Ginecol Obstet 2018; 40: 664-672.
11. Kent JC, Ashton E, Hardwick CM i wsp. Nipple pain in breastfeeding mothers: incidence, causes and treatments. Int J Environ Res Public Health 2015; 12: 12247- 12263.
12. Chow S, Chow R, Popovic M i wsp. The use of nipple shields: a review. Front Public Health 2015; 3: 236.
13. Jiménez E, Arroyo R, Cárdenas N i wsp. Mammary candidiasis: a medical condition without scientific evidence? PLoS One 2017; 12: e0181071.
14. Patel SH, Vaidya YH, Patel RJ i wsp. Culture independent assessment of human milk microbial community in lactational mastitis. Sci Rep 2017; 7: 7804.
15. Nehring-Gugulska M. Zaburzenia przepływu pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 237-245.
16. Cullinane M, Amir LH, Donath SM i wsp. Determinants of mastitis in women in the CASTLE study: a cohort study. BMC Fam Pract 2015; 16: 181.
17. Amir LH; Academy of Breastfeeding Medicine Protocol Committee. ABM clinical protocol #4: Mastitis, revised March 2014. Breastfeed Med 2014; 9: 239-243.
18. Nehring-Gugulska M. Zapalenie piersi. W: Nehring- Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 247-259.
19. Nagadowska M, Raczek-Pakuła K. Zmiany chorobowe gruczołu piersiowego. Ropień piersi. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 261-266.
20. Nehring-Gugulska M, Żukowska-Rubik M. Pozorny i rzeczywisty niedobór pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 307-319.
21. Hale TW, Rowe HE. Medications and mothers’ milk 2019. Springer Publishing Company, New York 2019.
22. Finnikin S, Finnikin L. Viewpoint: Domperidone and breastfeeding. Br J Gen Pract 2017; 67: 408.
23. Sim TF, Hattingh HL, Sherriff J, Tee LB. The use, perceived effectiveness and safety of herbal galactagogues during breastfeeding: a qualitative study. Int J Environ Res Public Health 2015; 12: 11050-11071.
24. Nehring-Gugulska M, Kucia M, Wietrak E. Stymulacja laktacji z wykorzystaniem słodu jęczmiennego a parametry wzrostowe dziecka w przypadku kryzysu laktacyjnego. Położ Nauka Prakt 2015; 1: 34-38.
25. Charakterystyka produktu leczniczego Bromergon. Dostęp 20.11.2019.
26. Charakterystyka produktu leczniczego Dostinex. Dostęp 20.11.2019.
27. Aljazaf K, Hale TW, Ilett KF i wsp. Pseudoephedrine: effects on milk production in women and estimation of infant exposure via breastmilk. Br J Clin Pharmacol 2003; 56: 18-24.
Artykuł opublikowano w „Lekarzu POZ” 2/2022.

Karmienie piersią jest złotym standardem żywienia noworodków i niemowląt 1. Dostępne opracowania wskazują na liczne korzyści z karmienia naturalnego zarówno dla matki, jak i jej dziecka 2. Stwierdzono m.in. znacznie mniejszą śmiertelność z powodu zakażeń przewodu pokarmowego u dzieci karmionych wyłącznie piersią w stosunku do niemowląt karmionych w sposób mieszany od 3.–4. miesiąca życia. U matek karmiących piersią obserwowano szybszą utratę masy ciała oraz dłuższy okres niepłodności laktacyjnej 3. Mimo niezaprzeczalnych korzyści płynących z takiego sposobu żywienia okres laktacji jest czasem, w którym kobieta może doświadczyć wielu trudności. Matki karmiące piersią niejednokrotnie zgłaszają się do gabinetów lekarzy POZ, by uzyskać poradę w związku z dolegliwościami laktacyjnymi. W trakcie karmienia piersią może też dochodzić do zaostrzenia chorób przewlekłych, rozwoju infekcji czy pojawienia się schorzeń wymagających pilnej interwencji medycznej. W każdej z powyższych sytuacji fakt karmienia piersią jest okolicznością szczególną, którą trzeba wziąć pod uwagę, ordynując leczenie. Celem artykułu jest omówienie najczęstszych problemów laktacyjnych kobiet karmiących piersią i zaproponowanie schematów postępowania dostosowanych do warunków gabinetu lekarza rodzinnego.
Podstawowe informacje
Kluczem do zrozumienia patofizjologii problemów laktacyjnych jest znajomość anatomii piersi oraz przebiegu procesu laktogenezy z uwzględnieniem mechanizmów regulujących wydzielanie mleka. Piersi składają się głównie z tkanki gruczołowej oraz tłuszczowej. Rolę podtrzymującą spełniają więzadła Coopera. W obrębie tkanki gruczołowej występują liczne pęcherzyki mleczne, które są wysłane nabłonkiem wydzielniczym. Mleko wyprodukowane w laktocytach jest następnie transportowane do przewodów wyprowadzających, wokół których znajduje się sieć komórek mioepitelialnych, kurczących się pod wpływem oksytocyny. Ujście głównych przewodów wyprowadzających znajduje się na szczycie brodawki sutkowej.
Laktocyty podlegają regulacji autokrynnej i endokrynnej. Prolaktyna, hormon przedniego płata przysadki mózgowej, odgrywa szczególną rolę w inicjacji i utrzymaniu produkcji mleka 4. Uwalniana jest do krwi w czasie ciąży, po porodzie i podczas ssania brodawki (odruch prolaktynowy). Po okresie stabilizacji laktacji główną rolę w regulacji ilości wydzielanego mleka odgrywają mechanizmy autokrynne, chociaż stężenie prolaktyny nadal jest podwyższone. Opróżnianie piersi jest czynnikiem stymulującym produkcję, natomiast zaleganie mleka – hamującym. Przepełnienie pęcherzyków mlecznych powoduje uwolnienie czynnika hamującego laktację (feedback inhibitor of lactation – FIL), który wpływa na spowolnienie syntezy mleka 5. Częste opróżnianie piersi sprawia, że FIL nie jest wydzielany, a produkcja mleka utrzymuje się stale na wysokim poziomie.
Za wypływ mleka odpowiadają oksytocyna i odruch oksytocynowy. Oksytocyna jest uwalniana do krwi w odpowiedzi na stymulację brodawek sutkowych. Powoduje skurcz mięśni gładkich otaczających pęcherzyki i przewody mleczne oraz wyrzut mleka.
Prawidłowe karmienie
Nieprawidłowości w przebiegu procesu karmienia mogą prowadzić do wystąpienia zaburzeń zarówno u dziecka (np. niedobór masy ciała), jak i u matki (np. schorzenia piersi i brodawek). Kluczowe w procesie diagnostycznym jest zatem określenie, czy karmienie przebiega prawidłowo. Część informacji na temat karmienia można uzyskać, przeprowadzając ukierunkowany wywiad oraz badając przedmiotowo matkę i dziecko. W tabeli 1 w formie skróconej przedstawiono najważniejsze cechy prawidłowego karmienia. Warto pytać o nie w trakcie wizyty patronażowej czy wizyt szczepiennych. Można wtedy na wczesnym etapie wychwycić błędy, skorygować i zapobiec rozwojowi patologii.

Przeprowadzając wywiad ukierunkowany na problemy laktacyjne, należy formułować takie pytania, które dostarczą jak najwięcej informacji o częstości, długości i przebiegu karmienia. Ważne jest uwzględnienie ewentualnych czynników ryzyka niepowodzenia laktacji, a także informacji o zachowaniu dziecka po karmieniach, sposobie pobierania pokarmu z piersi, liczbie stolców i mikcji. Pytania, które warto zadać w trakcie przeprowadzania badania podmiotowego, zamieszczono w tabeli 2 6. Badanie przedmiotowe matki obejmuje ocenę budowy gruczołów piersiowych, symetrii, obecności zmian patologicznych na brodawkach, badanie palpacyjne piersi oraz węzłów chłonnych.

Najwięcej wiedzy dostarcza obserwacja aktu karmienia. Jest to element, który w warunkach gabinetu lekarza rodzinnego sprawia największe trudności. Przeprowadzenie obserwacji przebiegu karmienia wymaga zapewnienia kobiecie odpowiednich warunków, zbliżonych do tych, w jakich karmi na co dzień. Dodatkowo trzeba zarezerwować odpowiednią ilość czasu – w ciągu 10–15 minut jest to praktycznie niewykonalne. Jeśli nie ma możliwości poświęcenia tyle czasu na wizytę, warto skorzystać z pomocy położnej sprawującej opiekę nad pacjentką. Standard opieki okołoporodowej z 2019 r. przewiduje, że położna środowiskowa powinna udzielić matce wsparcia w zakresie karmienia piersią oraz znać podstawy poradnictwa laktacyjnego (m.in. ocenić technikę karmienia i umiejętność ssania) 7.
Brak możliwości zaobserwowania zachowania dziecka przy piersi może prowadzić do postawienia błędnej diagnozy mimo dobrze zebranego wywiadu i dokładnie przeprowadzonego badania przedmiotowego. Jeśli istnieje taka możliwość, należy zawsze dążyć do pełnej oceny matki, dziecka i aktu karmienia, a w razie braku możliwości – specjalistycznej konsultacji laktacyjnej.
Bolesność brodawek
Dolegliwości bólowe ze strony brodawek sutkowych są powszechnym problemem kobiet karmiących piersią. Pojawiają się najczęściej na początku karmienia, ale mogą występować właściwie na każdym jego etapie. Około 13 proc. kobiet udających się po poradę laktacyjną do lekarza rodzinnego skarży się na ból brodawek 8. Najczęściej wynika on z uszkodzenia (czynnik mechaniczny), sporadycznie jest skutkiem nadwrażliwości na hormony i wtedy określa się go mianem bolesności fizjologicznej 9. Cechą charakterystyczną bolesności fizjologicznej jest brak zmian patologicznych w obrębie brodawek oraz „typowy” czas pojawiania się bólu – pierwsze dni po porodzie, tuż przed miesiączką. W wyniku działania nieprawidłowych sił na brodawkę może dochodzić do powstawania różnych zmian skórnych (pękanie naskórka, strupy, rumień, krwawienie itp.). Najczęstsze przyczyny mechanicznego uszkodzenia brodawek przedstawiono w tabeli 3.

Przystępując do leczenia ran brodawek, należy pamiętać, że prawie każdy uraz brodawki powstaje na skutek nieprawidłowości w przebiegu procesu karmienia. Odkrycie patomechanizmu jego powstawania powinno być głównym celem porady lekarskiej. Leczenie zmian skórnych bez wyeliminowania czynnika sprawczego nie przyniesie rezultatu. W razie stwierdzenia uszkodzenia brodawek u matki karmiącej należy dokładnie zbadać dziecko z uwzględnieniem funkcji ssania oraz ocenić akt karmienia. Leczenie zmian skórnych w obrębie brodawek musi być zatem przede wszystkim przyczynowe (np. jeśli przyczyną uszkodzenia brodawki piersiowej było skrócone wędzidełko podjęzykowe, należy jak najszybciej dążyć do jego podcięcia). Oprócz eliminacji czynnika sprawczego stosowana jest terapia miejscowa mająca na celu wspomaganie prawidłowego gojenia ran. Najczęściej zalecanymi i skutecznymi metodami są: wietrzenie brodawek, przemywanie ran i okłady chłodzące. Do przemywania można wykorzystać sól fizjologiczną lub przegotowaną wodę. Maści przeznaczone do stosowania w uszkodzeniach brodawek w trakcie laktacji mogą dodatkowo wspomagać proces gojenia. Z preparatów dostępnych na rynku powszechnie stosowane i skuteczne są lanolina 10 oraz Solcoseryl. Tradycyjna metoda smarowania piersi pokarmem mamy po karmieniach również może być zalecana. Ważne jest przestrzeganie ogólnych zasad higieny, by zapobiec rozwojowi zakażenia (np. mycie rąk przed karmieniem, mycie piersi przy okazji toalety całego ciała). W celu zmniejszenia dolegliwości bólowych warto zalecić matce rozpoczynanie karmienia od „zdrowej” piersi, a w razie dużego bólu zaproponować leki przeciwbólowe (paracetamol, ibuprofen) 9. Nieprawidłowe postępowanie lub brak leczenia uszkodzeń brodawek może prowadzić do rozwoju zakażeń bakteryjnych i być przyczyną przedwczesnego zakończenia karmienia 11.
W leczeniu uszkodzeń brodawek rutynowo nie powinny być stosowane nakładki na piersi zwane kapturkami. Bardzo powszechne jest przekonanie wśród mam i części personelu medycznego, że czasowe zastosowanie nakładek wspomaga gojenie ran. Jest to postępowanie obarczone ryzykiem, gdyż wykazano, że opróżnianie piersi przez nakładki jest gorsze niż ssanie bez nich. Dzieci ssące pierś przez kapturek pobierają mniej pokarmu, co pogarsza opróżnianie piersi. Stosowanie tego typu produktów bez nadzoru specjalistycznego może prowadzić do osłabienia laktacji i w konsekwencji do przedwczesnego zakończenia karmienia piersią 12. Stosowanie kapturków w określonych sytuacjach jest dopuszczalne, jednak powinno się odbywać po konsultacji z doradcą laktacyjnym, w razie wyraźnej konieczności i na krótko.
Bakteryjne zakażenia ran brodawek
Najczęstszym czynnikiem etiologicznym infekcji bakteryjnej jest Staphylococcus aureus, rzadziej Staphylococcus epidermidis, Staphylococcus saprophyticus, paciorkowce i pałeczki Gram-ujemne. Na skórze w obrębie zakażonej rany widoczny jest obrzęk, zaczerwienienie, wydzielina ropna. Zwykle zmianom tym towarzyszą bardzo nasilone dolegliwości bólowe. Etiologię bakteryjną należy rozważyć w każdym przypadku, kiedy pacjentka zgłasza, że rany nie goją się przez długi czas mimo korekty sposobu karmienia i odpowiedniej pielęgnacji. W niektórych przypadkach nie widać wydzieliny ropnej w obrębie rany, ale fakt długiego utrzymywania się na skórze i braku poprawy mimo prawidłowego postępowania skłania ku rozpoznaniu zakażenia. Rany powstałe na skutek ugryzienia powinny być a priori traktowane jak rany zakażone 9, 11.
W leczeniu stosuje się antybiotykoterapię miejscową. Najczęściej w terapii empirycznej zalecana jest mupirocyna lub neomycyna w formie maści aplikowana 3–4 razy dziennie, po karmieniach. Pacjentkę należy poinformować, że maść powinna zostać zmyta przed kolejnym karmieniem. W przypadku ran trudnych do leczenia wskazane jest pobranie wymazu z rany, oznaczenie antybiogramu i następnie terapia celowana. Podobnie jak w przypadku ran niezakażonych ważne jest poznanie mechanizmu uszkodzenia skóry, korekta techniki karmienia oraz odpowiednia pielęgnacja i higiena. Zaleca się przemywanie ran przegotowaną wodą lub roztworem soli fizjologicznej po każdym karmieniu, kilka razy dziennie odkażanie oktenidyną oraz mycie piersi delikatnym mydłem podczas higieny całego ciała. Nieleczone lub nieprawidłowo leczone zakażenia ran mogą prowadzić do szerzenia się infekcji w głąb gruczołu.
Grzybica brodawek
U części kobiet zgłaszających się do POZ ze skargami na ból brodawek lub piersi nie stwierdza się w badaniu przedmiotowym uszkodzenia skóry, a jedynie dyskretne zmiany rumieniowo-złuszczające. W takiej sytuacji konieczne jest zebranie dokładnego wywiadu dotyczącego charakteru bólu oraz czasu jego pojawiania się. W różnicowaniu możliwych przyczyn konieczne jest uwzględnienie możliwości zakażenia grzybiczego. Jego czynnikiem etiologicznym jest zwykle Candida albicans. Na rozpoznanie grzybicy brodawek sutkowych może nakierować wywiad. Jeśli u matki występują czynniki ryzyka, takie jak przebyta antybiotykoterapia czy cukrzyca, to rozpoznanie grzybicy wydaje się bardziej prawdopodobne. W badaniu przedmiotowym piersi w przypadku infekcji grzybiczej stwierdza się zmiany skórne o morfologii rumienia, łuszczenia naskórka oraz linijne pęknięcia u podstawy brodawki, sporadycznie białawe naloty na sutkach. Zwykle towarzyszą im ból, swędzenie i kłucie. Objawy te występują w trakcie i między karmieniami. Przy podejrzeniu grzybicy konieczne jest dokładne badanie jamy ustnej dziecka, gdyż często występują jednocześnie objawy infekcji grzybiczej u dziecka, takie jak pleśniawki, rumień pieluszkowy.
Leczeniem należy objąć równocześnie matkę i dziecko. W terapii stosuje się miejscowo leki przeciwgrzybicze, takie jak nystatyna, klotrimazol, mikonazol, 2–3 razy dziennie przez 7–10 dni. W przypadku zmian nawracających i opornych na leczenie miejscowe może zaistnieć konieczność leczenia doustnego. W takiej sytuacji najczęściej zaleca się flukonazol. Niezwykle ważne jest zachowanie odpowiedniej higieny, częsta wymiana wkładek laktacyjnych, pranie bielizny, higiena rąk, smoczków, butelek i nakładek.
Warto podkreślić, że grzybica brodawek bardzo rzadko występuje na początku karmienia. Niektórzy naukowcy podają w wątpliwość istnienie związku bólu brodawek z infekcją Candida albicans 13. Coraz częściej ból piersi, który jeszcze niedawno wiązano z obecnością grzybicy, nazywany jest podostrym zapaleniem piersi. To schorzenie związane z zaburzeniami składu mikroflory bakteryjnej w obrębie piersi i nieprawidłową kolonizacją przewodów mlecznych 14. Zagadnienie to jest przedmiotem wciąż trwających badań.
Alergiczne zmiany skórne
W obrębie brodawek sutkowych mogą się również pojawić zmiany skórne o etiologii alergicznej. Morfologicznie mają charakter rumienia, złuszczania naskórka lub suchości skóry. Obraz zmian może przypominać zakażenie grzybicze. Ze względu na odmienne postępowanie ważne jest prawidłowe zróżnicowanie tych stanów. Pomocny jest wywiad dotyczący występowania alergii i atopowego zapalenia skóry, dokładne wypytanie o rodzaj używanych kosmetyków i wkładek laktacyjnych. Brak zmian o etiologii grzybiczej u dziecka skłania raczej ku rozpoznaniu alergicznego zapalenia skóry. W leczeniu najistotniejsze jest wyeliminowanie czynnika sprawczego i odpowiednia pielęgnacja skóry przy użyciu emolientów. Zwykle konieczne jest zastosowanie wspomagająco miejscowych glikokortykosteroidów o średniej sile działania 2 razy dziennie przez 7 dni.
Należy podkreślić i przekazać matce, że karmienie może być bezpiecznie kontynuowane w trakcie leczenia wszystkich schorzeń brodawek sutkowych. Maści stosowane na brodawki zmywa się przed karmieniem przy użyciu gazika nasączonego mlekiem mamy.
Inne przyczyny
Przyczyną bólu pojawiającego się w trakcie karmienia piersią może być występująca u matki nadprodukcja, gwałtowne napełnianie się przewodów mlecznych, ból czynnościowy, dysbioza bakteryjna lub objaw Reynauda. Omówienie powyższych schorzeń wykracza poza zakres tego artykułu.
Schorzenia gruczołu sutkowego
Na skutek złego opróżniania piersi może dochodzić do zastojów mleka i w dalszej kolejności – przy braku odpowiedniej reakcji – szerzenia się stanu zapalnego w głąb gruczołu. Poniżej przedstawiono najczęstsze zmiany stwierdzane w obrębie gruczołu stukowego wraz z propozycją postępowania w danej sytuacji.
Na wstępie warto wspomnieć o nawale mlecznym. Nawał mleczny jest stanem fizjologicznym, występuje zwykle w 2.–4. dobie karmienia piersią i stanowi kliniczny wykładnik rozpoczęcia procesu laktogenezy II. W badaniu przedmiotowym piersi są powiększone, przepełnione, z widoczną siatką naczyń krwionośnych. Kobieta może odczuwać ciężar i przepełnienie, a czasami lekki ból obu piersi, bez zaczerwienienia skóry ani objawów ogólnych. Palpacyjnie wyczuwa się wzmożoną konsystencję, bez oporów patologicznych, brodawka nie powinna być obrzęknięta. Podczas obserwacji karmienia słychać głośne przełykanie, czasami widać wypływanie mleka z kącików ust. Jedynym prawidłowym postępowaniem w okresie nawału jest dbałość o regularne, odpowiednio częste i prawidłowe technicznie opróżnianie piersi. Brak częstych karmień może doprowadzić do zalegania mleka w przewodach mlecznych, a następnie rozwoju obrzęku śródmiąższowego. Obrzęk piersi różni się od nawału tym, że pojawiają się istotne utrudnienia w wypływie mleka. Występuje najczęściej między 2. a 10. dobą po porodzie (może się też pojawić w zespole nadprodukcji, np. przy nadmiernym korzystaniu z laktatora). Pierś jest mocno wypełniona, ale istniejący obrzęk, który powoduje ucisk naczyń krwionośnych, uniemożliwia dopływ oksytocyny do pęcherzyków i zaburza wypływ mleka 15.
W badaniu przedmiotowym stwierdza się symetrycznie powiększone, twarde piersi ze wzmożonym uciepleniem. Występuje ból, zaczerwienienie skóry, sporadycznie lekko podwyższona ciepłota ciała. Brodawka może być wciągnięta, otoczka obrzęknięta, twarda i trudna do uchwycenia.
Podstawową metodą leczenia jest częste, prawidłowe technicznie przystawianie dziecka do piersi. Można zalecić próbę zmiękczenia otoczki przed przystawieniem dziecka poprzez jej delikatne uciskanie opuszkami palców w celu odsunięcia zgromadzonego w przestrzeni śródmiąższowej płynu. Jeśli pomiędzy karmieniami dochodzi do nagromadzenia pokarmu, konieczne jest odciągnięcie jego niewielkiej ilości (tylko do uczucia ulgi). Jeśli dziecko nie ssie efektywnie, konieczne jest regularne opróżnianie piersi za pomocą laktatora. Dodatkowo stosuje się leczenie objawowe, takie jak chłodne okłady po karmieniach, doustne przyjmowanie niesteroidowych leków przeciwzapalnych. Nieprawidłowe postępowanie może prowadzić do zapalenia piersi i osłabienia laktacji.
Zastój to jedna z częstszych patologii gruczołu piersiowego. Może się pojawić na każdym etapie laktacji. W patogenezie kluczową rolę odgrywa zablokowanie odpływu mleka z fragmentu gruczołu piersiowego. Pokarm zalega w pewnym obszarze piersi, powodując powstanie wyczuwalnego zgrubienia. Najczęstszą przyczyną tej patologii jest ucisk przewodów mlecznych lub zablokowanie ujścia przewodu wyprowadzającego. Pokarm, który nie może wypłynąć, zalega w świetle przewodów wyprowadzających, powodując ich rozdęcie. W badaniu przedmiotowym wyczuwalny jest twardy, bolesny przy palpacji obszar w obrębie piersi, który nie rozluźnia się po karmieniu. Sporadycznie na skórze może się pojawić rumień. Jeśli przyczyną zastoju jest zablokowanie przewodu wyprowadzającego, na szczycie brodawki może być widoczny biały czop – szczególnie łatwy do zauważenia po karmieniu. W takim przypadku nakłucie go jałową igłą, a następnie przystawienie dziecka do piersi pozwala na uwolnienie zalegającego mleka i rozwiązuje problem zastoju.
W razie podejrzenia zastoju należy zalecić częste, prawidłowe technicznie karmienia z chorej piersi (bez zaniedbywania piersi zdrowej), przyjmowanie pozycji, w której bródka dziecka jest skierowana w stronę zastoju, doraźnie przyjmowanie doustnych leków przeciwzapalnych. Pomocne mogą być chłodne okłady między karmieniami i ciepłe tuż przed karmieniem. Przeciwwskazane są natomiast forsowne masaże.
Zastój trwający dłużej niż 24 godziny powinien być różnicowany z zapaleniem piersi.
Zapalenie piersi
Do zapalenia piersi może doprowadzić tzw. czynnik mechaniczny oraz infekcyjny. Tor infekcyjny oznacza najczęściej zakażenie bakteryjne wstępujące z zakażonych ran brodawek, natomiast do przyczyn mechanicznych należy dłużej trwający zastój. Zapalenie piersi jest schorzeniem stosunkowo częstym o poważnym rokowaniu. U wielu kobiet jest przyczyną przerwania karmienia 16. Może pojawić się na każdym etapie laktacji, a szczególnie narażone są pacjentki w okresie osłabionej odporności (np. na skutek stresu, zmęczenia lub anemii). Objawy występują nagle i szybko narastają. Mogą przypominać objawy rozwijającej się infekcji grypowej. W badaniu przedmiotowym piersi stwierdza się ból przy palpacji, obrzęk, zaczerwienienie i wzmożone ucieplenie fragmentu skóry. Zmianom miejscowym towarzyszą objawy ogólne, takie jak: gorączka, dreszcze, osłabienie, bóle mięśniowe. Kryterium rozpoznania zapalenia piersi jest stwierdzenie dwóch objawów dotyczących gruczołu piersiowego (np. ból, zaczerwienienie, obrzęk, zgrubienie) oraz co najmniej jednego objawu ogólnego 17.
Najważniejsze postępowanie w przypadku zapalenia piersi to zadbanie o prawidłowe, odpowiednio częste jej opróżnianie. Błędem jest ograniczanie karmienia z chorej piersi, które prowadzi do nasilenia dolegliwości. Dziecko może odmówić ssania chorej piersi ze względu na zmianę smaku mleka. W takiej sytuacji ważne jest regularne opróżnianie piersi za pomocą laktatora. Istotnym uzupełnieniem terapii jest zapewnienie matce karmiącej wsparcia osób bliskich, spokoju, odciążenie w obowiązkach oraz odpowiednia dieta. Podobnie jak w przypadku zastoju mleka masaż piersi jest przeciwwskazany. Nie stosuje się ciepłych okładów, ale dobry efekt mogą przynieść chłodne opatrunki żelowe po karmieniach. Konieczne jest też leczenie farmakologiczne. Stosuje się niesteroidowe leki przeciwzapalne i antybiotykoterapię, jeśli istnieją ku temu wskazania. Antybiotyk w zapaleniu piersi powinien zostać włączony od razu po ustaleniu rozpoznania, jeśli w badaniu przedmiotowym stwierdza się uszkodzenie brodawek lub zły stan ogólny matki. Jeśli nie występują wyżej wymienione czynniki ryzyka, można podjąć próbę leczenia zachowawczego przez 24 godziny, a w razie braku poprawy włączyć antybiotyk 17.
Ze względu na fakt, że najczęstszym bakteryjnym czynnikiem etiologicznym zapalenia piersi jest Staphylococcus aureus, a sporadycznie inne bakterie, leczeniem pierwszego rzutu powinny być cefalosporyny I generacji, które cechują się najwyższą aktywnością w odniesieniu do gronkowców. Lekiem z wyboru w zapaleniu piersi jest cefadroksyl w dawce 500 mg co 12 godzin. Dopuszczalne jest też stosowanie cefalosporyn II generacji, takich jak cefuroksym w dawce 500 mg co 12 godzin lub cefaklor 500 mg co 12 godzin. Amoksycylina z kwasem klawulanowym nie powinna być stosowana jako leczenie empiryczne z uwagi na słabe działanie na gronkowce 18. Może być zalecana, gdy podejrzewa się inną etiologię lub w wykonanym posiewie stwierdza się obecność bakterii wrażliwych na ten antybiotyk. Leczenie zapalenia piersi trwa 7–10 dni. W sytuacji, kiedy nie stwierdza się poprawy mimo odpowiedniej antybiotykoterapii, przy szybkim nawrocie lub podejrzeniu zakażenia szpitalnego warto wykonać posiew mleka z oznaczeniem wrażliwości na antybiotyki i leczyć na podstawie antybiogramu.
W trakcie różnicowania zmian w obrębie gruczołu piersiowego konieczne bywa wykonanie badania ultrasonograficznego. Szczególnie zalecane jest ono w przypadkach o nietypowym przebiegu, przy podejrzeniu ropnia piersi oraz przy braku poprawy pomimo prawidłowego leczenia. Jeśli dochodzi do nawrotu zapalenia w krótkim czasie, bardzo ważne jest zachowanie czujności onkologicznej i różnicowanie z rakiem zapalnym piersi. Jest to rzadki typ nowotworu, ale objawy imitują zapalenie piersi. Odstawienie dziecka od piersi w trakcie leczenia zapalenia jest błędem, pogarsza rokowanie i może być przyczyną powikłań. Do najczęstszych powikłań należy osłabienie laktacji w chorej piersi. Może też dojść do rozwoju ropnia.
Ropień piersi jest rzadkim powikłaniem zapalenia piersi. Objawia się bolesnym guzkiem w obrębie piersi, któremu towarzyszą objawy ogólne. Schorzenie to należy podejrzewać zawsze w przypadku braku poprawy po włączeniu odpowiedniego leczenia zapalenia piersi. Przy podejrzeniu ropnia konieczne jest wykonanie badania ultrasonograficznego, które potwierdza rozpoznanie. Ropień piersi wymaga leczenia chirurgicznego. W zależności od wymiarów zmiany stosowane jest klasyczne nacięcie lub drenaż. Samo leczenie zabiegowe nie stanowi przeciwwskazania do kontynuacji karmienia. Jeśli ropień lokalizuje się w okolicy brodawki sutkowej i jest trudność z przystawieniem dziecka lub pojawia się treść ropna w mleku, wtedy nie powinno się podawać mleka dziecku 19. Należy jednak regularnie ściągać i wylewać pokarm, żeby utrzymać laktację i wspomóc oczyszczanie piersi. Brak stałego opróżniania piersi spowoduje zahamowanie produkcji mleka. Częstym powikłaniem zapalenia i ropnia jest osłabienie laktacji w chorej piersi, dlatego warto wytłumaczyć pacjentce, jak ważne jest odpowiednio częste opróżnianie piersi w celu utrzymania laktacji.
Niedobór pokarmu
Najczęstszy problem zgłaszany przez matki w gabinecie lekarza POZ to obawy o niewystarczającą ilość mleka 8. Rolą lekarza, do którego trafia zaniepokojona matka, jest ustalenie, czy jej obawy są uzasadnione. Niedobór pokarmu można podzielić na pozorny i rzeczywisty. Pozorny występuje wtedy, kiedy matka ma wrażenie niedoboru pokarmu i każdy niepokój, rozdrażnienie dziecka interpretuje jako sygnały głodu, jednak po analizie wskaźników skutecznego karmienia okazuje się, że dziecko przyrasta na masie prawidłowo (wskaźnik obiektywny) 20. Rzeczywisty niedobór występuje wtedy, kiedy przekonaniu matki towarzyszy obiektywny niedobór masy ciała u dziecka. Może to być stan odwracalny lub nieodwracalny. Zdarza się, że błędne rozpoznanie i włączone pochopnie, nieuzasadnione dokarmianie mieszanką mleczną może przekształcić niedobór pozorny w rzeczywisty. Najczęstsze przyczyny niedoborów przedstawiono w tabeli 4.

Rozpoznanie i określenie typu niedoboru, jaki występuje u matki, odbywa się poprzez standardową ocenę matki, dziecka oraz obserwację aktu karmienia. Kryterium obiektywnym jest ocena przyrostu masy ciała u dziecka. Jeśli zwiększenie masy ciała jest niedostateczne, należy podejrzewać niedobór pokarmu i szukać jego przyczyny. W przypadku podejrzenia występowania rzeczywistego niedoboru pokarmu konieczne jest przeprowadzenie porady laktacyjnej i systematyczna praca z pacjentką. Problem ten zwykle jest złożony i najczęściej wymaga konsultacji specjalistycznej. Wskazane jest pilne skierowanie matki do poradni laktacyjnej. Jednocześnie warto udzielić pacjentce podstawowych informacji na temat metod stymulacji laktacji. Poinformowanie kobiety o tym, jak istotne jest dbanie o odpowiednio częste, prawidłowe technicznie karmienia (w tym nocne) może poprawić sytuację w trakcie oczekiwania na poradę laktacyjną. Jeśli czasowo istnieją wskazania do włączenia dokarmiania, pokarmem pierwszego wyboru zawsze powinno być odciągnięte mleko mamy. W sytuacji, kiedy matka nie odciąga wystarczającej ilości pokarmu, konieczne jest wprowadzenie mieszanki mlecznej w możliwie najmniejszej ilości. Warto pamiętać, że mleko modyfikowane jest pokarmem trudniejszym do strawienia przez noworodka czy niemowlę. Po dokarmieniu dziecko jest najedzone dłużej i później zgłasza się do karmienia, co skutkuje słabszą stymulacją gruczołu piersiowego. Dokarmianie dziecka mieszanką mleczną po każdym karmieniu piersią poważnie zakłóci powrót do wyłącznego karmienia piersią. Jeśli istnieją wyraźne wskazania do dokarmiania, mleko modyfikowane podaje się zawsze po próbie przystawienia dziecka do piersi, nigdy w zastępstwie.
Warto pamiętać, że w procesie laktacji ogromny wpływ na ilość mleka ma psychika. Stres i zmęczenie mogą skutecznie blokować odruch oksytocynowy i wypływ mleka 4. Zwiększenie ilości produkowanego mleka jest zawsze efektem systematycznej pracy nad prawidłowym technicznie i odpowiednio częstym karmieniem piersią. Niejednokrotnie kobiety oczekują również wsparcia swoich wysiłków za pomocą środków farmakologicznych. Substancje, które wpływają pobudzająco na produkcję mleka, określa się mianem galaktogogów. Do tej grupy należą środki naturalne oraz farmakologiczne. Leki zwyczajowo stosowane jako pobudzające laktację to głównie antagoniści dopaminy – metoklopramid i domperidon. Obie substancje nie mają rejestracji w celu stymulacji wydzielania mleka, przy próbie ich zastosowania pacjentka musi być poinformowana o ryzyku i fakcie stosowania leku off label.
Metoklopramid jest antagonistą receptorów dopaminowych, stosowany jest głównie w leczeniu nudności i wymiotów, jego działaniem ubocznym jest zwiększenie stężenia prolaktyny poprzez zniesienie hamującego działania dopaminy na komórki przysadki. Powoduje liczne działania niepożądane u matki, przenika do pokarmu kobiecego i może powodować objawy niepożądane u dziecka 21. Raczej nie powinien być stosowany w celu stymulacji laktacji. Nowszym lekiem o podobnym mechanizmie działania jest domperidon. W przeciwieństwie do metoklopramidu ma mniej działań niepożądanych, ale nie powinien być stosowany u kobiet z chorobami serca 22. W Polsce jest obecnie niedostępny.
Środki naturalne pobudzające laktację to głównie zioła, które wchodzą w skład różnych dostępnych na rynku herbatek laktacyjnych, oraz słód jęczmienny. Do ziół należą: kozieradka, ostropest plamisty, rutwica, anyż. W odniesieniu do większości tradycyjnie stosowanych ziół nie udowodniono ich pozytywnego wpływu na ilość mleka 23. Mogą one mieć działania niepożądane. Słód jęczmienny wykazuje pozytywny wpływ na ilość produkowanego mleka w połączeniu z zaleceniem odpowiedniego postępowania. Wydaje się, że warto go zalecać jako dodatkowe wsparcie przy niedoborach pokarmu 24. Należy podkreślić, że środki farmakologiczne powinny stanowić jedynie dodatek do stymulacji laktacji opartej na odpowiednich zaleceniach laktacyjnych, takich jak: prawidłowe, odpowiednio długie i częste karmienia, w razie niedoboru – stymulacja przy użyciu laktatora, częste przystawianie dziecka do piersi, kontakt skóra do skóry, rezygnacja ze smoczka w ciągu pierwszych 4–6 tygodni karmienia (okres stabilizacji laktacji).
Zakończenie karmienia
Karmienie piersią jest najlepszym sposobem żywienia niemowląt. Polskie Towarzystwo Gastroenterologii, Hepatologii i Żywienia Dzieci zaleca, aby wyłączne karmienie piersią trwało 6 miesięcy i było kontynuowane w okresie wprowadzania żywności uzupełniającej. Nie ma wytycznych, które określają, ile maksymalnie powinno trwać karmienie piersią. American Academy of Pediatrics zaleca, aby było ono kontynuowane tak długo, jak życzą sobie tego matka i dziecko 1. Czasami dziecko samo rezygnuje z karmienia, jednak są to sytuacje sporadyczne. Zakończenie karmienia najczęściej wynika z decyzji matki. W zależności od jej motywacji może to być proces nagły lub rozłożony w czasie. W sytuacji nagłej niekiedy istnieje potrzeba interwencji farmakologicznej i wtedy zwykle kobiety zgłaszają się do lekarza POZ po receptę na leki hamujące laktację. Z leków dostępnych i zarejestrowanych do hamowania laktacji najstarsza i najbardziej rozpowszechniona jest bromokryptyna, która działa hamująco na wydzielanie prolaktyny z przedniego płata przysadki poprzez stymulację receptorów dopaminergicznych. Warto podkreślić, że bromokryptyna jest zarejestrowana do hamowania poporodowej laktacji, jeśli istnieją ku temu wskazania medyczne. Nie powinna być rutynowo stosowana przy odstawianiu dziecka od piersi oraz przy schorzeniach gruczołu piersiowego związanych z obrzękiem i nadprodukcją mleka, które można leczyć w inny sposób. U kobiet stosujących bromokryptynę w okresie poporodowym obserwowano niekiedy ciężkie działania niepożądane, takie jak: nadciśnienie tętnicze, zawał mięśnia sercowego, drgawki, udar mózgu lub zaburzenia psychiczne 25. Często podczas jej przyjmowania pojawiają się bóle głowy, senność i zawroty głowy.
Kolejnym lekiem, który może być stosowany w celu hamowania laktacji, jest kabergolina. Działa bardziej selektywnie, poprzez bezpośrednią stymulację receptorów D2 w komórkach przedniego płata przysadki. Silnie i długotrwale obniża stężenie prolaktyny. Około 14 proc. kobiet leczonych kabergoliną podawaną w dawce 1 mg w celu zahamowania laktacji zgłosiło co najmniej jedno działanie niepożądane 26, w większości miały one charakter łagodny. Najczęściej jako skutek uboczny terapii obserwuje się spadki ciśnienia, depresję oraz bóle i zawroty głowy. W celu przerwania laktacji lek stosuje się 2 razy dziennie przez 2 dni.
Wyżej wymienione leki należy zalecać z dużą ostrożnością i unikać ich stosowania u kobiet z wywiadem depresji i zaburzeń psychicznych. W okresie odstawiania dziecka od piersi kluczowe jest prawidłowe postępowanie, które obejmuje stopniową redukcję ilości karmień w ciągu doby. Jeżeli odstawienie wynika z powrotu matki do pracy lub chęci zakończenia karmienia, proces można rozłożyć w czasie i często nie ma konieczności wspierania go farmakologicznie. Warto porozmawiać z matką, zebrać dokładny wywiad dotyczący przebiegu karmień, ich ilości w ciągu dnia i w nocy. Na początek eliminuje się te najmniej istotne z perspektywy dziecka. Czasami w celu zmniejszenia ilości wydzielanego mleka stosuje się pseudoefedrynę – off label. W badaniach wykazano, że podanie 60 mg pseudoefedryny powoduje spadek ilości wydzielanego mleka o 24 proc. 27. U kobiet z dużą produkcją mleka może się ona okazać dobrym wsparciem w połączeniu ze stopniową redukcją ilości karmień. Należy poinformować matkę o konieczności obserwacji piersi w trakcie odstawiania dziecka i objawach wymagających konsultacji lekarskiej. W przypadku nagromadzenia mleka początkowo należy odciągać bardzo niewielkie ilości (do uczucia ulgi), aby uniknąć powstania zastoju. W procesie kończenia karmienia najważniejsza jest konsekwencja i wsparcie matki w tym trudnym czasie. Warto się zorientować, co jest powodem decyzji o zakończeniu karmienia, zapewnić wsparcie, zaplanować moment przerwania karmienia. Ważne, żeby był to czas spokojny, bez towarzyszących negatywnych wydarzeń (choroba, powrót do pracy, rozpoczęcie przedszkola czy żłobka). Okres ten jest trudny również dla dziecka. Warto uświadomić to mamie i zachęcić ją do okazywania bliskości dziecku w inny sposób.
Podsumowanie
Kobieta karmiąca piersią jest pacjentką wymagającą szczególnej uwagi. Okres laktacji to czas, w którym leczenie wpływa zarówno na matkę, jak i karmione przez nią dziecko. Ze względu na brak dostępu do finansowanej porady laktacyjnej dość duża grupa kobiet szuka pomocy w gabinecie lekarza rodzinnego. Barierą jest ograniczony czas trwania wizyty i niejednokrotnie związany z tym problemem brak możliwości pełnej oceny aktu karmienia, która jest najważniejszym elementem diagnostyki i dostarcza najwięcej informacji. Część problemów laktacyjnych kobiet karmiących jest stosunkowo prosta do wyleczenia, dlatego warto podjąć samodzielną próbę diagnostyki i terapii, pamiętając o pozytywnych skutkach zdrowotnych karmienia piersią dla matki i dziecka. Należy pamiętać o ogólnych zasadach leczenia kobiet karmiących (tabela 5).

Jeśli problem laktacyjny, z którym zgłasza się pacjentka, wykracza poza kompetencje lekarza POZ, wskazana jest konsultacja specjalistyczna. W celu usprawnienia diagnostyki i ewentualnego leczenia warto posiadać informacje o działających w danym rejonie poradniach laktacyjnych. Na stronie Centrum Nauki o Laktacji znajdują się aktualne listy certyfikowanych doradców laktacyjnych.
Piśmiennictwo:
1. Eidelman AI, Schanler RJ, Johnston M i wsp. American Academy of Pediatrics Section on Breastfeeding. Breastfeeding and the use of human milk. Pediatrics 2012; 129: e827-841.
2. Szajewska H, Horvath A, Rybak A, Socha P. Karmienie piersią. Stanowisko Polskiego Towarzystwa Gastroenterologii, Hepatologii i Żywienia Dzieci. Standardy Medyczne Pediatria 2016; 13: 9-24.
3. Kramer MS, Kakuma R. The optimal duration of exclusive breastfeeding. W: Pickering LK, Morrow AL, Ruiz-Palacios GM, Schanler RJ (red.). Protecting Infants through Human Milk. Advances in Experimental Medicine and Biology. Springer, Boston, MA, 2004; 554; 63-77.
4. Wambach K, Watson Genna C. Anatomy and physiology of lactation. W: Wambach K, Spencer B. Breastfeeding and Human Lactation. 6th ed. Jones & Bartlett Learning 2019; 49-84.
5. Śliżeń-Kuczapska E, Nehring-Gugulska M. Regulacja procesu wytwarzania pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 67-74.
6. Problemy w laktacji. Materiały dla uczestników kursu dla lekarzy. CNoL, Warszawa, 2019.
7. Rozporządzenie Ministra Zdrowia z 16 sierpnia 2018 r. w sprawie standardu organizacyjnego opieki okołoporodowej. Dz.U. z 2018 r. poz. 1756. http://isap. sejm.gov.pl/. Dostęp 20.11.2018.
8. Karmienie piersią w Polsce. Raport CNoL 2018. http:// cnol.kobiety.med.pl/wp-content/uploads/2019/01/ Rapor t_karmienie_w_Polsce_2018.pdf. Dostęp 20.11.2019.
9. Żukowska-Rubik M. Bolesność brodawek. W: Nehring- Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 209-227.
10. Mariani-Neto C, de Albuquerque RS, de Souza SC i wsp. Comparative study of the use of HPA lanolin and breast milk for treating pain associated with nipple trauma. Rev Bras Ginecol Obstet 2018; 40: 664-672.
11. Kent JC, Ashton E, Hardwick CM i wsp. Nipple pain in breastfeeding mothers: incidence, causes and treatments. Int J Environ Res Public Health 2015; 12: 12247- 12263.
12. Chow S, Chow R, Popovic M i wsp. The use of nipple shields: a review. Front Public Health 2015; 3: 236.
13. Jiménez E, Arroyo R, Cárdenas N i wsp. Mammary candidiasis: a medical condition without scientific evidence? PLoS One 2017; 12: e0181071.
14. Patel SH, Vaidya YH, Patel RJ i wsp. Culture independent assessment of human milk microbial community in lactational mastitis. Sci Rep 2017; 7: 7804.
15. Nehring-Gugulska M. Zaburzenia przepływu pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 237-245.
16. Cullinane M, Amir LH, Donath SM i wsp. Determinants of mastitis in women in the CASTLE study: a cohort study. BMC Fam Pract 2015; 16: 181.
17. Amir LH; Academy of Breastfeeding Medicine Protocol Committee. ABM clinical protocol #4: Mastitis, revised March 2014. Breastfeed Med 2014; 9: 239-243.
18. Nehring-Gugulska M. Zapalenie piersi. W: Nehring- Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 247-259.
19. Nagadowska M, Raczek-Pakuła K. Zmiany chorobowe gruczołu piersiowego. Ropień piersi. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 261-266.
20. Nehring-Gugulska M, Żukowska-Rubik M. Pozorny i rzeczywisty niedobór pokarmu. W: Nehring-Gugulska M, Żukowska-Rubik M, Pietkiewicz A (red.). Karmienie piersią w teorii i praktyce. Medycyna Praktyczna, Kraków 2017; 307-319.
21. Hale TW, Rowe HE. Medications and mothers’ milk 2019. Springer Publishing Company, New York 2019.
22. Finnikin S, Finnikin L. Viewpoint: Domperidone and breastfeeding. Br J Gen Pract 2017; 67: 408.
23. Sim TF, Hattingh HL, Sherriff J, Tee LB. The use, perceived effectiveness and safety of herbal galactagogues during breastfeeding: a qualitative study. Int J Environ Res Public Health 2015; 12: 11050-11071.
24. Nehring-Gugulska M, Kucia M, Wietrak E. Stymulacja laktacji z wykorzystaniem słodu jęczmiennego a parametry wzrostowe dziecka w przypadku kryzysu laktacyjnego. Położ Nauka Prakt 2015; 1: 34-38.
25. Charakterystyka produktu leczniczego Bromergon. Dostęp 20.11.2019.
26. Charakterystyka produktu leczniczego Dostinex. Dostęp 20.11.2019.
27. Aljazaf K, Hale TW, Ilett KF i wsp. Pseudoephedrine: effects on milk production in women and estimation of infant exposure via breastmilk. Br J Clin Pharmacol 2003; 56: 18-24.
Artykuł opublikowano w „Lekarzu POZ” 2/2022.

Źródło:
Lekarz POZ/Karolina Suchocka
Lekarz POZ/Karolina Suchocka

















