Ospa wietrzna i półpasiec – obraz kliniczny i możliwości profilaktyki
Częstość występowania ospy wietrznej zależy m.in. od klimatu, demografii oraz rozpowszechnienia szczepień. W Stanach Zjednoczonych, przykładowo, przed wprowadzeniem szczepień do powszechnego programu corocznie raportowano 4 mln przypadków ospy wietrznej, od 11 tys. do 15 tys. hospitalizacji oraz 100–150 zgonów. Od wprowadzenia w 1996 r. powszechnych szczepień do 2006 r., kiedy podawano jeszcze jedną dawkę szczepienia, osiągając 90-procentową wyszczepialność, częstość występowania ospy wietrznej w miejscach, w których prowadzono aktywny nadzór, zmniejszyła się o ok. 90%, liczba hospitalizacji z powodu ospy wietrznej o 84%, a liczba zgonów o 88%. Co ważne, dane te dotyczyły również niemowląt, które wówczas nie kwalifikowały się do podania szczepionki.
Ospa wietrzna (chickenpox) jest chorobą wirusową, której czynnikiem etiologicznym jest wirus ospy wietrznej i półpaśca (Varicella zoster virus – VZV). Jest to wirus DNA z rodziny Herpes, którego układ odpornościowy nie jest w stanie całkowicie wyeliminować z organizmu człowieka. Oznacza to, że wirus ulega hibernacji w zwojach czuciowych układu nerwowego i możliwa jest reaktywacja zakażenia, która klinicznie ma postać półpaśca [1–4].
Epidemiologia
Wirus przenoszony jest przede wszystkim drogą kropelkową, ale także przez kontakt z płynem z pęcherzyków pojawiających się w trakcie infekcji. Okres inkubacji wynosi 10–21 dni (zazwyczaj 14–16), a chory jest zakaźny dla otoczenia od 1–2 dni przed pojawieniem się zmian skórnych do czasu przyschnięcia pęcherzyków. Należy jednak pamiętać, że okres inkubacji może się wydłużyć u osób immunoniekompetentnych (niezależnie od przyczyny) oraz u tych, u których zastosowano profilaktykę poekspozycyjną (o czym napiszemy poniżej), natomiast u noworodków i niemowląt będzie on krótszy [1, 2, 4].
Częstość występowania ospy wietrznej zależy m.in. od klimatu, demografii oraz rozpowszechnienia szczepień. W Stanach Zjednoczonych, przykładowo, przed wprowadzeniem szczepień do powszechnego programu corocznie raportowano 4 mln przypadków ospy wietrznej, od 11 tys. do 15 tys. hospitalizacji oraz 100–150 zgonów. Od wprowadzenia w 1996 r. powszechnych szczepień do 2006 r., kiedy podawano jeszcze jedną dawkę szczepienia, osiągając 90-procentową wyszczepialność, częstość występowania ospy wietrznej w miejscach, w których prowadzono aktywny nadzór, zmniejszyła się o ok. 90%, liczba hospitalizacji z powodu ospy wietrznej o 84%, a liczba zgonów o 88%. Co ważne, dane te dotyczyły również niemowląt, które wówczas nie kwalifikowały się do podania szczepionki [4].
Sytuację epidemiologiczną w Polsce w ciągu ostatnich 5 lat przedstawiono na rycinie 1 (z uwzględnieniem wstępnych danych z 2017 r.). Najczęściej ospa wietrzna występowała w miesiącach zimowych i wiosennych oraz u dzieci poniżej 15. roku życia, co jest zgodne z epidemiologią ogólnoświatową w podobnym do naszego klimacie. Jednocześnie corocznie odnotowywano średnio 0,7% hospitalizacji (1184–1467) oraz sumarycznie zgłoszono 4 zgony (brak danych z 2017 r.) [5]. Z kolei w zachorowaniu na półpasiec nie obserwuje się sezonowości, a 75% przypadków dotyczy osób powyżej 45. roku życia [4]. W Polsce aktualną sytuację epidemiologiczną najlepiej określili Albrecht P. i wsp. – 338,8/100 000. Najwyższa zapadalność jest w grupie powyżej 50 lat (614,3/100 000). Hospitalizacji wymaga ok. 4% chorych [7].
Objawy kliniczne
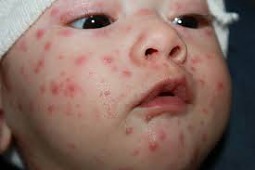
Typowa manifestacja ospy wietrznej to polimorficzna wysypka. Na jej podstawie rozpoznaje się chorobę. Ma ona postać rumieniowych plamek, grudek, pęcherzyków wypełnionych mętnym płynem oraz krostek, które zasychają w strupki. Najczęściej wysypka pojawia się początkowo na skórze głowy oraz tułowia, następnie schodzi niżej. W części przypadków zmiany występują również na śluzówkach oraz spojówkach i rogówce, co powinno zaniepokoić lekarzy najbardziej. Na 1–2 dni przed okresem osutkowym może występować okres prodromalny (szczególnie u starszej młodzieży oraz dorosłych) z objawami grypopodobnymi. Objawy te występują również w okresie osutkowym. W niepowikłanej ospie wietrznej zmiany skórne nie pozostawiają trwałych blizn i przebarwień [1–4].
W przypadku półpaśca diagnoza stawiana jest również na podstawie zmian skórnych, jednak dużym ułatwieniem jest zebranie wywiadu z okresu prodromalnego, który charakteryzuje się przede wszystkim bólem o różnym nasileniu i charakterze lub parastezjami umiejscowionymi w zakresie jednego dermatomu. W okresie osutkowym w dermatomie tym pojawiają się zmiany odpowiadające zmianom w ospie wietrznej. Nie mają one jednak charakteru polimorficznego, a występują po sobie: rumieniowe plamki, grudki, pęcherzyki, krostki aż do strupków. Zmianom tym towarzyszą objawy z okresu prodromalnego. W przypadku półpaśca zmiany skórne utrzymują się dłużej niż w ospie wietrznej. Należy pamiętać, że u dzieci i młodszej młodzieży okres prodromalny często nie występuje, a zmianom skórnym nie towarzyszą dodatkowe objawy [1–4].
Powikłania i grupy ryzyka
Problemem ospy wietrznej i półpaśca nie są same zmiany skórne, ale mogące się pojawić powikłania (tab. 1). Szczególnie narażone na powikłania są osoby należące do grup ryzyka (tab. 2), dlatego konieczne jest objęcie ich profilaktyką.
Leczenie
Podstawą terapii ospy wietrznej jest leczenie objawowe. U ogólnie zdrowych dzieci (poniżej 12. roku życia) z łagodnie przebiegającą chorobą należy przede wszystkim stosować leki przeciwgorączkowe oraz prowadzić regularną higienę skóry. Nie powinno się stosować maści, kremów oraz zasypek. Leczenie przeciwwirusowe (tab. 3) jest wskazane w przypadku wystąpienia powikłań, w przypadku ciężkiego przebiegu ospy oraz w grupach ryzyka wystąpienia powikłań (tab. 2). W przypadku półpaśca należy się skupić na leczeniu bólu zgodnie z drabiną analgetyczną. Ponadto stosuje się leczenie przeciwwirusowe (tab. 4).
Profilaktyka
W przypadku ospy wietrznej istnieją dwie możliwości immunoprofilaktyki sztucznej: bierna oraz czynna. W przypadku półpaśca dostępna jest jedynie druga z nich. W Polsce zarejestrowane są dwa preparaty szczepionek przeciwko ospie wietrznej (tab. 5). Obecnie w Polsce nie jest dostępna szczepionka przeciwko półpaścowi. Co ważne, szczepienia przeciwko ospie wietrznej to nie tylko szczepienia zalecane (o których zawsze należy poinformować rodziców), lecz także obowiązkowe. Oznacza to, że można realizować je bezpłatnie (dla rodziców) u pacjentów z grup ryzyka, co zostało zapisane w części I B Programu Szczepień Ochronnych na rok 2018: Szczepienia obowiązkowe osób narażonych w sposób szczególny na zakażenie w związku z przesłankami klinicznymi lub epidemiologicznymi (tab. 6). Coraz więcej rodziców decyduje się posyłać swoje dzieci do żłobków, dlatego warto pamiętać, że kwalifikują się one do obowiązkowego szczepienia przeciwko ospie wietrznej (tab. 6, pkt 4). Schemat immunoprofilaktyki biernej (podanie swoistej immunoglobuliny) w profilaktyce poekspozycyjnej przedstawiono na rycinie 2.
Pełna treść artykułu tutaj:
Epidemiologia
Wirus przenoszony jest przede wszystkim drogą kropelkową, ale także przez kontakt z płynem z pęcherzyków pojawiających się w trakcie infekcji. Okres inkubacji wynosi 10–21 dni (zazwyczaj 14–16), a chory jest zakaźny dla otoczenia od 1–2 dni przed pojawieniem się zmian skórnych do czasu przyschnięcia pęcherzyków. Należy jednak pamiętać, że okres inkubacji może się wydłużyć u osób immunoniekompetentnych (niezależnie od przyczyny) oraz u tych, u których zastosowano profilaktykę poekspozycyjną (o czym napiszemy poniżej), natomiast u noworodków i niemowląt będzie on krótszy [1, 2, 4].
Częstość występowania ospy wietrznej zależy m.in. od klimatu, demografii oraz rozpowszechnienia szczepień. W Stanach Zjednoczonych, przykładowo, przed wprowadzeniem szczepień do powszechnego programu corocznie raportowano 4 mln przypadków ospy wietrznej, od 11 tys. do 15 tys. hospitalizacji oraz 100–150 zgonów. Od wprowadzenia w 1996 r. powszechnych szczepień do 2006 r., kiedy podawano jeszcze jedną dawkę szczepienia, osiągając 90-procentową wyszczepialność, częstość występowania ospy wietrznej w miejscach, w których prowadzono aktywny nadzór, zmniejszyła się o ok. 90%, liczba hospitalizacji z powodu ospy wietrznej o 84%, a liczba zgonów o 88%. Co ważne, dane te dotyczyły również niemowląt, które wówczas nie kwalifikowały się do podania szczepionki [4].
Sytuację epidemiologiczną w Polsce w ciągu ostatnich 5 lat przedstawiono na rycinie 1 (z uwzględnieniem wstępnych danych z 2017 r.). Najczęściej ospa wietrzna występowała w miesiącach zimowych i wiosennych oraz u dzieci poniżej 15. roku życia, co jest zgodne z epidemiologią ogólnoświatową w podobnym do naszego klimacie. Jednocześnie corocznie odnotowywano średnio 0,7% hospitalizacji (1184–1467) oraz sumarycznie zgłoszono 4 zgony (brak danych z 2017 r.) [5]. Z kolei w zachorowaniu na półpasiec nie obserwuje się sezonowości, a 75% przypadków dotyczy osób powyżej 45. roku życia [4]. W Polsce aktualną sytuację epidemiologiczną najlepiej określili Albrecht P. i wsp. – 338,8/100 000. Najwyższa zapadalność jest w grupie powyżej 50 lat (614,3/100 000). Hospitalizacji wymaga ok. 4% chorych [7].
Objawy kliniczne
Typowa manifestacja ospy wietrznej to polimorficzna wysypka. Na jej podstawie rozpoznaje się chorobę. Ma ona postać rumieniowych plamek, grudek, pęcherzyków wypełnionych mętnym płynem oraz krostek, które zasychają w strupki. Najczęściej wysypka pojawia się początkowo na skórze głowy oraz tułowia, następnie schodzi niżej. W części przypadków zmiany występują również na śluzówkach oraz spojówkach i rogówce, co powinno zaniepokoić lekarzy najbardziej. Na 1–2 dni przed okresem osutkowym może występować okres prodromalny (szczególnie u starszej młodzieży oraz dorosłych) z objawami grypopodobnymi. Objawy te występują również w okresie osutkowym. W niepowikłanej ospie wietrznej zmiany skórne nie pozostawiają trwałych blizn i przebarwień [1–4].
W przypadku półpaśca diagnoza stawiana jest również na podstawie zmian skórnych, jednak dużym ułatwieniem jest zebranie wywiadu z okresu prodromalnego, który charakteryzuje się przede wszystkim bólem o różnym nasileniu i charakterze lub parastezjami umiejscowionymi w zakresie jednego dermatomu. W okresie osutkowym w dermatomie tym pojawiają się zmiany odpowiadające zmianom w ospie wietrznej. Nie mają one jednak charakteru polimorficznego, a występują po sobie: rumieniowe plamki, grudki, pęcherzyki, krostki aż do strupków. Zmianom tym towarzyszą objawy z okresu prodromalnego. W przypadku półpaśca zmiany skórne utrzymują się dłużej niż w ospie wietrznej. Należy pamiętać, że u dzieci i młodszej młodzieży okres prodromalny często nie występuje, a zmianom skórnym nie towarzyszą dodatkowe objawy [1–4].
Powikłania i grupy ryzyka
Problemem ospy wietrznej i półpaśca nie są same zmiany skórne, ale mogące się pojawić powikłania (tab. 1). Szczególnie narażone na powikłania są osoby należące do grup ryzyka (tab. 2), dlatego konieczne jest objęcie ich profilaktyką.
Leczenie
Podstawą terapii ospy wietrznej jest leczenie objawowe. U ogólnie zdrowych dzieci (poniżej 12. roku życia) z łagodnie przebiegającą chorobą należy przede wszystkim stosować leki przeciwgorączkowe oraz prowadzić regularną higienę skóry. Nie powinno się stosować maści, kremów oraz zasypek. Leczenie przeciwwirusowe (tab. 3) jest wskazane w przypadku wystąpienia powikłań, w przypadku ciężkiego przebiegu ospy oraz w grupach ryzyka wystąpienia powikłań (tab. 2). W przypadku półpaśca należy się skupić na leczeniu bólu zgodnie z drabiną analgetyczną. Ponadto stosuje się leczenie przeciwwirusowe (tab. 4).
Profilaktyka
W przypadku ospy wietrznej istnieją dwie możliwości immunoprofilaktyki sztucznej: bierna oraz czynna. W przypadku półpaśca dostępna jest jedynie druga z nich. W Polsce zarejestrowane są dwa preparaty szczepionek przeciwko ospie wietrznej (tab. 5). Obecnie w Polsce nie jest dostępna szczepionka przeciwko półpaścowi. Co ważne, szczepienia przeciwko ospie wietrznej to nie tylko szczepienia zalecane (o których zawsze należy poinformować rodziców), lecz także obowiązkowe. Oznacza to, że można realizować je bezpłatnie (dla rodziców) u pacjentów z grup ryzyka, co zostało zapisane w części I B Programu Szczepień Ochronnych na rok 2018: Szczepienia obowiązkowe osób narażonych w sposób szczególny na zakażenie w związku z przesłankami klinicznymi lub epidemiologicznymi (tab. 6). Coraz więcej rodziców decyduje się posyłać swoje dzieci do żłobków, dlatego warto pamiętać, że kwalifikują się one do obowiązkowego szczepienia przeciwko ospie wietrznej (tab. 6, pkt 4). Schemat immunoprofilaktyki biernej (podanie swoistej immunoglobuliny) w profilaktyce poekspozycyjnej przedstawiono na rycinie 2.
Pełna treść artykułu tutaj:
Źródło:
Bartosz Siewert, Jacek Wysocki
Bartosz Siewert, Jacek Wysocki




