Szczepienie przeciw rotawirusom w praktyce lekarza rodzinnego w 2021 r. Kompendium wiedzy lekarza praktyka
W najnowszym Programie Szczepień Ochronnych (PSO) w Polsce wprowadzono powszechne (obowiązkowe) szczepienia przeciw RV w grupie dzieci urodzonych po 31 grudnia 2020 r., a niniejsze opracowanie ma na celu przedstawienie najważniejszych kwestii związanych z ich realizacją.
Michał Jędrzejek, Dagmara Pokorna-Kałwak, Katedra i Zakład Medycyny Rodzinnej, Uniwersytet Medyczny im. Piastów Śląskich we Wrocławiu
Zakażenia rotawirusowe (RV) stanowią istotny problem zdrowia publicznego, a historia szczepień pokazuje ich wysoką skuteczność w zapobieganiu zachorowaniom oraz hospitalizacji i zgonom z powodu ciężkiego zakażenia.
Podstawa prawna
Realizację zarówno obowiązkowych, jak i zalecanych szczepień ochronnych w Polsce regulują przede wszystkim (stan na 10 stycznia 2021 r.): Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (t.j. Dz.U. 2020 r. poz. 1845, 2112) [1], Rozporządzenie Ministra Zdrowia z dnia 18 sierpnia 2011 r. w sprawie obowiązkowych szczepień ochronnych (t.j. Dz.U. 2018 r. poz. 753; z późn. zm.: Dz.U. 2019 r. poz. 2118, Dz.U. 2020 r. poz. 1964) [2–4] oraz Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021 [5]. Dotychczas realizacja szczepień ochronnych przeciw RV odbywała się w ramach szczepień zalecanych (dzieci urodzone do 31 grudnia 2020 r.), natomiast w grupie dzieci urodzonych po 31 grudnia 2020 r. na mocy Rozporządzenia Ministra Zdrowia z dnia 9 października 2020 r. zmieniającego rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2020 r. poz. 1964) [4] szczepienia te są realizowane w ramach kalendarza szczepień obowiązkowych, zgodnie z zapisami w PSO na rok 2021 [5].
Epidemiologia i patofizjologia zakażeń rotawirusowych
Rotawirusy (rotavirus) należą do rodziny Reoviridae, są RNA-wirusami z dwuniciowym, segmentowanym genomem i odpowiadają za zakażenia licznych kręgowców, w tym człowieka [6, 7]. Strukturalnie charakteryzują się symetrią ikosaedralną, mają średnicę ok. 100 nm, a w mikroskopie elektronowym wyglądem przypominają koło (łac. rota – stąd ich nazwa) [7]. Różnice w budowie białek otoczki pozwalają na ich klasyfikację oraz determinują odpowiedź antygenową (wyróżnia się 5 głównych grup serologicznych – A do E). Dominujące z klinicznego punktu widzenia są rotawirusy grupy A, a dalsza ich klasyfikacja oparta jest na właściwościach białek zewnętrznej warstwy otoczki VP7 oraz VP4, które determinują odpowiednio serotyp G oraz serotyp P [7]. Za ok. 90% zakażeń RV wśród ludzi odpowiadają szczepy: P[8]G1, P[4]G2, P[8]G3, P[8]G4 oraz P[8]G9 [6]. Rotawirusy są najczęstszą przyczyną groźnych niebakteryjnych biegunek u niemowląt i dzieci na świecie, choć chorują również osoby dorosłe (rzadko – przebycie infekcji pozostawia częściową odporność). Uważa się, że niemal każde dziecko do 5. roku życia przebyło infekcję RV (rocznie na świecie choruje ponad 138 mln dzieci), a zakażenia te stanowią jeden z problemów zdrowotnych we wszystkich krajach świata, szczególnie w krajach mniej rozwiniętych gospodarczo, gdzie notuje się wysokie wskaźniki śmiertelności (południowo-wschodnia część Azji, Indie, kraje Afryki oraz częściowo Ameryki Południowej) [7].
Według analiz z okresu sprzed wprowadzenia powszechnych szczepień przeciw RV, w 2008 r. na całym świecie biegunka spowodowana zakażeniem rotawirusowym (rotavirus gastroenteritis – RVGE) była odpowiedzialna za ok. 450 tys. zgonów dzieci w wieku poniżej 5 lat (tj. 37% zgonów związanych z biegunką i 5% wszystkich zgonów u dzieci poniżej 5. roku życia) [6, 8]. W pięciu krajach odnotowano ponad połowę wszystkich zgonów związanych z zakażeniem rotawirusowym: Indiach (ok. 22%), Nigerii, Pakistanie, Demokratycznej Republice Konga oraz Etiopii [8].
Ogółem w strefie klimatu umiarkowanego najwięcej zachorowań notuje się w miesiącach zimowych, natomiast w strefie tropikalnej przez cały rok, a szczyt zachorowań według wieku przypada na okres między 4. a 36. miesiącem życia [7]. W Polsce według danych Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny (NIZP-PZH) w latach 2018 oraz 2019 zanotowano odpowiednio 48 577 oraz 62 333 zachorowań na wirusowe zakażenia jelitowe (ok. 74% pacjentów było hospitalizowanych), w tym odpowiednio 47,9% oraz 54,6% stanowiły zachorowania wywołane przez RV, z czego ok. 90% pacjentów było hospitalizowanych [9]. Zdecydowana większość zachorowań na zakażenia jelitowe wywołane przez RV w Polsce w 2019 r. dotyczyła dzieci w wieku 0–4 lata (78,8%), w tym połowa (49,4%) wszystkich przypadków to dzieci w wieku 0–1 roku. Najwięcej zachorowań w 2019 r. odnotowano w marcu (20,2%) oraz kwietniu (20,8%) [9].
Infekcja przenosi się drogą pokarmową, a okres inkubacji jest krótki i wynosi ok. 1–3 dni [6]. Wirusy namnażają się głównie w jelicie cienkim, powodując martwicę komórek w szczytowych partiach kosmków jelitowych [6, 7]. Przy odradzających się komórkach, pozbawionych pełni funkcji absorpcyjnych, dochodzi do biegunki osmotycznej stanowiącej skutek upośledzonego wchłaniania i nadmiernej produkcji śluzu, a wirus jest wydalany w dużej ilości wraz z kałem (ok. 2–5 dni). Spektrum obrazu klinicznego zakażenia rotawirusowego obejmuje zarówno przypadki bezobjawowe oraz skąpoobjawowe, jak i pełnoobjawowy nieżyt żołądkowo-jelitowy ze zgonem włącznie. Objawy pojawiają się nagle i mają postać gorączki (dla przykładu > 39°C u 1/3 pacjentów hospitalizowanych), wymiotów oraz biegunki (u ok. 80% dzieci wymioty wyprzedzają biegunkę) [7]. Dolegliwości ustępują samoistnie, choć u części chorych dochodzi do ciężkiego odwodnienia i zaburzeń elektrolitowych. Leczenie jest wyłącznie objawowe, zwraca się uwagę na uzupełnianie płynów i niedoborów elektrolitowych, podaje się także probiotyki [6, 7]. Istotne jest przestrzeganie zasad higieny, w tym mycie rąk po każdym kontakcie z pieluszką dziecka oraz przed posiłkami. Możliwa jest immunizacja czynna.
Szczepienie przeciw rotawirusom
Preparaty, skuteczność, bezpieczeństwo
Pierwsze preparaty wykorzystywane do szczepienia przeciw rotawirusom (rotavirus vaccination – RVV) wprowadzono w latach 80. XX wieku, jednak ze względu na niewielką skuteczność oraz działania niepożądane wycofano je z użycia [7]. Od 2006 r. w powszechnym użyciu, również w Polsce, są dwie doustne szczepionki przeciw rotawirusom [6, 10]:
• Rotarix® (GlaxoSmithKline Biologicals), zawierający jeden szczep ludzkiego rotawirusa RIX4414 (żywy, atenuowany) [11], zwana dalej RV1;
• RotaTeq® (Merck & Co., Inc.), zawierający pięć serotypów rotawirusa: typ G1-G4 oraz P1A[8], będące reasortantami ludzko-bydlęcymi rotawirusa (żywe) [12], zwana dalej RV5.
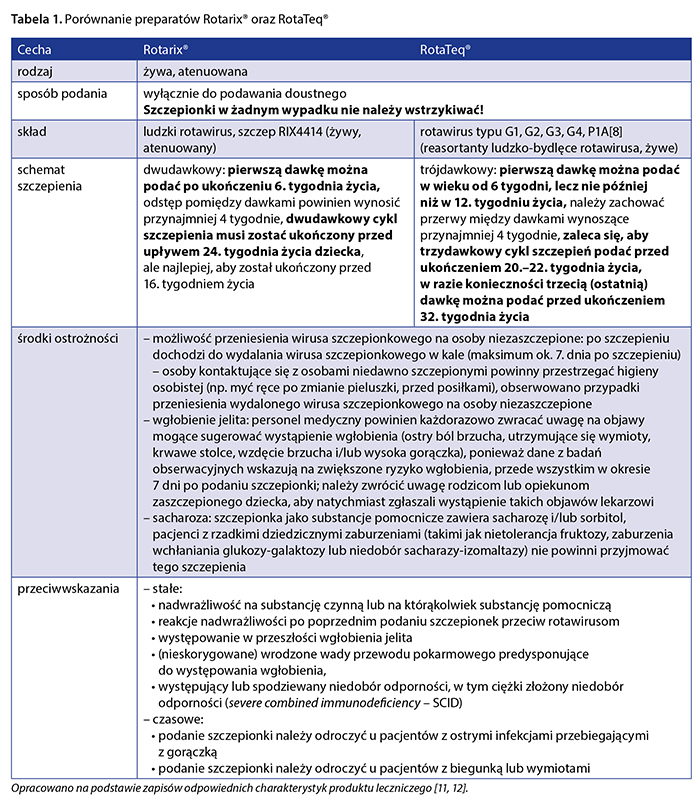
W programach szczepień stosuje się także preparaty dostępne wyłącznie lokalnie, tj. na terenie Indii (Rotavac®; Bharat Biotech), Chin oraz Wietnamu [6, 10, 13]. Kilka szczepionek jest w fazie badań klinicznych [13]. Porównanie preparatów Rotarix® oraz RotaTeq® zostało przedstawione w tabeli 1. Światowa Organizacja Zdrowia (World Health Organization – WHO) w 2013 r. ponownie zaleciła wdrożenie RVV w ramach powszechnych szczepień ochronnych we wszystkich krajach [6]. Dla przykładu, według danych Rota Council w 2015 r. 75 państw wprowadziło powszechne szczepienia przeciw rotawirusom (w tym 11 w Europie), a dodatkowe 2 państwa – regionalnie [10], natomiast w 2018 r. już 95 państw prowadziło powszechnie RVV [15]. Zarówno w wytycznych Europejskiego Towarzystwa Chorób Zakaźnych Dziecięcych (European Society for Pediatric Infectious Diseases – ESPID) [16], jak i Amerykańskiego Komitetu Doradczego ds. Szczepień Ochronnych (Advisory Committee on Immunization Practices – ACIP) [17] wskazano, że do realizacji RVV można wybrać dowolną z dwóch zarejestrowanych aktualnie szczepionek, gdyż ich skuteczność i profil bezpieczeństwa są podobne. Również zapisy polskiego PSO na 2021 r. nie precyzują wyboru preparatu do szczepień przeciw rotawirusom [5].
Liczne badania z wielu ośrodków potwierdziły skuteczność RVV, również w kontekście spadku liczby hospitalizacji oraz zgonów dzieci z powodu biegunki o etiologii rotawirusowej [10, 13]. Dla przykładu, dane austriackie już w pierwszym roku (2007) po wprowadzeniu powszechnych szczepień przeciw rotawirusom wykazały redukcję o 70% liczby przypadków hospitalizacji z powodu RVGE, a w drugim roku o 84% w porównaniu z okresem 2001–2006 [14]. Podobne rezultaty stwierdzono w Niemczech, Belgii oraz Wielkiej Brytanii [10, 14]. Wyniki uzyskane na podstawie ocen wpływu obydwu preparatów (Rotarix® i RotaTeq®), głównie w Australii oraz w krajach Europy i obu Ameryk, wykazały znaczny spadek śmiertelności z powodu biegunki (o 22–50%), redukcję liczby hospitalizacji z powodu biegunki (o 17–55%) oraz spadek liczby hospitalizacji związanych z infekcją rotawirusową (o 49–91%) wśród dzieci w wieku poniżej 5 lat [13]. W przypadku obydwu preparatów badania kliniczne przeprowadzone w krajach o wysokim i średnim dochodzie w obu Amerykach, Azji i Europie wykazały 72–100% skuteczności szczepień w zapobieganiu ciężkiej chorobie rotawirusowej w okresie od 1 do 3 lat, podczas gdy badania przeprowadzone w krajach o niższych dochodach w Afryce i Azji wykazały skuteczność na poziomie 49–72% [13].
Co więcej, w wielu z tych badań stwierdzono również pośrednie korzyści dla nieszczepionych starszych dzieci i młodych dorosłych, ze zmniejszeniem o 6–51% liczby przypadków hospitalizacji związanych z biegunką oraz o 20–92% przypadków hospitalizacji związanych z infekcją rotawirusową [13]. Duży przegląd grupy Cochrane z 2019 r. (łącznie 55 doniesień, ponad 200 tys. uczestników, dane na 4 kwietnia 2018 r.) wykazał, że w krajach o niskiej śmiertelności preparaty RV1 i RV5 zapobiegają odpowiednio 84% i 92% przypadków ciężkiej biegunki rotawirusowej w ciągu rocznej obserwacji, a w obserwacji 2-letniej – 82% przypadków [15]. Co istotne, dla obydwu preparatów nie stwierdzono zwiększonego ryzyka poważnych zdarzeń niepożądanych, w tym epizodów wgłobienia jelita.
Wgłobienie jelita a szczepienie przeciw rotawirusom
W 1999 r. wycofano dostępną na rynku amerykańskim szczepionkę przeciw rotawirusom RotaSchield® (Wyeth Laboratories) z powodu wzrostu ryzyka wystąpienia wgłobienia jelita (intussusception) w ciągu 3–7 dni po szczepieniu [10, 13]. Dostępne dane dotyczące potencjalnie zwiększonego ryzyka wystąpienia wgłobienia jelit po RVV są niespójne. Badania kliniczne przed wydaniem pozwolenia dla preparatów Rotarix® oraz RotaTeq®, które obejmowały po ok. 60–70 tys. niemowląt, nie wykazały zwiększonego ryzyka wgłobienia (zalecono wówczas przeprowadzenie badań monitorujących po wydaniu pozwolenia w celu wykrycia możliwego niskiego ryzyka, które mogło nie zostać zidentyfikowane w badaniach klinicznych) [6, 13, 17]. W 2011 r. wyniki badań przeprowadzonych w Meksyku (tylko Rotarix®) i Australii (Rotarix® i RotaTeq®) wskazały na niski poziom ryzyka wystąpienia wgłobienia jelita zarówno po zastosowaniu preparatu RV1, jak i RV5, rzędu ok. 1–2 dodatkowych przypadków na 100 tys. zaszczepionych niemowląt, głównie w pierwszym tygodniu po pierwszej dawce szczepionki (ryzyko wciąż było dużo niższe niż w przypadku wycofanego preparatu RotaSchield®) [6, 10, 13]. W odpowiedzi Komitet Doradczy WHO ds. Bezpieczeństwa Szczepień (Global Advisory Committee on Vaccine Safety – GACVS) dokonał przeglądu dostępnych danych i analizy ryzyka oraz korzyści wykonywania szczepień przeciw rotawirusom.
Ustalono, że korzyści ze szczepienia wszystkich niemowląt przeciw rotawirusom znacznie przewyższają ryzyko wgłobienia związane ze szczepieniem [13]. Powołując się ponownie na wyniki analizy grupy Cochrane z 2019 r., nie stwierdzono zwiększonego ryzyka poważnych zdarzeń niepożądanych, w tym epizodów wgłobienia jelita – w przypadku preparatu RV1: „zebrane wyniki nie wykazały zwiększonego ryzyka wgłobienia u dzieci otrzymujących RV1 w porównaniu z placebo”, w przypadku preparatu RV5: „zebrane wyniki nie wykazały zwiększonego ryzyka wgłobienia u dzieci otrzymujących RV5 w porównaniu z placebo” [tłum. własne] [15]. Dodatkowe informacje Poniżej opisujemy najczęstsze sytuacje kliniczne i wątpliwości związane ze szczepieniem przeciw rotawirusom w praktyce lekarza rodzinnego oraz punktu szczepień.
Łączenie z innymi szczepieniami
Badania dotyczące jednoczesnego podania szczepionki Rotarix® lub RotaTeq® z innymi szczepionkami, zawierającymi jeden lub więcej spośród wymienionych poniżej antygenów wykazały, że odpowiedzi immunologiczne oraz profile bezpieczeństwa podawanych szczepionek nie ulegały zmianom. Dotyczy to następujących szczepionek: przeciw błonicy, tężcowi i acelularnej przeciw krztuścowi (DTaP, również z komponentem krztuścowym pełnokomórkowym (DTwP) w przypadku preparatu Rotarix® [11]), w tym ze szczepionką skojarzoną sześciowalentną DTaP-IPV-HBV-Hib; przeciw Haemophilus influanze typu b (Hib); przeciw poliomyelitis, inaktywowanej (IPV); przeciw wirusowemu zapaleniu wątroby typu B (HBV); przeciw pneumokokom, skoniugowanej (PCV); przeciw meningokokom grupy C, skoniugowanej (MenCC; w przypadku preparatu RotaTeq® badana była szczepionka skoniugowana z toksoidem tężcowym [12]).
Podanie niepełnej dawki, wyplucie części dawki przez niemowlę
Nie ma ściśle określonego schematu postępowania w przypadku podania niepełnej dawki podczas RVV bądź wyplucia jej przez dziecko, ale zazwyczaj nie podaje się dawki zastępczej, choć takie postępowanie jest możliwe [18]. Zgodnie z zapisami w charakterystyce produktu leczniczego (ChPL) dla preparatu Rotarix®: „w badaniach klinicznych rzadko obserwowano podanie niepełnej dawki szczepionki z powodu wyplucia jej przez dziecko czy zwrócenia z pokarmem, a w przypadku wystąpienia takich okoliczności drugiej dawki dzieciom nie podawano. Jednakże w sytuacji, gdy dziecko wypluje lub zwróci większą część dawki szczepionki z pokarmem, w czasie tej samej wizyty można podać pojedynczą dawkę zastępczą” [11], natomiast dla preparatu RotaTeq®: „w przypadku zaobserwowania lub przypuszczenia, że została połknięta niepełna dawka (np. dziecko wypluje lub zwróci szczepionkę), można powtórzyć dawkę podczas tej samej wizyty, jednakże nie było to badane w badaniach klinicznych” [12].
Według stanowiska ACIP nie powinno się w takiej sytuacji ponownie podawać dawki szczepionki przeciw rotawirusom, gdyż nie ma danych na temat korzyści lub zagrożeń związanych z takim postępowaniem. W takim przypadku niemowlę powinno otrzymać pozostałe zalecane dawki szczepienia, zgodnie z rutynowym schematem, tj. z minimalną 4-tygodniową przerwą między dawkami [17].
Karmienie przed czy po szczepieniu?
Zgodnie z zapisami w odpowiednich ChPL nie ma żadnych ograniczeń dotyczących spożywania przez niemowlę pokarmów i płynów, w tym mleka kobiecego, przed i po szczepieniu zarówno preparatem Rotarix® [11], jak i RotaTeq® [12].
Zamienne stosowanie preparatów
Zgodnie ze stanowiskiem ACIP oraz zapisami w odpowiednich ChPL zaleca się prowadzenie całego cyklu szczepienia przeciw rotawirusom tym samym preparatem, ponieważ brakuje danych dotyczących bezpieczeństwa, immunogenności lub skuteczności szczepienia w przypadku zamiennego stosowania preparatu Rotarix® lub RotaTeq® [11, 12, 17]. Według stanowiska ACIP w wyjątkowych sytuacjach (brak dostępności lub nieznany preparat wykorzystany przy poprzednim szczepieniu) dopuszcza się zamienne stosowanie preparatów: „nie należy jednak odraczać szczepienia, ponieważ produkt zastosowany w poprzedniej dawce (dawkach) nie jest dostępny lub jest nieznany. W takich sytuacjach powinno się kontynuować lub uzupełnić schemat szczepienia dostępnym produktem” [tłum. własne] [17], a schemat powinien być wówczas łącznie trzydawkowy [17, 18].
Podsumowanie
Wysoka skuteczność szczepień przeciw rotawirusom została niewątpliwie potwierdzona w wielu krajach, również w Europie. Wykazano spadek liczby zgonów związanych z RVGE, a malejącą liczbę ciężkich przypadków i hospitalizacji odnotowano nie tylko w docelowych grupach szczepień, lecz także w nieszczepionych grupach wiekowych, co jest oznaką tzw. ochrony stadnej (herd immunity). W krajach o wysokim wskaźniku wyszczepialności obserwowano długotrwałą ochronę – przez ponad 3 lata po szczepieniu. Autorzy niniejszego opracowania jako lekarze praktycy i gorliwi zwolennicy szczepień ochronnych wyrażają nadzieję, że wprowadzenie powszechnego obowiązku szczepień przeciw rotawirusom w Polsce skutecznie przyczyni się do ograniczenia zachorowań i powikłań związanych z infekcjami rotawirusowymi, co przełoży się na polepszenie ogólnego stanu zdrowia dzieci i młodzieży.
Piśmiennictwo
1. Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (Dz. U. 2008 r. Nr 234 poz. 1570; t.j.: Dz.U. 2020 r. poz. 1845, 2112).
2. Rozporządzenie Ministra Zdrowia z dnia 18 sierpnia 2011 r. w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2011 r. nr 182 poz. 1086; t.j.: Dz.U. 2018 r. poz. 753).
3. Rozporządzenie Ministra Zdrowia z dnia 11 października 2019 r. zmieniające rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2019 r. poz. 2118).
4. Rozporządzenie Ministra Zdrowia z dnia 9 października 2020 r. zmieniające rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2020 r. poz. 1964).
5. Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021 (Dziennik Urzędowy Ministra Zdrowia 2020 poz. 117).
6. WHO. Rotavirus vaccines. WHO position paper – January 2013. Wkly Epidemiol Rec 2013; 88: 49-64.
7. Dobosz S. Reowirusy. Reowirusy, orbiwirusy i rotawirusy. W: Cianciara J, Juszczyk J (red.). Choroby zakaźne i pasożytnicze. Tom II. Wydawnictwo Czelej, Lublin 2012; 758-760.
8. Tate JE, Burton AH, Boschi-Pinto C i wsp. WHO-coordinated Global Rotavirus Surveillance Network. 2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis. Lancet Infect Dis 2012; 12: 136-141.
9. Czarkowski MP, Niewęgłowska A, Szmulik-Misiurek K, Zbrzeźniak J. Choroby zakaźne i zatrucia w Polsce w 2019 roku. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny, Warszawa 2020; 33-36.
10. Kollaritsch H, Kundi M, Giaquinto C, Paulke-Korinek M. Rotavirus vaccines: a story of success. Clin Microbiol Infect 2015; 21: 735-743.
11. Charakterystyka Produktu Leczniczego (ChPL) preparatu Rotarix®. https://www.ema.europa.eu/en/documents/product-information/rotarix-epar-product-information_pl.pdf.
12. Charakterystyka Produktu Leczniczego (ChPL) preparatu RotaTeq®. https://www.ema.europa.eu/en/documents/product-information/rotateq-epar-product-information_pl.pdf.
13. Yen C, Tate JE, Hyde TB i wsp. Rotavirus vaccines. Current status and future considerations. Hum Vaccin Immunother 2014; 10: 1436-1448.
14. Karafillakis E, Hassounah S, Atchison C. Effectiveness and impact of rotavirus vaccines in Europe, 2006-2014. Vaccine 2015; 33: 2097-2107.
15. Soares‐Weiser K, Bergman H, Henschke N i wsp. Vaccines for preventing rotavirus diarrhoea: vaccines in use. Cochrane Database Syst Rev 2019; 10: CD008521.
16. Vesikari T, Van Damme P, Giaquinto C i wsp. European Society for Paediatric Infectious Diseases consensus recommendations for rotavirus vaccination in Europe: update 2014. Pediatr Infect Dis J 2015; 34: 635-643.
17. Cortese MM, Parashar UD. Centers for Disease Control and Prevention (CDC). Prevention of rotavirus gastroenteritis among infants and children: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep 2009; 58 (RR-2): 1-25. Erratum in: MMWR Recomm Rep 2010; 59: 1074.
18. Wysocki J, Czajka H. Szczepienia w pytaniach i odpowiedziach. Wydawnictwo Help-Med, Kraków 2018; 235-241.
Zakażenia rotawirusowe (RV) stanowią istotny problem zdrowia publicznego, a historia szczepień pokazuje ich wysoką skuteczność w zapobieganiu zachorowaniom oraz hospitalizacji i zgonom z powodu ciężkiego zakażenia.
Podstawa prawna
Realizację zarówno obowiązkowych, jak i zalecanych szczepień ochronnych w Polsce regulują przede wszystkim (stan na 10 stycznia 2021 r.): Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (t.j. Dz.U. 2020 r. poz. 1845, 2112) [1], Rozporządzenie Ministra Zdrowia z dnia 18 sierpnia 2011 r. w sprawie obowiązkowych szczepień ochronnych (t.j. Dz.U. 2018 r. poz. 753; z późn. zm.: Dz.U. 2019 r. poz. 2118, Dz.U. 2020 r. poz. 1964) [2–4] oraz Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021 [5]. Dotychczas realizacja szczepień ochronnych przeciw RV odbywała się w ramach szczepień zalecanych (dzieci urodzone do 31 grudnia 2020 r.), natomiast w grupie dzieci urodzonych po 31 grudnia 2020 r. na mocy Rozporządzenia Ministra Zdrowia z dnia 9 października 2020 r. zmieniającego rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2020 r. poz. 1964) [4] szczepienia te są realizowane w ramach kalendarza szczepień obowiązkowych, zgodnie z zapisami w PSO na rok 2021 [5].
Epidemiologia i patofizjologia zakażeń rotawirusowych
Rotawirusy (rotavirus) należą do rodziny Reoviridae, są RNA-wirusami z dwuniciowym, segmentowanym genomem i odpowiadają za zakażenia licznych kręgowców, w tym człowieka [6, 7]. Strukturalnie charakteryzują się symetrią ikosaedralną, mają średnicę ok. 100 nm, a w mikroskopie elektronowym wyglądem przypominają koło (łac. rota – stąd ich nazwa) [7]. Różnice w budowie białek otoczki pozwalają na ich klasyfikację oraz determinują odpowiedź antygenową (wyróżnia się 5 głównych grup serologicznych – A do E). Dominujące z klinicznego punktu widzenia są rotawirusy grupy A, a dalsza ich klasyfikacja oparta jest na właściwościach białek zewnętrznej warstwy otoczki VP7 oraz VP4, które determinują odpowiednio serotyp G oraz serotyp P [7]. Za ok. 90% zakażeń RV wśród ludzi odpowiadają szczepy: P[8]G1, P[4]G2, P[8]G3, P[8]G4 oraz P[8]G9 [6]. Rotawirusy są najczęstszą przyczyną groźnych niebakteryjnych biegunek u niemowląt i dzieci na świecie, choć chorują również osoby dorosłe (rzadko – przebycie infekcji pozostawia częściową odporność). Uważa się, że niemal każde dziecko do 5. roku życia przebyło infekcję RV (rocznie na świecie choruje ponad 138 mln dzieci), a zakażenia te stanowią jeden z problemów zdrowotnych we wszystkich krajach świata, szczególnie w krajach mniej rozwiniętych gospodarczo, gdzie notuje się wysokie wskaźniki śmiertelności (południowo-wschodnia część Azji, Indie, kraje Afryki oraz częściowo Ameryki Południowej) [7].
Według analiz z okresu sprzed wprowadzenia powszechnych szczepień przeciw RV, w 2008 r. na całym świecie biegunka spowodowana zakażeniem rotawirusowym (rotavirus gastroenteritis – RVGE) była odpowiedzialna za ok. 450 tys. zgonów dzieci w wieku poniżej 5 lat (tj. 37% zgonów związanych z biegunką i 5% wszystkich zgonów u dzieci poniżej 5. roku życia) [6, 8]. W pięciu krajach odnotowano ponad połowę wszystkich zgonów związanych z zakażeniem rotawirusowym: Indiach (ok. 22%), Nigerii, Pakistanie, Demokratycznej Republice Konga oraz Etiopii [8].
Ogółem w strefie klimatu umiarkowanego najwięcej zachorowań notuje się w miesiącach zimowych, natomiast w strefie tropikalnej przez cały rok, a szczyt zachorowań według wieku przypada na okres między 4. a 36. miesiącem życia [7]. W Polsce według danych Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny (NIZP-PZH) w latach 2018 oraz 2019 zanotowano odpowiednio 48 577 oraz 62 333 zachorowań na wirusowe zakażenia jelitowe (ok. 74% pacjentów było hospitalizowanych), w tym odpowiednio 47,9% oraz 54,6% stanowiły zachorowania wywołane przez RV, z czego ok. 90% pacjentów było hospitalizowanych [9]. Zdecydowana większość zachorowań na zakażenia jelitowe wywołane przez RV w Polsce w 2019 r. dotyczyła dzieci w wieku 0–4 lata (78,8%), w tym połowa (49,4%) wszystkich przypadków to dzieci w wieku 0–1 roku. Najwięcej zachorowań w 2019 r. odnotowano w marcu (20,2%) oraz kwietniu (20,8%) [9].
Infekcja przenosi się drogą pokarmową, a okres inkubacji jest krótki i wynosi ok. 1–3 dni [6]. Wirusy namnażają się głównie w jelicie cienkim, powodując martwicę komórek w szczytowych partiach kosmków jelitowych [6, 7]. Przy odradzających się komórkach, pozbawionych pełni funkcji absorpcyjnych, dochodzi do biegunki osmotycznej stanowiącej skutek upośledzonego wchłaniania i nadmiernej produkcji śluzu, a wirus jest wydalany w dużej ilości wraz z kałem (ok. 2–5 dni). Spektrum obrazu klinicznego zakażenia rotawirusowego obejmuje zarówno przypadki bezobjawowe oraz skąpoobjawowe, jak i pełnoobjawowy nieżyt żołądkowo-jelitowy ze zgonem włącznie. Objawy pojawiają się nagle i mają postać gorączki (dla przykładu > 39°C u 1/3 pacjentów hospitalizowanych), wymiotów oraz biegunki (u ok. 80% dzieci wymioty wyprzedzają biegunkę) [7]. Dolegliwości ustępują samoistnie, choć u części chorych dochodzi do ciężkiego odwodnienia i zaburzeń elektrolitowych. Leczenie jest wyłącznie objawowe, zwraca się uwagę na uzupełnianie płynów i niedoborów elektrolitowych, podaje się także probiotyki [6, 7]. Istotne jest przestrzeganie zasad higieny, w tym mycie rąk po każdym kontakcie z pieluszką dziecka oraz przed posiłkami. Możliwa jest immunizacja czynna.
Szczepienie przeciw rotawirusom
Preparaty, skuteczność, bezpieczeństwo
Pierwsze preparaty wykorzystywane do szczepienia przeciw rotawirusom (rotavirus vaccination – RVV) wprowadzono w latach 80. XX wieku, jednak ze względu na niewielką skuteczność oraz działania niepożądane wycofano je z użycia [7]. Od 2006 r. w powszechnym użyciu, również w Polsce, są dwie doustne szczepionki przeciw rotawirusom [6, 10]:
• Rotarix® (GlaxoSmithKline Biologicals), zawierający jeden szczep ludzkiego rotawirusa RIX4414 (żywy, atenuowany) [11], zwana dalej RV1;
• RotaTeq® (Merck & Co., Inc.), zawierający pięć serotypów rotawirusa: typ G1-G4 oraz P1A[8], będące reasortantami ludzko-bydlęcymi rotawirusa (żywe) [12], zwana dalej RV5.
W programach szczepień stosuje się także preparaty dostępne wyłącznie lokalnie, tj. na terenie Indii (Rotavac®; Bharat Biotech), Chin oraz Wietnamu [6, 10, 13]. Kilka szczepionek jest w fazie badań klinicznych [13]. Porównanie preparatów Rotarix® oraz RotaTeq® zostało przedstawione w tabeli 1. Światowa Organizacja Zdrowia (World Health Organization – WHO) w 2013 r. ponownie zaleciła wdrożenie RVV w ramach powszechnych szczepień ochronnych we wszystkich krajach [6]. Dla przykładu, według danych Rota Council w 2015 r. 75 państw wprowadziło powszechne szczepienia przeciw rotawirusom (w tym 11 w Europie), a dodatkowe 2 państwa – regionalnie [10], natomiast w 2018 r. już 95 państw prowadziło powszechnie RVV [15]. Zarówno w wytycznych Europejskiego Towarzystwa Chorób Zakaźnych Dziecięcych (European Society for Pediatric Infectious Diseases – ESPID) [16], jak i Amerykańskiego Komitetu Doradczego ds. Szczepień Ochronnych (Advisory Committee on Immunization Practices – ACIP) [17] wskazano, że do realizacji RVV można wybrać dowolną z dwóch zarejestrowanych aktualnie szczepionek, gdyż ich skuteczność i profil bezpieczeństwa są podobne. Również zapisy polskiego PSO na 2021 r. nie precyzują wyboru preparatu do szczepień przeciw rotawirusom [5].
Liczne badania z wielu ośrodków potwierdziły skuteczność RVV, również w kontekście spadku liczby hospitalizacji oraz zgonów dzieci z powodu biegunki o etiologii rotawirusowej [10, 13]. Dla przykładu, dane austriackie już w pierwszym roku (2007) po wprowadzeniu powszechnych szczepień przeciw rotawirusom wykazały redukcję o 70% liczby przypadków hospitalizacji z powodu RVGE, a w drugim roku o 84% w porównaniu z okresem 2001–2006 [14]. Podobne rezultaty stwierdzono w Niemczech, Belgii oraz Wielkiej Brytanii [10, 14]. Wyniki uzyskane na podstawie ocen wpływu obydwu preparatów (Rotarix® i RotaTeq®), głównie w Australii oraz w krajach Europy i obu Ameryk, wykazały znaczny spadek śmiertelności z powodu biegunki (o 22–50%), redukcję liczby hospitalizacji z powodu biegunki (o 17–55%) oraz spadek liczby hospitalizacji związanych z infekcją rotawirusową (o 49–91%) wśród dzieci w wieku poniżej 5 lat [13]. W przypadku obydwu preparatów badania kliniczne przeprowadzone w krajach o wysokim i średnim dochodzie w obu Amerykach, Azji i Europie wykazały 72–100% skuteczności szczepień w zapobieganiu ciężkiej chorobie rotawirusowej w okresie od 1 do 3 lat, podczas gdy badania przeprowadzone w krajach o niższych dochodach w Afryce i Azji wykazały skuteczność na poziomie 49–72% [13].
Co więcej, w wielu z tych badań stwierdzono również pośrednie korzyści dla nieszczepionych starszych dzieci i młodych dorosłych, ze zmniejszeniem o 6–51% liczby przypadków hospitalizacji związanych z biegunką oraz o 20–92% przypadków hospitalizacji związanych z infekcją rotawirusową [13]. Duży przegląd grupy Cochrane z 2019 r. (łącznie 55 doniesień, ponad 200 tys. uczestników, dane na 4 kwietnia 2018 r.) wykazał, że w krajach o niskiej śmiertelności preparaty RV1 i RV5 zapobiegają odpowiednio 84% i 92% przypadków ciężkiej biegunki rotawirusowej w ciągu rocznej obserwacji, a w obserwacji 2-letniej – 82% przypadków [15]. Co istotne, dla obydwu preparatów nie stwierdzono zwiększonego ryzyka poważnych zdarzeń niepożądanych, w tym epizodów wgłobienia jelita.
Wgłobienie jelita a szczepienie przeciw rotawirusom
W 1999 r. wycofano dostępną na rynku amerykańskim szczepionkę przeciw rotawirusom RotaSchield® (Wyeth Laboratories) z powodu wzrostu ryzyka wystąpienia wgłobienia jelita (intussusception) w ciągu 3–7 dni po szczepieniu [10, 13]. Dostępne dane dotyczące potencjalnie zwiększonego ryzyka wystąpienia wgłobienia jelit po RVV są niespójne. Badania kliniczne przed wydaniem pozwolenia dla preparatów Rotarix® oraz RotaTeq®, które obejmowały po ok. 60–70 tys. niemowląt, nie wykazały zwiększonego ryzyka wgłobienia (zalecono wówczas przeprowadzenie badań monitorujących po wydaniu pozwolenia w celu wykrycia możliwego niskiego ryzyka, które mogło nie zostać zidentyfikowane w badaniach klinicznych) [6, 13, 17]. W 2011 r. wyniki badań przeprowadzonych w Meksyku (tylko Rotarix®) i Australii (Rotarix® i RotaTeq®) wskazały na niski poziom ryzyka wystąpienia wgłobienia jelita zarówno po zastosowaniu preparatu RV1, jak i RV5, rzędu ok. 1–2 dodatkowych przypadków na 100 tys. zaszczepionych niemowląt, głównie w pierwszym tygodniu po pierwszej dawce szczepionki (ryzyko wciąż było dużo niższe niż w przypadku wycofanego preparatu RotaSchield®) [6, 10, 13]. W odpowiedzi Komitet Doradczy WHO ds. Bezpieczeństwa Szczepień (Global Advisory Committee on Vaccine Safety – GACVS) dokonał przeglądu dostępnych danych i analizy ryzyka oraz korzyści wykonywania szczepień przeciw rotawirusom.
Ustalono, że korzyści ze szczepienia wszystkich niemowląt przeciw rotawirusom znacznie przewyższają ryzyko wgłobienia związane ze szczepieniem [13]. Powołując się ponownie na wyniki analizy grupy Cochrane z 2019 r., nie stwierdzono zwiększonego ryzyka poważnych zdarzeń niepożądanych, w tym epizodów wgłobienia jelita – w przypadku preparatu RV1: „zebrane wyniki nie wykazały zwiększonego ryzyka wgłobienia u dzieci otrzymujących RV1 w porównaniu z placebo”, w przypadku preparatu RV5: „zebrane wyniki nie wykazały zwiększonego ryzyka wgłobienia u dzieci otrzymujących RV5 w porównaniu z placebo” [tłum. własne] [15]. Dodatkowe informacje Poniżej opisujemy najczęstsze sytuacje kliniczne i wątpliwości związane ze szczepieniem przeciw rotawirusom w praktyce lekarza rodzinnego oraz punktu szczepień.
Łączenie z innymi szczepieniami
Badania dotyczące jednoczesnego podania szczepionki Rotarix® lub RotaTeq® z innymi szczepionkami, zawierającymi jeden lub więcej spośród wymienionych poniżej antygenów wykazały, że odpowiedzi immunologiczne oraz profile bezpieczeństwa podawanych szczepionek nie ulegały zmianom. Dotyczy to następujących szczepionek: przeciw błonicy, tężcowi i acelularnej przeciw krztuścowi (DTaP, również z komponentem krztuścowym pełnokomórkowym (DTwP) w przypadku preparatu Rotarix® [11]), w tym ze szczepionką skojarzoną sześciowalentną DTaP-IPV-HBV-Hib; przeciw Haemophilus influanze typu b (Hib); przeciw poliomyelitis, inaktywowanej (IPV); przeciw wirusowemu zapaleniu wątroby typu B (HBV); przeciw pneumokokom, skoniugowanej (PCV); przeciw meningokokom grupy C, skoniugowanej (MenCC; w przypadku preparatu RotaTeq® badana była szczepionka skoniugowana z toksoidem tężcowym [12]).
Podanie niepełnej dawki, wyplucie części dawki przez niemowlę
Nie ma ściśle określonego schematu postępowania w przypadku podania niepełnej dawki podczas RVV bądź wyplucia jej przez dziecko, ale zazwyczaj nie podaje się dawki zastępczej, choć takie postępowanie jest możliwe [18]. Zgodnie z zapisami w charakterystyce produktu leczniczego (ChPL) dla preparatu Rotarix®: „w badaniach klinicznych rzadko obserwowano podanie niepełnej dawki szczepionki z powodu wyplucia jej przez dziecko czy zwrócenia z pokarmem, a w przypadku wystąpienia takich okoliczności drugiej dawki dzieciom nie podawano. Jednakże w sytuacji, gdy dziecko wypluje lub zwróci większą część dawki szczepionki z pokarmem, w czasie tej samej wizyty można podać pojedynczą dawkę zastępczą” [11], natomiast dla preparatu RotaTeq®: „w przypadku zaobserwowania lub przypuszczenia, że została połknięta niepełna dawka (np. dziecko wypluje lub zwróci szczepionkę), można powtórzyć dawkę podczas tej samej wizyty, jednakże nie było to badane w badaniach klinicznych” [12].
Według stanowiska ACIP nie powinno się w takiej sytuacji ponownie podawać dawki szczepionki przeciw rotawirusom, gdyż nie ma danych na temat korzyści lub zagrożeń związanych z takim postępowaniem. W takim przypadku niemowlę powinno otrzymać pozostałe zalecane dawki szczepienia, zgodnie z rutynowym schematem, tj. z minimalną 4-tygodniową przerwą między dawkami [17].
Karmienie przed czy po szczepieniu?
Zgodnie z zapisami w odpowiednich ChPL nie ma żadnych ograniczeń dotyczących spożywania przez niemowlę pokarmów i płynów, w tym mleka kobiecego, przed i po szczepieniu zarówno preparatem Rotarix® [11], jak i RotaTeq® [12].
Zamienne stosowanie preparatów
Zgodnie ze stanowiskiem ACIP oraz zapisami w odpowiednich ChPL zaleca się prowadzenie całego cyklu szczepienia przeciw rotawirusom tym samym preparatem, ponieważ brakuje danych dotyczących bezpieczeństwa, immunogenności lub skuteczności szczepienia w przypadku zamiennego stosowania preparatu Rotarix® lub RotaTeq® [11, 12, 17]. Według stanowiska ACIP w wyjątkowych sytuacjach (brak dostępności lub nieznany preparat wykorzystany przy poprzednim szczepieniu) dopuszcza się zamienne stosowanie preparatów: „nie należy jednak odraczać szczepienia, ponieważ produkt zastosowany w poprzedniej dawce (dawkach) nie jest dostępny lub jest nieznany. W takich sytuacjach powinno się kontynuować lub uzupełnić schemat szczepienia dostępnym produktem” [tłum. własne] [17], a schemat powinien być wówczas łącznie trzydawkowy [17, 18].

Podsumowanie
Wysoka skuteczność szczepień przeciw rotawirusom została niewątpliwie potwierdzona w wielu krajach, również w Europie. Wykazano spadek liczby zgonów związanych z RVGE, a malejącą liczbę ciężkich przypadków i hospitalizacji odnotowano nie tylko w docelowych grupach szczepień, lecz także w nieszczepionych grupach wiekowych, co jest oznaką tzw. ochrony stadnej (herd immunity). W krajach o wysokim wskaźniku wyszczepialności obserwowano długotrwałą ochronę – przez ponad 3 lata po szczepieniu. Autorzy niniejszego opracowania jako lekarze praktycy i gorliwi zwolennicy szczepień ochronnych wyrażają nadzieję, że wprowadzenie powszechnego obowiązku szczepień przeciw rotawirusom w Polsce skutecznie przyczyni się do ograniczenia zachorowań i powikłań związanych z infekcjami rotawirusowymi, co przełoży się na polepszenie ogólnego stanu zdrowia dzieci i młodzieży.
Piśmiennictwo
1. Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (Dz. U. 2008 r. Nr 234 poz. 1570; t.j.: Dz.U. 2020 r. poz. 1845, 2112).
2. Rozporządzenie Ministra Zdrowia z dnia 18 sierpnia 2011 r. w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2011 r. nr 182 poz. 1086; t.j.: Dz.U. 2018 r. poz. 753).
3. Rozporządzenie Ministra Zdrowia z dnia 11 października 2019 r. zmieniające rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2019 r. poz. 2118).
4. Rozporządzenie Ministra Zdrowia z dnia 9 października 2020 r. zmieniające rozporządzenie w sprawie obowiązkowych szczepień ochronnych (Dz.U. 2020 r. poz. 1964).
5. Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021 (Dziennik Urzędowy Ministra Zdrowia 2020 poz. 117).
6. WHO. Rotavirus vaccines. WHO position paper – January 2013. Wkly Epidemiol Rec 2013; 88: 49-64.
7. Dobosz S. Reowirusy. Reowirusy, orbiwirusy i rotawirusy. W: Cianciara J, Juszczyk J (red.). Choroby zakaźne i pasożytnicze. Tom II. Wydawnictwo Czelej, Lublin 2012; 758-760.
8. Tate JE, Burton AH, Boschi-Pinto C i wsp. WHO-coordinated Global Rotavirus Surveillance Network. 2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis. Lancet Infect Dis 2012; 12: 136-141.
9. Czarkowski MP, Niewęgłowska A, Szmulik-Misiurek K, Zbrzeźniak J. Choroby zakaźne i zatrucia w Polsce w 2019 roku. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny, Warszawa 2020; 33-36.
10. Kollaritsch H, Kundi M, Giaquinto C, Paulke-Korinek M. Rotavirus vaccines: a story of success. Clin Microbiol Infect 2015; 21: 735-743.
11. Charakterystyka Produktu Leczniczego (ChPL) preparatu Rotarix®. https://www.ema.europa.eu/en/documents/product-information/rotarix-epar-product-information_pl.pdf.
12. Charakterystyka Produktu Leczniczego (ChPL) preparatu RotaTeq®. https://www.ema.europa.eu/en/documents/product-information/rotateq-epar-product-information_pl.pdf.
13. Yen C, Tate JE, Hyde TB i wsp. Rotavirus vaccines. Current status and future considerations. Hum Vaccin Immunother 2014; 10: 1436-1448.
14. Karafillakis E, Hassounah S, Atchison C. Effectiveness and impact of rotavirus vaccines in Europe, 2006-2014. Vaccine 2015; 33: 2097-2107.
15. Soares‐Weiser K, Bergman H, Henschke N i wsp. Vaccines for preventing rotavirus diarrhoea: vaccines in use. Cochrane Database Syst Rev 2019; 10: CD008521.
16. Vesikari T, Van Damme P, Giaquinto C i wsp. European Society for Paediatric Infectious Diseases consensus recommendations for rotavirus vaccination in Europe: update 2014. Pediatr Infect Dis J 2015; 34: 635-643.
17. Cortese MM, Parashar UD. Centers for Disease Control and Prevention (CDC). Prevention of rotavirus gastroenteritis among infants and children: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep 2009; 58 (RR-2): 1-25. Erratum in: MMWR Recomm Rep 2010; 59: 1074.
18. Wysocki J, Czajka H. Szczepienia w pytaniach i odpowiedziach. Wydawnictwo Help-Med, Kraków 2018; 235-241.
Źródło:
Lekarz POZ 1/2021 vol.7
Lekarz POZ 1/2021 vol.7




