Immunoterapia – jak wyniki badań klinicznych zmieniają algorytmy leczenia chorych na NDRP
Terapie obejmujące inhibitory immunologicznego punktu kontrolnego zmieniły standard opieki nad chorymi na raka płuca i mają swoje stałe miejsce w wytycznych zarówno ESMO, jak i ASCO. Immunoterapia zarówno w monoterapii, jak i leczeniu łączonym z chemio- czy radioterapią przynoszą korzyści szerokiej grupie pacjentów
Rak płuca jest najczęstszym nowotworem złośliwym u mężczyzn i pierwszą przyczyną zgonów z przyczyn nowotworowych na całym świecie. Najczęstszą postacią histologiczną jest niedrobnokomórkowy rak płuca (NDRP), stanowiący ok. 85% wszystkich zachorowań. W Polsce na raka płuca zapada co roku około 22 tysięcy osób i co najmniej tyle samo umiera. Nowotwory złośliwe płuca stanowią u mężczyzn około 21% zachorowań, u kobiet 9% zachorowań, przy czym ryzyko zachorowania jest około 3 razy większe u mężczyzn niż u kobiet. Najważniejszym czynnikiem ryzyka zachorowania jest palenie tytoniu, choć 15% chorych stanowią osoby, które nigdy nie paliły.
U większości chorych rozpoznanie NDRP ustala się w zaawansowanych stadiach choroby, a w przypadku IV stopnia zaawansowania leczenie systemowe nadal ma założenie paliatywne. Mimo to w ostatniej dekadzie odnotowano niewątpliwy postęp w leczeniu chorych na zaawansowanego NDRP, wyrażający się wydłużeniem przeżycia wolnego od progresji choroby (ang. progression-free survival, PFS) i przeżycia całkowitego (ang. overall survival, OS) oraz poprawą jakości życia (ang. quality of life, QoL).
Jedne z największych korzyści w leczeniu NDRP osiągnięto dzięki wprowadzeniu leków ukierunkowanych molekularnie: inhibitorów kinazy receptora naskórkowego czynnika wzrostu (ang. epidermal growth factor receptor, EGFR) i kinazy chłoniaka anaplastycznego (ang. anaplastic lymphoma kinase, ALK), jednak warunkiem zastosowania tych leków jest obecność swoistej aberracji genetycznej, które występują u 10–20% chorych w populacji europejskiej w przypadku mutacji w obrębie genu EGFR oraz u 4–7% chorych w odniesieniu do rearanżacji genu ALK.
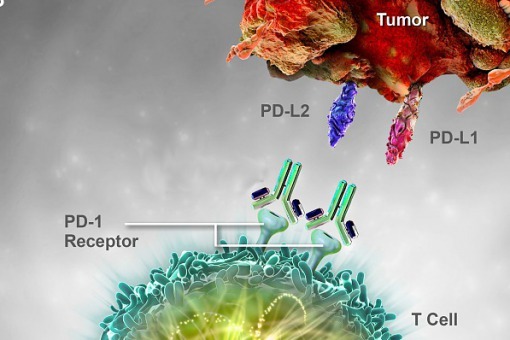
Innym rodzajem leczenia ukierunkowanego molekularnie jest immunoterapia. Ten rodzaj terapii obejmuje inhibitory immunologicznego punktu kontrolnego, hamujące szlaki przekazywania sygnałów związane z receptorami, które w fizjologicznych warunkach przywracają i utrzymują aktywność układu odpornościowego gospodarza przeciw komórkom nowotworowym, w tym receptora zaprogramowanej śmierci komórki 1 (ang. programmed death 1, PD-1) i ligandu dla receptora zaprogramowanej śmierci komórki 1 (ang. programmed death ligand 1, PD-L1).
Pembrolizumab jest humanizowanym przeciwciałem klasy IgG4-κ skierowanym przeciwko cząsteczce PD-1.
W badaniu klinicznym I fazy bez randomizacji (Keynote-001) wykazano istotne korzyści kliniczne z zastosowania pembrolizumabu u wcześniej nieleczonych chorych: RR=58,3%; mediana PFS=12,5 miesiąca; a odsetek OS po 24 miesiącach=60,6% u chorych z ekspresją PD-L1 na komórkach nowotworowych ≥50% (ang. tumor proportion score, TPS). Na podstawie tych wyników ustalono PD-L1 TPS ≥50% jako wartość graniczną kwalifikującą chorych do leczenia pembrolizumabem w monoterapii w pierwszej linii. W czasie corocznego kongresu Amerykańskiego Towarzystwa Onkologii Klinicznej (American Society of Clinical Oncology, ASCO) w 2019 roku przedstawiono wyniki 5-letniej obserwacji chorych włączonych do tego badania. Wykazano, że leczenie pembrolizumabem wydłużało przeżycie chorych na NDRP (po 5 latach żyło 23,2% chorych nieotrzymujących wcześniej chemioterapii i 15,5% chorych wcześniej już leczonych, przy czym największe korzyści obserwowano u chorych z wyższą ekspresją PD-L1). W opinii badaczy była to jak dotąd najdłuższa obserwacja chorych na zaawansowanego NDRP leczonych pembrolizumabem.
W 2016 roku opublikowano wyniki otwartego, podwójnie zaślepionego badania III fazy z randomizacją KEYNOTE-024, porównującego pembrolizumab z chemioterapią opartą na cisplatynie u 305 wcześniej nieleczonych chorych na NDRP w IV stopniu zaawansowania, bez obecności mutacji EGFR i ALK, z poziomem ekspresji PD-L1 ≥50%. Wykazano statystycznie istotną przewagę pembrolizumabu nad standardową chemioterapią (ORR=44,8 vs. 27,8%, p <0,001; mediana PFS=10,3 vs. 6 miesięcy; HR 0,50; 95% CI: 0,37–0,68; p <0,001). Uaktualnione wyniki tego badania z 2017 roku wykazały również ma istotny pembrolizumabu na OS (mediana OS=30,2 miesiąca vs. 14,2 miesiąca; HR 0,63, 95% CI 0,47–0,86; p=0,002). U chorych z ekspresją PD-L1 wynoszącą 1–49% uzyskane wyniki nie są tak spektakularne, jednakże FDA rozszerzyła wskazania rejestracyjne pembrolizumabu także dla chorych z ekspresją PD-L1 >1%.
Z kolei w badaniu Keynote 010 porównano skuteczność pembrolizumabu w dawce 2 mg/kg, 10 mg/kg i docetakselu w dawce standardowej (75 mg/kg) u wcześniej leczonych chorych na NDRP z ekspresją PD-L1 wynoszącą ≥1%. Dla obydwu dawek pembrolizumabu udowodniono korzystny wpływ na OS, szczególnie widoczny u chorych z wysoką ekspresją PD-L1 (ekspresja ≥1% mOS odpowiednio: 10,4 vs. 12,7 vs. 8,5 miesiąca; ekspresja PD-L1 ≥50% mOS odpowiednio 14,9 vs. 17,3 vs. 8,2 miesiąca).
Na podstawie wyników badań Keynote 010 i 024 pembrolizumab zarejestrowano w I linii leczenia chorych na NDRP z przerzutami bez mutacji w genie EGFR lub rearanżacji w genie ALK i z wysoką ekspresją PD-L1 (TPS ≥50%) (FDA w październiku 2016 roku, a EMA w grudniu 2016 roku) oraz w II linii leczenia u chorych z ekspresją PD-L1 ≥1%.
Na podstawie badania Keynote-021 w dniu 10 maja 2017 roku pembrolizumab uzyskał rejestrację FDA w terapii I linii wraz z chemioterapią (karboplatyna z pemetreksedem). Rejestrację oparto na wynikach uzyskanych w kohorcie G, obejmującej 123 niepoddawanych wcześniej chemioterapii chorych na niepłaskonabłonkowego NDRP w stopniu zaawansowania IIIB/IV, bez mutacji w genie EGFR lub rearanżacji w genie ALK, u których leczenie skojarzone wykazało wysoką skuteczność przy akceptowalnym profilu bezpieczeństwa niezależnie od ekspresji PD-L1 (odsetek odpowiedzi na leczenie 55% vs. 29% dla chemioterapii, mPFS odpowiednio 13,0 vs. 8,9 miesiąca; HR, 0,53; p=0,0102). Odsetek OS po 6 i 12 miesiącach był podobny w obu grupach terapeutycznych.
Skuteczność takiego połączenia została potwierdzona w podwójnie zaślepionym badaniu klinicznym III fazy z randomizacją KEYNOTE-189, którego wyniki opublikowano pod koniec maja 2018 roku. U 616 dotychczas nieleczonych chorych na przerzutowego, niepłaskonabłonkowego NDRP, bez obecności mutacji EGFR i ALK, porównano chemioterapię opartą na pochodnych platyny 1. linii z pembrolizumabem lub bez pembrolizumabu. Po okresie obserwacji wynoszącym 10,5 miesiąca RR wyniosło 47,6% w grupie z pembrolizumabem vs. 18,9% w grupie poddawanej wyłącznie chemioterapii (p <0,001). Mediana OS nie została osiągnięta w grupie leczonej pembrolizumabem a w grupie poddawanej wyłącznie chemioterapii osiągnęła 11,3 miesiąca (HR 0,49; 95% CI, 0,38 do 0,64; p <0,001), zaś mediany PFS wynosiły odpowiednio 8,8 vs. 4,9 miesiąca (HR 0,52; 95% CI, 0,43 do 0,64; p <0,001). Największe korzyści z zastosowania pembrolizumabu odnotowano u chorych z PD-L1 TPS ≥50%. Przewagę PFS odnotowano niezależnie od ekspresji PD-L1, z wyjątkiem chorych z PD-L1 TPS<1%, natomiast przewagę leczenia skojarzonego z pembrolizumabem w zakresie OS obserwowano u wszystkich chorych, także z PD-L1 TPS <1%. Działania niepożądane były zgodne z oczekiwanymi, a jedynym wyjątkiem był większy odsetek zapalenia i ostrej niewydolności nerek w grupie łączącej chemioterapię z pembrolizumabem (5,2% vs. 0,5%). Działania niepożądane w stopniu 3. i wyższym występowały z podobną częstością w obu grupach (67,2% vs. 65,8%).Na podstawie tych wyników we wrześniu 2018 roku EMA zarejestrowała pembrolizumab w skojarzeniu z pemetreksedem i karboplatyną do leczenia 1. linii chorych na NDRP z przerzutami, niezależnie od poziomu ekspresji PD-L1.
W 2018 roku przedstawiono także wyniki drugiej analizy pośredniej badania klinicznego KEYNOTE-407, którego wyniki zmieniły dotychczasowe standardy postępowania u chorych na płaskonabłonkowego NDRP, u których poziom ekspresji PD-L1 wynosi od 0% do 49% (chemioterapia w oparciu o pochodne platyny). U 560 chorych na przerzutowego, płaskonabłonkowego NDRP, porównano karboplatynę, paklitaksel (lub nab-paklitaksel) oraz pembrolizumab z samą chemioterapią. Pembrolizumab statystycznie istotnie wydłuża OS (mediana OS 15,9 vs. 11,3 miesiąca; HR 0,64; 95% CI 0,49–0,85; p = 0,0008) niezależnie od poziomu ekspresji PD-L1 (HR 0,64 dla PD-L1 ≥50%, HR 0,57 dla PD-L1 1–49%, HR 0,61 dla PD-L1 <1%). W grupie otrzymującej pembrolizumab odnotowano także wydłużenie PFS (mediana 6,4 vs. 4,8 miesiąca, HR 0,59; 95% CI 0,45–0,70; p <0,0001). Częstość występowania i nasilenie działań niepożądanych były podobne w obu ramionach, nie zaobserwowano pojawienia się nowych działań niepożądanych wnikających z połączenia immunoterapii i chemioterapii.
Koncepcja połączenia immunoterapii z klasyczną chemioterapią opiera się na założeniu, że leki cytotoksyczne zwiększają prezentację antygenów prowadząc do nasilenia śmierci immunologicznej komórek, a niektóre z cytostatyków, na przykład pemetreksed, zwiększają ekspresję PD-1. Sugeruje się także wpływ chemioterapii na mikrośrodowisko guza i przełamywanie mechanizmów unikania odpowiedzi immunologicznej.
Działania niepożądane pembrolizumabu są charakterystyczne dla leków z grupy inhibitorów PD-1/PD-L1 i są związane z mechanizmem działania tych leków. Najczęściej obejmują powikłania autoimmunologiczne, takie jak: zapalenie tarczycy, jelita grubego czy płuc. W przypadku wystąpienia działań niepożądanych zazwyczaj skuteczne jest przerwanie immunoterapii i zastosowanie glikokortykosteroidów. Warto podkreślić, że w przypadku wystąpienia powikłań autoimmunologicznych nawet zakończenie terapii i zastosowanie immunosupresji często nie zmniejsza skuteczności leczenia, a uzyskana odpowiedź przeciwnowotworowa utrzymuje się.
Dotychczas jedynym zaakceptowanym biomarkerem, będącym podstawą kwalifikowania chorych do immunoterapii jest ekspresja PD-L1 na podstawie badania immunohistochemicznego (IHC). W badaniach z pembrolizumabem stosowano test Dako 22C3. Analizując czynniki mające wpływ na brak zgodności w ocenie zależności pomiędzy odpowiedzią na leczenie a ekspresją PD-L1 zwrócono uwagę na heterogenność w obrębie guza, różnice w ocenie pomiędzy osobami wykonującymi badanie, ograniczenia związane ze stosowana technologią oraz zmienność natury biologicznej PD-L1.
W ostatnio opublikowanych badaniach zwrócono uwagę na wpływ flory bakteryjnej jelit na aktywność komórek immunologicznie kompetentnych.
Obecnie w USA terapia łączona jest leczeniem z wyboru dla wszystkich chorych na NDRP bez odpowiednich mutacji kwalifikujących do leczenia ukierunkowanego molekularnie. W przypadku ekspresji PD-L1 <50% standardowo stosuje się immunoterapię wraz z chemioterapią, w przypadku ekspresji PD-L1 >50% możliwa jest monoterapia pembrolizumabem lub terapia łączona. Decyzja zwykle podejmowana jest indywidualnie, biorąc pod uwagę zaawansowanie choroby oraz toksyczność leczenia.
W Polsce immunoterapia w połaczeniu z chemioterapią nie jest jeszcze refundowana w ramach leczenia w 1. Linii, wniosek o taką refundację nadal jest w fazie rozpatrywania. Pembrolizumab jest refundowany w przypadku ekspresji PD-L1 ≥50%. W przypadku ekspresji PD-L1 <50% zastosowanie immunoterapii jest możliwe dopiero po progresji choroby w czasie stosowania chemioterapii.
Kryteria kwalifikacji do terapii pembrolizumabem określa program lekowy LECZENIE NIEDROBNOKOMÓRKOWEGO RAKA PŁUCA (ICD-10 C 34)
Pkt. 4 Kryteria kwalifikowania chorych na niedrobnokomórkowego raka płuca do leczenia pierwszej linii (chorzy wcześniej nie poddawani systemowemu leczeniu z powodu zaawansowanego nowotworu) - pembrolizumab (ekspresja PDL1 ≥ 50%).
Pkt. 5 Kryteria kwalifikowania chorych na niedrobnokomórkowego raka płuca do leczenia drugiej linii (chorzy z niepowodzeniem wcześniejszej chemioterapii wielolekowej z udziałem pochodnych platyny lub monoterapii stosowanej z powodu zaawansowanego nowotworu) z zastosowaniem niwolumabu w raku płaskonabłonkowym (niezależnie od stopnia ekspresji PDL1) oraz atezolizumabu w raku płaskonabłonkowym lub niepłaskonabłonkowym (niezależnie od stopnia ekspresji PDL1).
Podsumowanie
Inhibitory immunologicznych punktów kontrolnych (w tym inhibitory PD-L1) stały się standardem leczenia pierwszej linii chorych na zaawansowanego NDRP bez aberracji w genach EGFR/ALK. Wprowadzenie tych leków do praktyki klinicznej zrewolucjonizowało leczenie u określonych grup pacjentów.
Nadal prowadzi się wiele badań dotyczących immunoterapii, w tym poszukujących nowych czynników predykcyjnych czy analizujących skojarzenie immunoterapii z innymi metodami leczenia (chemioterapia, radioterapia). Istotny jest również stosunkowo wysoki koszt prowadzonego leczenia.
Przeczytaj również: Profesor Paweł Krawczyk - niedopuszczalny brak refundacji efektywnych opcji terapeutycznych
Na podstawie:
Ferlay J. i wsp.: Cancer incidence and mortality worldwide: sources, methods and major patterns in GLOBOCAN 2012. Int. J. Cancer, 2015; 136 (5): E359–386,
Gandhi L. i wsp. Pembrolizumab plus Chemotherapy in Metastatic Non–Small-Cell Lung Cancer. N Engl J Med 2018;378:2078-92,
Herbst R.S., Baas P., Kim D., I wsp.: Pembrolizumab versus docetaxel for previously treated, PD-L1-positive, advanced non-small-cell lung cancer (KEYNOTE-010): a randomised controlled trial. Lancet, 2016; 387 (10027): 1540–1550,
Krajowy Rejestr Nowotworów http://onkologia.org.pl/ (dostęp 15.07.2020)
Langer C.J., Gadgeel S.M., Borghaei H., I wsp.: Carboplatin and pemetrexed with or without pembrolizumab for advanced, non-squamous non-small-cell lung cancer: a randomised, phase 2 cohort of the open-label KEYNOTE-021 study. Lancet Oncol., 2016; 17 (11): 1497–1508,
Paz‑Ares L. i wsp. Pembrolizumab plus Chemotherapy for Squamous Non–Small-Cell Lung Cancer. N Engl J Med 2018;379:2040-51,
Reck M., Rodríguez-Abreu D., Robinson A.G., I wsp.: Pembrolizumab versus chemotherapy for PD-L1-positive non-small cell lung cancer. N. Engl. J. Med., 2016; 375 (19): 1823–1833,
Reck M. i wsp.: KEYNOTE-024 Investigators. Pembrolizumab versus chemotherapy for PD-L1-positive non-small-cell lung cancer. N. Engl. J. Med., 2016; 375 (19): 1823–1833,
Siegel R. i wsp.: Cancer statistics, 2019. CA Cancer J. Clin., 2019; 69 (1): 7–34.
U większości chorych rozpoznanie NDRP ustala się w zaawansowanych stadiach choroby, a w przypadku IV stopnia zaawansowania leczenie systemowe nadal ma założenie paliatywne. Mimo to w ostatniej dekadzie odnotowano niewątpliwy postęp w leczeniu chorych na zaawansowanego NDRP, wyrażający się wydłużeniem przeżycia wolnego od progresji choroby (ang. progression-free survival, PFS) i przeżycia całkowitego (ang. overall survival, OS) oraz poprawą jakości życia (ang. quality of life, QoL).
Jedne z największych korzyści w leczeniu NDRP osiągnięto dzięki wprowadzeniu leków ukierunkowanych molekularnie: inhibitorów kinazy receptora naskórkowego czynnika wzrostu (ang. epidermal growth factor receptor, EGFR) i kinazy chłoniaka anaplastycznego (ang. anaplastic lymphoma kinase, ALK), jednak warunkiem zastosowania tych leków jest obecność swoistej aberracji genetycznej, które występują u 10–20% chorych w populacji europejskiej w przypadku mutacji w obrębie genu EGFR oraz u 4–7% chorych w odniesieniu do rearanżacji genu ALK.
Innym rodzajem leczenia ukierunkowanego molekularnie jest immunoterapia. Ten rodzaj terapii obejmuje inhibitory immunologicznego punktu kontrolnego, hamujące szlaki przekazywania sygnałów związane z receptorami, które w fizjologicznych warunkach przywracają i utrzymują aktywność układu odpornościowego gospodarza przeciw komórkom nowotworowym, w tym receptora zaprogramowanej śmierci komórki 1 (ang. programmed death 1, PD-1) i ligandu dla receptora zaprogramowanej śmierci komórki 1 (ang. programmed death ligand 1, PD-L1).
Pembrolizumab jest humanizowanym przeciwciałem klasy IgG4-κ skierowanym przeciwko cząsteczce PD-1.
W badaniu klinicznym I fazy bez randomizacji (Keynote-001) wykazano istotne korzyści kliniczne z zastosowania pembrolizumabu u wcześniej nieleczonych chorych: RR=58,3%; mediana PFS=12,5 miesiąca; a odsetek OS po 24 miesiącach=60,6% u chorych z ekspresją PD-L1 na komórkach nowotworowych ≥50% (ang. tumor proportion score, TPS). Na podstawie tych wyników ustalono PD-L1 TPS ≥50% jako wartość graniczną kwalifikującą chorych do leczenia pembrolizumabem w monoterapii w pierwszej linii. W czasie corocznego kongresu Amerykańskiego Towarzystwa Onkologii Klinicznej (American Society of Clinical Oncology, ASCO) w 2019 roku przedstawiono wyniki 5-letniej obserwacji chorych włączonych do tego badania. Wykazano, że leczenie pembrolizumabem wydłużało przeżycie chorych na NDRP (po 5 latach żyło 23,2% chorych nieotrzymujących wcześniej chemioterapii i 15,5% chorych wcześniej już leczonych, przy czym największe korzyści obserwowano u chorych z wyższą ekspresją PD-L1). W opinii badaczy była to jak dotąd najdłuższa obserwacja chorych na zaawansowanego NDRP leczonych pembrolizumabem.
W 2016 roku opublikowano wyniki otwartego, podwójnie zaślepionego badania III fazy z randomizacją KEYNOTE-024, porównującego pembrolizumab z chemioterapią opartą na cisplatynie u 305 wcześniej nieleczonych chorych na NDRP w IV stopniu zaawansowania, bez obecności mutacji EGFR i ALK, z poziomem ekspresji PD-L1 ≥50%. Wykazano statystycznie istotną przewagę pembrolizumabu nad standardową chemioterapią (ORR=44,8 vs. 27,8%, p <0,001; mediana PFS=10,3 vs. 6 miesięcy; HR 0,50; 95% CI: 0,37–0,68; p <0,001). Uaktualnione wyniki tego badania z 2017 roku wykazały również ma istotny pembrolizumabu na OS (mediana OS=30,2 miesiąca vs. 14,2 miesiąca; HR 0,63, 95% CI 0,47–0,86; p=0,002). U chorych z ekspresją PD-L1 wynoszącą 1–49% uzyskane wyniki nie są tak spektakularne, jednakże FDA rozszerzyła wskazania rejestracyjne pembrolizumabu także dla chorych z ekspresją PD-L1 >1%.
Z kolei w badaniu Keynote 010 porównano skuteczność pembrolizumabu w dawce 2 mg/kg, 10 mg/kg i docetakselu w dawce standardowej (75 mg/kg) u wcześniej leczonych chorych na NDRP z ekspresją PD-L1 wynoszącą ≥1%. Dla obydwu dawek pembrolizumabu udowodniono korzystny wpływ na OS, szczególnie widoczny u chorych z wysoką ekspresją PD-L1 (ekspresja ≥1% mOS odpowiednio: 10,4 vs. 12,7 vs. 8,5 miesiąca; ekspresja PD-L1 ≥50% mOS odpowiednio 14,9 vs. 17,3 vs. 8,2 miesiąca).
Na podstawie wyników badań Keynote 010 i 024 pembrolizumab zarejestrowano w I linii leczenia chorych na NDRP z przerzutami bez mutacji w genie EGFR lub rearanżacji w genie ALK i z wysoką ekspresją PD-L1 (TPS ≥50%) (FDA w październiku 2016 roku, a EMA w grudniu 2016 roku) oraz w II linii leczenia u chorych z ekspresją PD-L1 ≥1%.
Na podstawie badania Keynote-021 w dniu 10 maja 2017 roku pembrolizumab uzyskał rejestrację FDA w terapii I linii wraz z chemioterapią (karboplatyna z pemetreksedem). Rejestrację oparto na wynikach uzyskanych w kohorcie G, obejmującej 123 niepoddawanych wcześniej chemioterapii chorych na niepłaskonabłonkowego NDRP w stopniu zaawansowania IIIB/IV, bez mutacji w genie EGFR lub rearanżacji w genie ALK, u których leczenie skojarzone wykazało wysoką skuteczność przy akceptowalnym profilu bezpieczeństwa niezależnie od ekspresji PD-L1 (odsetek odpowiedzi na leczenie 55% vs. 29% dla chemioterapii, mPFS odpowiednio 13,0 vs. 8,9 miesiąca; HR, 0,53; p=0,0102). Odsetek OS po 6 i 12 miesiącach był podobny w obu grupach terapeutycznych.
Skuteczność takiego połączenia została potwierdzona w podwójnie zaślepionym badaniu klinicznym III fazy z randomizacją KEYNOTE-189, którego wyniki opublikowano pod koniec maja 2018 roku. U 616 dotychczas nieleczonych chorych na przerzutowego, niepłaskonabłonkowego NDRP, bez obecności mutacji EGFR i ALK, porównano chemioterapię opartą na pochodnych platyny 1. linii z pembrolizumabem lub bez pembrolizumabu. Po okresie obserwacji wynoszącym 10,5 miesiąca RR wyniosło 47,6% w grupie z pembrolizumabem vs. 18,9% w grupie poddawanej wyłącznie chemioterapii (p <0,001). Mediana OS nie została osiągnięta w grupie leczonej pembrolizumabem a w grupie poddawanej wyłącznie chemioterapii osiągnęła 11,3 miesiąca (HR 0,49; 95% CI, 0,38 do 0,64; p <0,001), zaś mediany PFS wynosiły odpowiednio 8,8 vs. 4,9 miesiąca (HR 0,52; 95% CI, 0,43 do 0,64; p <0,001). Największe korzyści z zastosowania pembrolizumabu odnotowano u chorych z PD-L1 TPS ≥50%. Przewagę PFS odnotowano niezależnie od ekspresji PD-L1, z wyjątkiem chorych z PD-L1 TPS<1%, natomiast przewagę leczenia skojarzonego z pembrolizumabem w zakresie OS obserwowano u wszystkich chorych, także z PD-L1 TPS <1%. Działania niepożądane były zgodne z oczekiwanymi, a jedynym wyjątkiem był większy odsetek zapalenia i ostrej niewydolności nerek w grupie łączącej chemioterapię z pembrolizumabem (5,2% vs. 0,5%). Działania niepożądane w stopniu 3. i wyższym występowały z podobną częstością w obu grupach (67,2% vs. 65,8%).Na podstawie tych wyników we wrześniu 2018 roku EMA zarejestrowała pembrolizumab w skojarzeniu z pemetreksedem i karboplatyną do leczenia 1. linii chorych na NDRP z przerzutami, niezależnie od poziomu ekspresji PD-L1.
W 2018 roku przedstawiono także wyniki drugiej analizy pośredniej badania klinicznego KEYNOTE-407, którego wyniki zmieniły dotychczasowe standardy postępowania u chorych na płaskonabłonkowego NDRP, u których poziom ekspresji PD-L1 wynosi od 0% do 49% (chemioterapia w oparciu o pochodne platyny). U 560 chorych na przerzutowego, płaskonabłonkowego NDRP, porównano karboplatynę, paklitaksel (lub nab-paklitaksel) oraz pembrolizumab z samą chemioterapią. Pembrolizumab statystycznie istotnie wydłuża OS (mediana OS 15,9 vs. 11,3 miesiąca; HR 0,64; 95% CI 0,49–0,85; p = 0,0008) niezależnie od poziomu ekspresji PD-L1 (HR 0,64 dla PD-L1 ≥50%, HR 0,57 dla PD-L1 1–49%, HR 0,61 dla PD-L1 <1%). W grupie otrzymującej pembrolizumab odnotowano także wydłużenie PFS (mediana 6,4 vs. 4,8 miesiąca, HR 0,59; 95% CI 0,45–0,70; p <0,0001). Częstość występowania i nasilenie działań niepożądanych były podobne w obu ramionach, nie zaobserwowano pojawienia się nowych działań niepożądanych wnikających z połączenia immunoterapii i chemioterapii.
Koncepcja połączenia immunoterapii z klasyczną chemioterapią opiera się na założeniu, że leki cytotoksyczne zwiększają prezentację antygenów prowadząc do nasilenia śmierci immunologicznej komórek, a niektóre z cytostatyków, na przykład pemetreksed, zwiększają ekspresję PD-1. Sugeruje się także wpływ chemioterapii na mikrośrodowisko guza i przełamywanie mechanizmów unikania odpowiedzi immunologicznej.
Działania niepożądane pembrolizumabu są charakterystyczne dla leków z grupy inhibitorów PD-1/PD-L1 i są związane z mechanizmem działania tych leków. Najczęściej obejmują powikłania autoimmunologiczne, takie jak: zapalenie tarczycy, jelita grubego czy płuc. W przypadku wystąpienia działań niepożądanych zazwyczaj skuteczne jest przerwanie immunoterapii i zastosowanie glikokortykosteroidów. Warto podkreślić, że w przypadku wystąpienia powikłań autoimmunologicznych nawet zakończenie terapii i zastosowanie immunosupresji często nie zmniejsza skuteczności leczenia, a uzyskana odpowiedź przeciwnowotworowa utrzymuje się.
Dotychczas jedynym zaakceptowanym biomarkerem, będącym podstawą kwalifikowania chorych do immunoterapii jest ekspresja PD-L1 na podstawie badania immunohistochemicznego (IHC). W badaniach z pembrolizumabem stosowano test Dako 22C3. Analizując czynniki mające wpływ na brak zgodności w ocenie zależności pomiędzy odpowiedzią na leczenie a ekspresją PD-L1 zwrócono uwagę na heterogenność w obrębie guza, różnice w ocenie pomiędzy osobami wykonującymi badanie, ograniczenia związane ze stosowana technologią oraz zmienność natury biologicznej PD-L1.
W ostatnio opublikowanych badaniach zwrócono uwagę na wpływ flory bakteryjnej jelit na aktywność komórek immunologicznie kompetentnych.
Obecnie w USA terapia łączona jest leczeniem z wyboru dla wszystkich chorych na NDRP bez odpowiednich mutacji kwalifikujących do leczenia ukierunkowanego molekularnie. W przypadku ekspresji PD-L1 <50% standardowo stosuje się immunoterapię wraz z chemioterapią, w przypadku ekspresji PD-L1 >50% możliwa jest monoterapia pembrolizumabem lub terapia łączona. Decyzja zwykle podejmowana jest indywidualnie, biorąc pod uwagę zaawansowanie choroby oraz toksyczność leczenia.
W Polsce immunoterapia w połaczeniu z chemioterapią nie jest jeszcze refundowana w ramach leczenia w 1. Linii, wniosek o taką refundację nadal jest w fazie rozpatrywania. Pembrolizumab jest refundowany w przypadku ekspresji PD-L1 ≥50%. W przypadku ekspresji PD-L1 <50% zastosowanie immunoterapii jest możliwe dopiero po progresji choroby w czasie stosowania chemioterapii.
Kryteria kwalifikacji do terapii pembrolizumabem określa program lekowy LECZENIE NIEDROBNOKOMÓRKOWEGO RAKA PŁUCA (ICD-10 C 34)
Pkt. 4 Kryteria kwalifikowania chorych na niedrobnokomórkowego raka płuca do leczenia pierwszej linii (chorzy wcześniej nie poddawani systemowemu leczeniu z powodu zaawansowanego nowotworu) - pembrolizumab (ekspresja PDL1 ≥ 50%).
Pkt. 5 Kryteria kwalifikowania chorych na niedrobnokomórkowego raka płuca do leczenia drugiej linii (chorzy z niepowodzeniem wcześniejszej chemioterapii wielolekowej z udziałem pochodnych platyny lub monoterapii stosowanej z powodu zaawansowanego nowotworu) z zastosowaniem niwolumabu w raku płaskonabłonkowym (niezależnie od stopnia ekspresji PDL1) oraz atezolizumabu w raku płaskonabłonkowym lub niepłaskonabłonkowym (niezależnie od stopnia ekspresji PDL1).
Podsumowanie
Inhibitory immunologicznych punktów kontrolnych (w tym inhibitory PD-L1) stały się standardem leczenia pierwszej linii chorych na zaawansowanego NDRP bez aberracji w genach EGFR/ALK. Wprowadzenie tych leków do praktyki klinicznej zrewolucjonizowało leczenie u określonych grup pacjentów.
Nadal prowadzi się wiele badań dotyczących immunoterapii, w tym poszukujących nowych czynników predykcyjnych czy analizujących skojarzenie immunoterapii z innymi metodami leczenia (chemioterapia, radioterapia). Istotny jest również stosunkowo wysoki koszt prowadzonego leczenia.
Przeczytaj również: Profesor Paweł Krawczyk - niedopuszczalny brak refundacji efektywnych opcji terapeutycznych
Na podstawie:
Ferlay J. i wsp.: Cancer incidence and mortality worldwide: sources, methods and major patterns in GLOBOCAN 2012. Int. J. Cancer, 2015; 136 (5): E359–386,
Gandhi L. i wsp. Pembrolizumab plus Chemotherapy in Metastatic Non–Small-Cell Lung Cancer. N Engl J Med 2018;378:2078-92,
Herbst R.S., Baas P., Kim D., I wsp.: Pembrolizumab versus docetaxel for previously treated, PD-L1-positive, advanced non-small-cell lung cancer (KEYNOTE-010): a randomised controlled trial. Lancet, 2016; 387 (10027): 1540–1550,
Krajowy Rejestr Nowotworów http://onkologia.org.pl/ (dostęp 15.07.2020)
Langer C.J., Gadgeel S.M., Borghaei H., I wsp.: Carboplatin and pemetrexed with or without pembrolizumab for advanced, non-squamous non-small-cell lung cancer: a randomised, phase 2 cohort of the open-label KEYNOTE-021 study. Lancet Oncol., 2016; 17 (11): 1497–1508,
Paz‑Ares L. i wsp. Pembrolizumab plus Chemotherapy for Squamous Non–Small-Cell Lung Cancer. N Engl J Med 2018;379:2040-51,
Reck M., Rodríguez-Abreu D., Robinson A.G., I wsp.: Pembrolizumab versus chemotherapy for PD-L1-positive non-small cell lung cancer. N. Engl. J. Med., 2016; 375 (19): 1823–1833,
Reck M. i wsp.: KEYNOTE-024 Investigators. Pembrolizumab versus chemotherapy for PD-L1-positive non-small-cell lung cancer. N. Engl. J. Med., 2016; 375 (19): 1823–1833,
Siegel R. i wsp.: Cancer statistics, 2019. CA Cancer J. Clin., 2019; 69 (1): 7–34.
Źródło:
ds
ds
Kategorie:
Płuco i opłucna