Astma, POChP, ACOS oraz ryzyko ciężkiego przebiegu COVID-19
Astma, POChP oraz zespół nakładania astmy i POChP (ACOS) znacząco wpływają na układ oddechowy pacjentów, co wymaga indywidualnego leczenia oraz specjalistycznej kontroli. W czasie pandemii SARS-CoV-2 wszelkie choroby związane z układem oddechowym są brane pod uwagę jako czynniki ryzyka ciężkiego przebiegu COVID-19.
Autorkami tekstu „Asthma, chronic obstructive pulmonary disease (COPD) and asthma-COPD overlap syndrome and the risk of severe COVID-19" są Klaudia Waszczykowska, Marta Węgierska, Roxana Drygała, prof. dr hab. n. med. Rafał Pawliczak, Zakład Immunopatologii, Wydział Lekarski, Uniwersytet Medyczny w Łodzi.
Potwierdzono, że geny ACE2 i TMPRSS2, kluczowe dla infekcji SARS-CoV-2, wykazują różną ekspresję w przypadku astmy i POChP. Ponadto, porównując ciężkość przebiegu COVID-19 oraz śmiertelność pacjentów cierpiących jednocześnie na COVID-19 i astmę lub POChP, tylko u chorych na POChP stwierdzono istotnie zwiększoną śmiertelność. ACOS również jest potencjalnym czynnikiem ryzyka hospitalizacji i śmiertelności pacjentów z COVID-19, jednak wymaga to dalszych badań. W niniejszej pracy przedstawiono aktualny stan wiedzy na temat związku między wspomnianymi chorobami dróg oddechowych a COVID-19.
Wstęp
Na astmę choruje 339 milionów ludzi, podczas gdy liczbę pacjentów cierpiących na przewlekłą obturacyjną chorobę płuc (POChP) szacuje się na ponad 329 milionów na całym świecie [1, 2]. Te dwie choroby mogą również wystąpić jednocześnie, jako zespół nakładania się astmy i POChP (ACOS). Trudno jest oszacować dokładne występowanie ACOS ze względu na podobieństwo objawów, jest jednak jeszcze poważniejszym stanem niż sama astma czy POChP, co oznacza, że zaostrzenia mogą być częstsze i cięższe. W artykule scharakteryzowano w/w choroby wraz z ich nakładaniem się, z uwzględnieniem ryzyka ciężkiego przebiegu COVID-19 [3].
Podstawy molekularne COVID-19
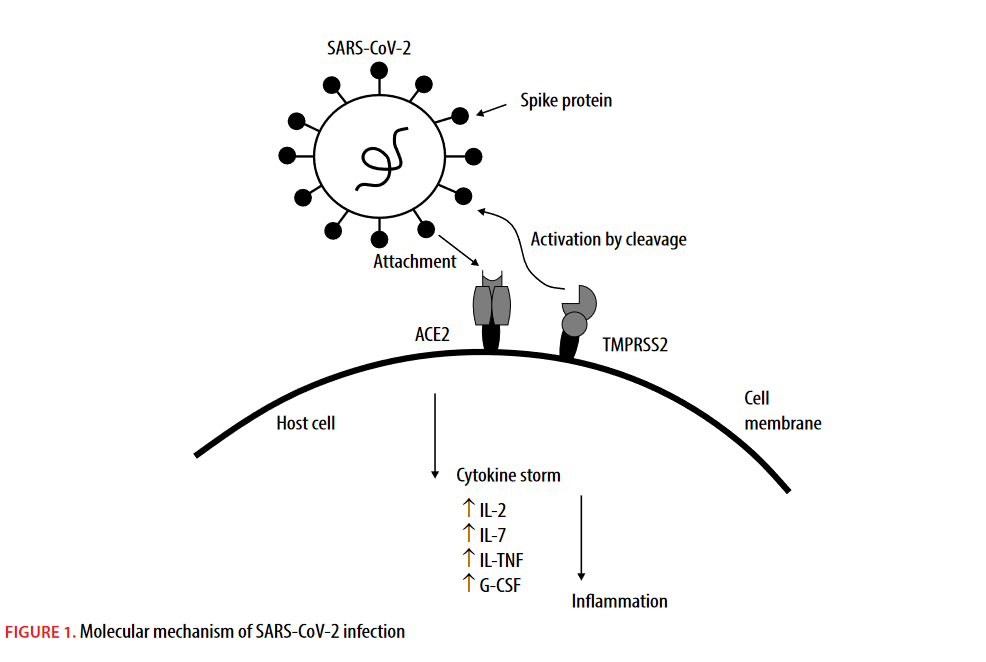
SARS-CoV-2 jest wirusem RNA z dodatnim jednoniciowym genomowym RNA i dwoma charakterystycznymi białkami otoczkowymi - glikoproteiną kolców (S) i przezbłonową koproteiną gly (M). Glikoproteina S jest niezbędna do związania się z ludzkim enzymem konwertującym angiotensynę 2 (ACE2), który stanowi punkt wejścia dla wirusa, będąc miejscem przyłączenia wirusa. Z drugiej strony glikoproteina M jest odpowiedzialna za tworzenie otoczki i wirionów [4]. Podczas wnikania wirusa kluczowa jest również obecność ludzkiej transbłonowej proteazy serynowej 2 (TMPRSS2). TMPRSS2 aktywuje internalizację wirusa przez rozszczepienie białka wypustki. TMPRSS2 i ACE2 są niezbędne, aby wirus SARS-CoV-2 dostał się do komórki gospodarza. W związku z tym uważa się, że poziom ekspresji tych białek może wpływać na przebieg COVID-19 [5].
Patogeneza COVID-19 opiera się na reakcjach prozapalnych na infekcję wirusową, podczas gdy np. cytokiny i chemokiny, takie jak czynnik ne-crosis guza (TNF), interleukina 2 (IL-2), IL-7, IL-10 lub czynnik stymulujący tworzenie kolonii granulocytów (G-CSF) i inne, są uwalniane przez zakażoną komórkę. Podczas infekcji SARS-CoV-2 można zaobserwować szybko rozwijający się stan zapalny spowodowany „burzą cytokinową” (ryc. 1). Chociaż ten rodzaj odpowiedzi immunologicznej jest powszechny podczas infekcji wirusowych, w niektórych przypadkach SARS-CoV-2 może prowadzić do nadmiernego uwalniania cytokin w komórkach zakażonego narządu. Długotrwały i intensywny stan zapalny prowadzi do uszkodzenia narządu, a nawet jego niewydolności [6]. W zależności od nasilenia stanu zapalnego występującego u pacjentów z COVID-19 objawy mogą być różnorodne, od łagodnych do umiarkowanych lub ciężkich. Im więcej cząsteczek prozapalnych uwolni się podczas infekcji, tym cięższy przebieg choroby.
Objawy
Objawy COVID-19 są podobne do obserwowanych u pacjentów z grypą sezonową. Najczęściej występują gorączka, kaszel, zmęczenie i duszność [4]. Ich manifestacja następuje po około 5 dniach od zakażenia, co jest okresem inkubacji SARS-CoV-2 [11]. U większości pacjentów z COVID-19 objawy są od łagodnych do umiarkowanych i nie wymagają pilnej pomocy medycznej. Niestety część chorych wymaga hospitalizacji ze względu na nasilenie występujących objawów, takich jak ból w klatce piersiowej i trudności w oddychaniu [4].
Biorąc pod uwagę, że SARS-CoV-2 rozprzestrzenia się głównie przez drogi oddechowe, płuca są najbardziej narażonymi narządami podczas tej infekcji wirusowej. Wśród hospitalizowanych pacjentów z powodu COVOD-19 obserwowano ostre zmiany w płucach z powodu COVID-19 podczas biopsji płuc [9, 12]. Przyjmuje się również, że gdy infekcja trwała krócej niż 10 dni, objawy są mniej nasilone. Podczas długotrwałej infekcji, na przykład ostrego zapalenia oskrzeli i płuc, nasilającego się zapalenia płuc lub rozrostu typu II, rozwinęło się wśród pacjentów COVID-19. Do chwili obecnej najczęściej zgłaszane są uszkodzenia śródbłonka płuc średniej wielkości, zawały płucne i skrzepliny fibrynowe [13]. Objawy COVID-19 obejmują nie tylko tkanki płucne. Obserwuje się również, że podczas infekcji SARS-CoV-2 inne tkanki mogą ulec uszkodzeniu z powodu nadmiernych procesów zapalnych. Wysokie poziomy cytokin w surowicy są skorelowane z pozapłucną niewydolnością narządów u pacjentów z COVID-19 [6]
Astma oskrzelowa
Na początku pandemii SARS-CoV-2 astma była jedną z pierwszych chorób wymienianych jako czynnik ryzyka COVID-19, podobnie jak inne choroby układu oddechowego. Łagodne szczepy koronawirusa często pojawiają się podczas zaostrzeń astmy. U około 8,4% pacjentów (95% CI, RR = 5,1, 13,6) obecne były łagodne szczepy koronawirusa, co uzasadniało umieszczenie go na liście czynników ryzyka [22]. Nie jest jasne, czy SARS-CoV-2 powoduje zaostrzenie astmy i jak dokładnie działa ten mechanizm [23]. Zgodnie z obecnym stanem wiedzy, 9% śmiertelności wśród pacjentów z COVID-19 miało astmę w wywiadzie [24]. TheGreen i in. badanie kohortowe z udziałem ponad 37 tys. osób wykazało mniejszą podatność na COVID-19 u pacjentów z astmą - 6,75% pacjentów z astmą miało dodatni wynik testu SARS-CoV-2, podczas gdy 9,62% było w grupie SARS-CoV-2 ujemnej (p <0,001 ) [16]. We wcześniejszych badaniach nie stwierdzono różnic w częstości hospitalizacji lub śmiertelności między chorymi na COVID-19 z astmą i bez astmy [25, 26].
W niektórych przypadkach zaostrzenie astmy jest trudne do odróżnienia od zespołu ostrej niewydolności oddechowej COVID-19 (ARDS), ponieważ oba stany początkowo mają wspólne objawy - duszność i suchy kaszel. Choroby te są łatwiejsze do rozróżnienia bez badań, gdy pacjenci odczuwają utratę węchu, smaku, gorączkę lub osłabienie charakterystyczne dla COVID-19. Występowanie świszczącego oddechu jest również częste, głównie u chorych na astmę [27].
Istnieje hipoteza, że zachwianie równowagi w profilu Th2 w astmie alergicznej może mieć ochronny wpływ na ciężki przebieg COVID-19 ze względu na regulację krzyżową odpowiedzi immunologicznej między alergią a interferonem [20]. Limfocyty Th2, które są specyficzne dla alergenu, powstają w wyniku prezentacji alergenu przez komórki dendrytyczne, ewoluując z komórek Th0 pod wpływem interleukiny 4 (IL-4) wytwarzanej przez komórki tuczne. IL-4 reguluje również produkcję IgE i przemieszczanie się eozynofilii do tkanek, a także wpływa na komórki tuczne, czyniąc ją wiodącą cytokiną w patogenezie alergii [28]. Chociaż astmatycy są bardziej podatni na infekcje wirusowe dróg oddechowych, które mogą być wyzwalaczem zaostrzeń, środowisko z dominacją Th2 może działać ochronnie, szczególnie w przypadku zakażeń SARS-CoV-2 [20].
Astma, otyłość i COVID-19
Udowodniono, że otyłość jest czynnikiem wysokiego ryzyka hospitalizacji i śmiertelności z powodu zakażenia COVID-19, ale związek ściśle między astmą, otyłością i COVID-19 nie jest w pełni odkryty. Około 58% osób z astmą jest otyłych [29]. Chociaż 26% chorych na astmę wymaga przyjęcia do szpitala z powodu złego rokowania po COVID-19, jest to najczęściej związane z głównymi czynnikami ryzyka, takimi jak otyłość, nadciśnienie, cukrzyca i dyslipidemia [30]. U pacjentów w wieku 40 lat i starszych częstość otyłości była nieznacznie wyższa w grupie z astmą i testem COVID-19 dodatnim (33,99%) niż w grupie z ujemnym wynikiem COVID-19 (29,58%) (p = 0,002) [24]. Nadmiar tkanki tłuszczowej i wytwarzanych przez nią adipokin, takich jak IL-6 i TNF-α, może przyczyniać się do powstawania niektórych chorób i stanów patologicznych. Oba te czynniki zwiększają sygnał zapalenia w astmie atopowej i zmniejszają kontrolę objawów. Istnieje hipoteza, że wysokie stężenie ACE2 w trzewnej tkance tłuszczowej występujące w dużych ilościach u osób otyłych może predysponować do zakażenia i rozwoju COVID-19 [16]. Wydaje się jasne, że otyłość zwiększa ryzyko śmiertelności i hospitalizacji po zakażeniu SARS-CoV-2, nie tylko wśród chorych na astmę, ale u wszystkich osób.
Leczenie astmy I COVID-19
Ryzyko ciężkiego COVID-19 wzrasta, gdy astma jest źle kontrolowana, dlatego tak ważne jest, aby leczyć chorych na astmę zgodnie z rekomendacjami, np. ICS, β-mimetyki, LTRA i biologiczne Jeśli u chorego na astmę doszło do zakażenia SARS-CoV-2 i rozwinął się COVID-19, należy skonsultować z alergologiem lub immunologiem, czy obecne leczenie jest odpowiednie dla każdego konkretnego przypadku. Eksperci Polskiego Towarzystwa Alergologicznego zalecają chorym na astmę kontynuację leczenia ICS niezależnie od zakażenia koronawirusem. Przerwanie długotrwałego stosowania glikokortykosteroidów może jedynie pogorszyć stan pacjenta. Ze względu na niepełną kontrolę astmy ataki kaszlu sprzyjają rozprzestrzenianiu się wirusa wśród bezobjawowych pacjentów [23]. Nie należy zmieniać metod leczenia u chorych na astmę, u których stwierdzono COVID-19. Global Initiative for Asthma (GINA) stwierdziła niedawno, że sugestie dotyczące unikania glikokortykosteroidów podczas pandemii COVID-19 dotyczą głównie podawania ogólnoustrojowych glikokortykosteroidów, ale nie leków wziewnych. Zaleca się również, aby nie zmieniać planów leczenia przepisanych przez lekarzy i aby pacjenci kontynuowali przyjmowanie kortykosteroidów wziewnych. W przypadku ostrych napadów astmy pacjenci powinni stosować doustne kortykosteroidy, ponieważ kortykosteroidy wziewne mogą hamować zaostrzenie COVID-19. Tak podawane kortykosteroidy powinny być stosowane w możliwie najniższej dawce [32].
Ogólnoustrojowe kortykosteroidy są stosowane przewlekle u około 5% chorych na astmę, a także w przypadku zaostrzeń choroby. Światowa Organizacja Zdrowia zaleca stosowanie kortykosteroidów systemowych zamiast kortykosteroidów, jeśli pacjent jest w ciężkim stanie COVID-19, ale nie stosuje tego typu leczenia u pacjenta w stanie łagodnym [33]. Ponieważ istnieje niewielka ilość danych na temat leczenia COVID-19, nie wiadomo, czy zniechęcenie do leczenia doustnymi kortykosteroidami wynika z ryzyka wyrządzenia szkody pacjentowi lub niewystarczającego leczenia COVID-19 [34]. Zalecane jest dla pacjentów z ciężką astmą, u których podstawowe leczenie nie przynosi pozytywnych skutków. Większość rekomendacji towarzystw naukowych nie zwiera przeciwwskazań do stosowania leków biologicznych u pacjentów z COVID-19 i ciężką astmą. Jednak niektórzy pacjenci mogą potrzebować bezpośredniej interakcji w celu podania leków biologicznych [35].
Przewlekła obturacyjna choroba płuc (POChP) jest powszechną na całym świecie chorobą. Szacuje się, że na POChP cierpi około 329 milionów ludzi, co stanowi prawie 5% populacji [2].
POChP a COVID-19
Ze względu na naturę POChP pacjenci cierpiący na tę chorobę są bardziej podatni na infekcje dróg oddechowych, w tym SARS-CoV-2. Podobnie jak w przypadku astmy, koronawirusy bywają okresową przyczyną ostrych zaostrzeń POChP (AECOPD). Obecnie opinie są różne, czy zaostrzenia należy przypisać POChP u chorego na COVID-19. Prawdopodobnie w przypadku współistnienia COVID-19 / POChP należy go traktować jako inny stan niż typowy AECOPD, ponieważ proces patofizjologiczny jest inny. Obserwuje się, że wśród pacjentów hospitalizowanych występowanie POChP jest istotnie skorelowane z większym nasileniem objawów COVID-19, co prowadzi do gorszego wyniku klinicznego. Współczynnik umieralności wzrósł również istotnie w przypadku współwystępowania COVID-19 i POChP. Co czwarty pacjent, który zmarł podczas COVID-19 miał zdiagnozowaną POChP, podczas gdy tylko 2,8% pacjentów, u których zdiagnozowano obie choroby przeżyło [46, 47].
Odpowiedzi na POChP i COVID-19
Badania wskazują, że ciężki COVID-19 ma większe prawdopodobieństwo wystąpienia u chorych na POChP. Dlatego tak ważne jest właściwe postępowanie w obu chorobach. Objawy pomocne w odróżnianiu POChP. zaostrzenia zakażenia SARS-CoV-2 obejmują gorączkę, anoreksję, bóle mięśni i problemy żołądkowo-jelitowe, które zwykle nie występują w POChP [48]. Ponieważ kortykosteroidy są często przepisywane chorym na POChP, ważne jest, aby ocenić ryzyko związane z podawanie leków przy współistnieniu COVID-19. WHO ostrzegła niedawno przed stosowaniem kortykosteroidów w leczeniu COVID-19 ze względu na niską skuteczność połączoną z ryzykiem potencjalnie szkodliwego wyniku, jak donoszono w literaturze według innych epidemii wirusowego zapalenia płuc, takich jak SARS-CoV. U chorych na POChP stosowanie krótko działających beta-mimetyków jest uzasadnione, gdy objawy nasilają się. Jeśli pacjenci doświadczają ostrego zaostrzenia z powodu istnienia COVID-19, nie ma potrzeby natychmiastowego stosowania zróżnicowanego podejścia do leczenia. Podobnie jak w przypadku astmy, każdy chory powinien poddać się indywidualnemu, spersonalizowanemu leczeniu, które może obejmować również stosowanie kortykosteroidów. W przypadku obecności COVID-19 pacjenci powinni skonsultować się z lekarzem, gdyż nie zaleca się samodzielnego wprowadzania doustnych kortykosteroidów do leczenia, nawet w terapii krótkotrwałej. Nie zaleca się odkładania terapii, gdyż w tym czasie mogą wystąpić ciężkie zaostrzenia. Krótkotrwałe stosowanie doustnych kortykosteroidów sprzyja ustąpieniu cięższych objawów choroby i może zostać nagle przerwane w miarę zaniku zaostrzeń [45].
Podsumowując, metody leczenia nie uległy zmianie u chorych na POChP, u których wykryto COVID-19. Globalna Inicjatywa na rzecz Przewlekłej Obturacyjnej Choroby Płuc (Gold) zaleciła kontynuowanie przyjmowania leków zgodnie z zaleceniami i niezmienianie sposobu ich podawania [49].
POChP/astma i COVID-19
Astma i przewlekła obturacyjna choroba płuc (POChP) od lat są uznawane za dwie odrębne choroby. Ze względu na podobieństwo objawów różnicowanie między astmą a przewlekłą obturacyjną chorobą płuc nadal stanowi problem w praktyce klinicznej. W rzeczywistości głównym czynnikiem różnicującym POChP i astmę jest brak całkowitej odwracalności ograniczenia przepływu powietrza w drogach oddechowych, niezależnie od obecności przewlekłego kaszlu, nadmiernej plwociny i obecności rozedmy. W przypadku astmy niedrożność jest zwykle odwracalna. Jednak nieleczone właściwie przewlekłe zapalenie astmy może prowadzić do nieodwracalnego zwężenia dróg oddechowych na skutek zmian w ich budowie, a ponadto w wielu sytuacjach oba stany mogą wystąpić jednocześnie. W takich przypadkach choroba nazywana jest zespołem nakładania się astmy - przewlekłej obturacyjnej choroby płuc (ACOS). Oznacza to, że ACOS jest jeszcze poważniejszym stanem niż sama astma czy POChP że zaostrzenia mogą być częstsze i cięższe [3, 36].
Współistnienie POCHP u chorych na astmę z COVID-19 oceniono jako potencjalny czynnik ryzyka hospitalizacji i śmiertelności. W badaniu, wraz z chorobami współistniejącymi POChP, oceniano także inne potencjalne czynniki ryzyka, takie jak wiek, płeć, rasa, obecność cukrzycy lub choroby układu krążenia i inne. U tych pacjentów badanie sugeruje, że współwystępowanie POChP może być potencjalnym czynnikiem ryzyka hospitalizacji (skorygowany OR = 1,92, CI = 95%, RR = 1,35–2,72, p <0,001). Ponadto stwierdzono, że jest to jedyna statystycznie istotna wartość po korekcie dla porównań wielokrotnych (p <0,05). Według przeprowadzonych badań istotne jest rozróżnienie astmy między innymi przewlekłymi chorobami płuc w trakcie badań, gdyż jej współistnienie z POChP może mieć duże znaczenie dla oceny ryzyka ciężkiego COVID-19 [50].
Badania przeglądowe SARS-CoV- 2 infekcja w stanie ACOS obejmuje również pojedyncze przypadki. Jeden z nich, analizowany przez Aksana i wsp., Badał przypadek otyłej palaczki po czterdziestce z nadciśnieniem. Objawy COVID-19 obejmowały brak poczucia smaku lub węchu, suchy kaszel, duszność i bóle ciała z dreszczami. W miarę postępu choroby pojawiał się także intensywny i piekący ból szyi i pleców, który nasilał się pod wpływem dotyku lub ciepła. Jednak prawdopodobnie nie można tego przypisać obecności ACOS. W trakcie zakażenia chory był leczony prednizonem, ipratropium i al-buterolem z powodu zaostrzeń POChP i astmy. Mimo to w badaniu nie odnotowano nasilenia zaostrzeń ACOS podczas zakażenia SARS-CoV-2 [51]. Inne studium przypadku, analizowane przez Lau i wsp., Dotyczy zakażenia SARS-CoV-2 w 77-letnim -stary człowiek z ACOS. U pacjenta rozpoznano postępujący kaszel i narastającą duszność z desaturacją. Nasilenie tych objawów podczas infekcji wirusowej, wraz z desaturacją, było sygnałem do wykonania tomografii komputerowej (TK) klatki piersiowej w czternastym dniu choroby. Ujawniło podopłucnowe zgrubienie śródmiąższowe. Jednak w TK nie stwierdzono korelacji zgrubienia okołoskrzelowego z obecnością ACOS. Mimo to autorzy sugerowali, że zespół nakładania się astmy i POChP częściowo przyczynił się do desaturacji pacjenta [52].
Różnice w ekspresie ACE2 I TMPRSS2 u pacjentów z POChP i astmą
Zgodnie z aktualnymi badaniami obserwuje się, że chorzy na POChP wykazują cięższe objawy COVID-19, podczas gdy większość chorych na astmę nie wykazuje istotnej różnicy w porównaniu z pacjentami bez przewlekłych chorób płuc [ 46].
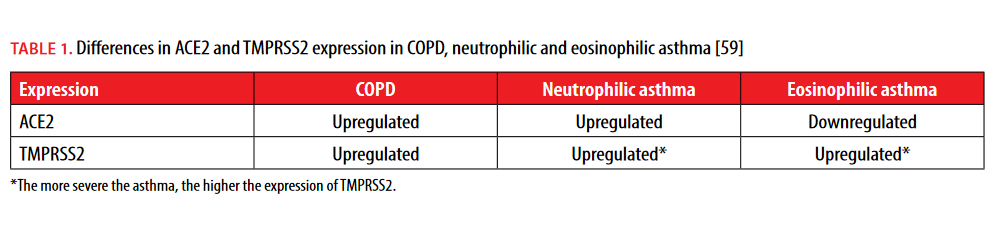
Biorąc pod uwagę fakt, że SARS-CoV-2 wymaga obecności ACE2, aby dostać się do komórek gospodarza, przeanalizowano poziomy ekspresji ACE2 wśród chorych na POChP i astmę. Dwa różne badania wykazały, że ekspresja ACE2 w nabłonku oskrzelików była istotnie wyższa u pacjentów z POChP i mniejsza lub wyższa u pacjentów z astmą. Obie grupy porównano z pacjentami, u których nie rozpoznano przewlekłej choroby płuc [53, 54]. Przypuszcza się, że różne endotypy astmy mogą w różny sposób modyfikować ekspresję ACE2, wpływając w ten sposób na COVID-19. Niektóre cytokiny typowe dla określonych endotypów astmy, takie jak IL-17, mogą prowadzić do podwyższenia ekspresji ACE2, a niektóre mogą powodować obniżanie ekspresji tego receptora, na przykład IL-4 i IL-13 [55]. Takie obserwacje mogą wskazywać, że przedostawanie się wirusa do komórek gospodarza może być ułatwione dzięki wyższej ekspresji ACE2, co prawdopodobnie prowadzi do poważniejszych objawów COVID-19 u pacjentów z POChP. Odwrotna tendencja w ekspresji ACE2 u niektórych pacjentów z astmą może mieć pewien wpływ ochronny podczas COVID-19, ponieważ wejście wirusa nie jest tak łatwe, jak w przypadku normalnego poziomu ekspresji ACE2 [53, 56].
Ekspresję TMPRSS2 analizowano również wśród pacjentów z POChP i astmą alergiczną. Oba przeprowadzone badania wykazały, że ekspresja TMPRSS2 jest zwiększona w obu grupach w porównaniu z osobami zdrowymi. Znając funkcję TMPRSS2 podczas wnikania wirusa do komórek gospodarza, regulacja w górę ekspresji TMPRSS2 wydaje się być bardziej istotna podczas rozwoju cięższych objawów COVID-19 i ogólnego przebiegu choroby niż różnice w ekspresji ACE2 [57, 58]. Biorąc pod uwagę aktualne dane, wydaje się, że chorzy na astmę i chorzy na POChP mogą doświadczać innego przebiegu COVID-19. Chociaż ekspresja ACE2 i TMPRSS2 różni się u chorych na POChP i astmatyków, zmiany parametrów biologicznych i stan zapalny powstałe podczas zakażenia SARS-CoV-2 mogą nasilać objawy, które już obserwuje się w obu grupach (tab. 1) [56, 59]. Potrzebne są dalsze badania oparte na różnicach w ekspresji ACE2 i TMPRSS2, aby w pełni zrozumieć mechanizm leżący u podstaw rozwoju cięższych objawów COVID-19 wśród pacjentów z POChP i astmą. Taka wiedza pomogłaby w opracowaniu nowych podejść terapeutycznych podczas leczenia COVID-19.
Podsumowanie
Zgodnie z obecnym stanem wiedzy współwystępowanie przewlekłych chorób układu oddechowego ma wpływ na podatność na COVID-19. Główną przyczyną jest to, że wystąpienie astmy lub POChP prowadzi do różnej ekspresji obu genów ACE2 i TMPRSS2, które są kluczowe dla przeniknięcia SARS-CoV-2 do komórki gospodarza. Przewlekła obturacyjna choroba płuc jest jednym z czynników istotnie zwiększających ryzyko zakażenia SARS-CoV-2, przy czym uważa się, że astma głównie zmniejsza podatność chorych na COVID-19 [5, 57]. Porównując ciężkość i śmiertelność pacjentów ze współwystępowaniem astmy lub POChP i COVID-19, tylko chorzy na POChP mieli gorsze wyniki w przebiegu COVID-19, a ich śmiertelność była istotnie wyższa. Astma wydaje się nie zmieniać ani śmiertelności, ani ciężkości u pacjentów z COVID-19 [18, 25].
Współwystępowanie ACOS i COVID-19 wymaga dalszych badań, ponieważ zespół nakładania się astmy /POChP nie ma skutecznych i odpowiednich narzędzi diagnostycznych do identyfikacji pacjentów z ACOS [50]. Co zaskakujące, palacze wydają się również być mniej podatni na zakażenie SARS-CoV-2, zgodnie z badaniami przeprowadzonymi przez Green i wsp. Z pewnością nie możemy traktować palenia jako metody zapobiegania rozwojowi COVID-19. Uważa się, że sama nikotyna pełni rolę ochronną podczas zakażenia SARS-CoV-2, ale są też inne metody, które mogą okazać się lepsze i skuteczniejsze [16]. Z drugiej strony, obecni palacze mogą cierpieć na cięższe objawy COVID_19, co prowadzi do wyższego współczynnika umieralności wśród pacjentów z COVID-19. Jednak tę kwestię należy zbadać na większej kohorcie, aby uzyskać wiarygodne dane. Przecież zaprzestanie palenia podczas COVID-19 wydaje się być dobrą radą, aby uniknąć wszelkich możliwych poważnych powikłań COVID-19 [18].
Według GINA i GOLD zarówno chorzy na astmę, jak i POChP powinni kontynuować dotychczasowe leczenie podczas COVID- 19. Wszelkie niezbędne zmiany w leczeniu należy konsultować ze specjalistą [32, 49]. Obecnie dane europejskie są bardzo skąpe, a większość informacji pochodzi z badań azjatyckich. Biorąc pod uwagę zarówno społeczne, jak i genetyczne różnice między dwiema populacjami, dane azjatyckie mogą nie być w pełni odwzorowane na populację europejską. W niektórych krajach europejskich dane na temat współistniejących chorób u pacjentów z COVID-19 nie są już gromadzone, co może utrudniać przyszłe analizy i wnioski. W niektórych badaniach podkreśla się również rozróżnienie między sobą astmy i POChP, a także innych przewlekłych chorób płuc w trakcie badań, ponieważ ich współistnienie z różnymi chorobami płuc może mieć duże znaczenie dla oszacowania ciężkiego ryzyka COVID. Nadchodzące badania powinny skupić się na identyfikacji immunopatologii zaostrzeń tych trzech chorób związanych z COVID-19. Badania te pomogłyby w określeniu najlepszego podejścia do postępowania z pacjentami. Ponadto, mając lepsze narzędzia diagnostyczne i większą sumienność w diagnozowaniu obu tych chorób, bylibyśmy w stanie dokładniej oszacować ryzyko ciężkiego COVID-19 w poszczególnych przypadkach.
Piśmiennictwo dostępne na stronie: „Asthma, chronic obstructive pulmonary disease (COPD) and asthma-COPD overlap syndrome and the risk of severe COVID-19”.
Tekst opublikowano na łamach „Alergologia Polska - Polish Journal of Allergology" 1/2021. Czasopismo można zamówić na stronie: www.termedia.pl/prenumerata.

Potwierdzono, że geny ACE2 i TMPRSS2, kluczowe dla infekcji SARS-CoV-2, wykazują różną ekspresję w przypadku astmy i POChP. Ponadto, porównując ciężkość przebiegu COVID-19 oraz śmiertelność pacjentów cierpiących jednocześnie na COVID-19 i astmę lub POChP, tylko u chorych na POChP stwierdzono istotnie zwiększoną śmiertelność. ACOS również jest potencjalnym czynnikiem ryzyka hospitalizacji i śmiertelności pacjentów z COVID-19, jednak wymaga to dalszych badań. W niniejszej pracy przedstawiono aktualny stan wiedzy na temat związku między wspomnianymi chorobami dróg oddechowych a COVID-19.
Wstęp
Na astmę choruje 339 milionów ludzi, podczas gdy liczbę pacjentów cierpiących na przewlekłą obturacyjną chorobę płuc (POChP) szacuje się na ponad 329 milionów na całym świecie [1, 2]. Te dwie choroby mogą również wystąpić jednocześnie, jako zespół nakładania się astmy i POChP (ACOS). Trudno jest oszacować dokładne występowanie ACOS ze względu na podobieństwo objawów, jest jednak jeszcze poważniejszym stanem niż sama astma czy POChP, co oznacza, że zaostrzenia mogą być częstsze i cięższe. W artykule scharakteryzowano w/w choroby wraz z ich nakładaniem się, z uwzględnieniem ryzyka ciężkiego przebiegu COVID-19 [3].
Podstawy molekularne COVID-19
SARS-CoV-2 jest wirusem RNA z dodatnim jednoniciowym genomowym RNA i dwoma charakterystycznymi białkami otoczkowymi - glikoproteiną kolców (S) i przezbłonową koproteiną gly (M). Glikoproteina S jest niezbędna do związania się z ludzkim enzymem konwertującym angiotensynę 2 (ACE2), który stanowi punkt wejścia dla wirusa, będąc miejscem przyłączenia wirusa. Z drugiej strony glikoproteina M jest odpowiedzialna za tworzenie otoczki i wirionów [4]. Podczas wnikania wirusa kluczowa jest również obecność ludzkiej transbłonowej proteazy serynowej 2 (TMPRSS2). TMPRSS2 aktywuje internalizację wirusa przez rozszczepienie białka wypustki. TMPRSS2 i ACE2 są niezbędne, aby wirus SARS-CoV-2 dostał się do komórki gospodarza. W związku z tym uważa się, że poziom ekspresji tych białek może wpływać na przebieg COVID-19 [5].
Patogeneza COVID-19 opiera się na reakcjach prozapalnych na infekcję wirusową, podczas gdy np. cytokiny i chemokiny, takie jak czynnik ne-crosis guza (TNF), interleukina 2 (IL-2), IL-7, IL-10 lub czynnik stymulujący tworzenie kolonii granulocytów (G-CSF) i inne, są uwalniane przez zakażoną komórkę. Podczas infekcji SARS-CoV-2 można zaobserwować szybko rozwijający się stan zapalny spowodowany „burzą cytokinową” (ryc. 1). Chociaż ten rodzaj odpowiedzi immunologicznej jest powszechny podczas infekcji wirusowych, w niektórych przypadkach SARS-CoV-2 może prowadzić do nadmiernego uwalniania cytokin w komórkach zakażonego narządu. Długotrwały i intensywny stan zapalny prowadzi do uszkodzenia narządu, a nawet jego niewydolności [6]. W zależności od nasilenia stanu zapalnego występującego u pacjentów z COVID-19 objawy mogą być różnorodne, od łagodnych do umiarkowanych lub ciężkich. Im więcej cząsteczek prozapalnych uwolni się podczas infekcji, tym cięższy przebieg choroby.

Objawy
Objawy COVID-19 są podobne do obserwowanych u pacjentów z grypą sezonową. Najczęściej występują gorączka, kaszel, zmęczenie i duszność [4]. Ich manifestacja następuje po około 5 dniach od zakażenia, co jest okresem inkubacji SARS-CoV-2 [11]. U większości pacjentów z COVID-19 objawy są od łagodnych do umiarkowanych i nie wymagają pilnej pomocy medycznej. Niestety część chorych wymaga hospitalizacji ze względu na nasilenie występujących objawów, takich jak ból w klatce piersiowej i trudności w oddychaniu [4].
Biorąc pod uwagę, że SARS-CoV-2 rozprzestrzenia się głównie przez drogi oddechowe, płuca są najbardziej narażonymi narządami podczas tej infekcji wirusowej. Wśród hospitalizowanych pacjentów z powodu COVOD-19 obserwowano ostre zmiany w płucach z powodu COVID-19 podczas biopsji płuc [9, 12]. Przyjmuje się również, że gdy infekcja trwała krócej niż 10 dni, objawy są mniej nasilone. Podczas długotrwałej infekcji, na przykład ostrego zapalenia oskrzeli i płuc, nasilającego się zapalenia płuc lub rozrostu typu II, rozwinęło się wśród pacjentów COVID-19. Do chwili obecnej najczęściej zgłaszane są uszkodzenia śródbłonka płuc średniej wielkości, zawały płucne i skrzepliny fibrynowe [13]. Objawy COVID-19 obejmują nie tylko tkanki płucne. Obserwuje się również, że podczas infekcji SARS-CoV-2 inne tkanki mogą ulec uszkodzeniu z powodu nadmiernych procesów zapalnych. Wysokie poziomy cytokin w surowicy są skorelowane z pozapłucną niewydolnością narządów u pacjentów z COVID-19 [6]
Astma oskrzelowa
Na początku pandemii SARS-CoV-2 astma była jedną z pierwszych chorób wymienianych jako czynnik ryzyka COVID-19, podobnie jak inne choroby układu oddechowego. Łagodne szczepy koronawirusa często pojawiają się podczas zaostrzeń astmy. U około 8,4% pacjentów (95% CI, RR = 5,1, 13,6) obecne były łagodne szczepy koronawirusa, co uzasadniało umieszczenie go na liście czynników ryzyka [22]. Nie jest jasne, czy SARS-CoV-2 powoduje zaostrzenie astmy i jak dokładnie działa ten mechanizm [23]. Zgodnie z obecnym stanem wiedzy, 9% śmiertelności wśród pacjentów z COVID-19 miało astmę w wywiadzie [24]. TheGreen i in. badanie kohortowe z udziałem ponad 37 tys. osób wykazało mniejszą podatność na COVID-19 u pacjentów z astmą - 6,75% pacjentów z astmą miało dodatni wynik testu SARS-CoV-2, podczas gdy 9,62% było w grupie SARS-CoV-2 ujemnej (p <0,001 ) [16]. We wcześniejszych badaniach nie stwierdzono różnic w częstości hospitalizacji lub śmiertelności między chorymi na COVID-19 z astmą i bez astmy [25, 26].
W niektórych przypadkach zaostrzenie astmy jest trudne do odróżnienia od zespołu ostrej niewydolności oddechowej COVID-19 (ARDS), ponieważ oba stany początkowo mają wspólne objawy - duszność i suchy kaszel. Choroby te są łatwiejsze do rozróżnienia bez badań, gdy pacjenci odczuwają utratę węchu, smaku, gorączkę lub osłabienie charakterystyczne dla COVID-19. Występowanie świszczącego oddechu jest również częste, głównie u chorych na astmę [27].
Istnieje hipoteza, że zachwianie równowagi w profilu Th2 w astmie alergicznej może mieć ochronny wpływ na ciężki przebieg COVID-19 ze względu na regulację krzyżową odpowiedzi immunologicznej między alergią a interferonem [20]. Limfocyty Th2, które są specyficzne dla alergenu, powstają w wyniku prezentacji alergenu przez komórki dendrytyczne, ewoluując z komórek Th0 pod wpływem interleukiny 4 (IL-4) wytwarzanej przez komórki tuczne. IL-4 reguluje również produkcję IgE i przemieszczanie się eozynofilii do tkanek, a także wpływa na komórki tuczne, czyniąc ją wiodącą cytokiną w patogenezie alergii [28]. Chociaż astmatycy są bardziej podatni na infekcje wirusowe dróg oddechowych, które mogą być wyzwalaczem zaostrzeń, środowisko z dominacją Th2 może działać ochronnie, szczególnie w przypadku zakażeń SARS-CoV-2 [20].
Astma, otyłość i COVID-19
Udowodniono, że otyłość jest czynnikiem wysokiego ryzyka hospitalizacji i śmiertelności z powodu zakażenia COVID-19, ale związek ściśle między astmą, otyłością i COVID-19 nie jest w pełni odkryty. Około 58% osób z astmą jest otyłych [29]. Chociaż 26% chorych na astmę wymaga przyjęcia do szpitala z powodu złego rokowania po COVID-19, jest to najczęściej związane z głównymi czynnikami ryzyka, takimi jak otyłość, nadciśnienie, cukrzyca i dyslipidemia [30]. U pacjentów w wieku 40 lat i starszych częstość otyłości była nieznacznie wyższa w grupie z astmą i testem COVID-19 dodatnim (33,99%) niż w grupie z ujemnym wynikiem COVID-19 (29,58%) (p = 0,002) [24]. Nadmiar tkanki tłuszczowej i wytwarzanych przez nią adipokin, takich jak IL-6 i TNF-α, może przyczyniać się do powstawania niektórych chorób i stanów patologicznych. Oba te czynniki zwiększają sygnał zapalenia w astmie atopowej i zmniejszają kontrolę objawów. Istnieje hipoteza, że wysokie stężenie ACE2 w trzewnej tkance tłuszczowej występujące w dużych ilościach u osób otyłych może predysponować do zakażenia i rozwoju COVID-19 [16]. Wydaje się jasne, że otyłość zwiększa ryzyko śmiertelności i hospitalizacji po zakażeniu SARS-CoV-2, nie tylko wśród chorych na astmę, ale u wszystkich osób.
Leczenie astmy I COVID-19
Ryzyko ciężkiego COVID-19 wzrasta, gdy astma jest źle kontrolowana, dlatego tak ważne jest, aby leczyć chorych na astmę zgodnie z rekomendacjami, np. ICS, β-mimetyki, LTRA i biologiczne Jeśli u chorego na astmę doszło do zakażenia SARS-CoV-2 i rozwinął się COVID-19, należy skonsultować z alergologiem lub immunologiem, czy obecne leczenie jest odpowiednie dla każdego konkretnego przypadku. Eksperci Polskiego Towarzystwa Alergologicznego zalecają chorym na astmę kontynuację leczenia ICS niezależnie od zakażenia koronawirusem. Przerwanie długotrwałego stosowania glikokortykosteroidów może jedynie pogorszyć stan pacjenta. Ze względu na niepełną kontrolę astmy ataki kaszlu sprzyjają rozprzestrzenianiu się wirusa wśród bezobjawowych pacjentów [23]. Nie należy zmieniać metod leczenia u chorych na astmę, u których stwierdzono COVID-19. Global Initiative for Asthma (GINA) stwierdziła niedawno, że sugestie dotyczące unikania glikokortykosteroidów podczas pandemii COVID-19 dotyczą głównie podawania ogólnoustrojowych glikokortykosteroidów, ale nie leków wziewnych. Zaleca się również, aby nie zmieniać planów leczenia przepisanych przez lekarzy i aby pacjenci kontynuowali przyjmowanie kortykosteroidów wziewnych. W przypadku ostrych napadów astmy pacjenci powinni stosować doustne kortykosteroidy, ponieważ kortykosteroidy wziewne mogą hamować zaostrzenie COVID-19. Tak podawane kortykosteroidy powinny być stosowane w możliwie najniższej dawce [32].
Ogólnoustrojowe kortykosteroidy są stosowane przewlekle u około 5% chorych na astmę, a także w przypadku zaostrzeń choroby. Światowa Organizacja Zdrowia zaleca stosowanie kortykosteroidów systemowych zamiast kortykosteroidów, jeśli pacjent jest w ciężkim stanie COVID-19, ale nie stosuje tego typu leczenia u pacjenta w stanie łagodnym [33]. Ponieważ istnieje niewielka ilość danych na temat leczenia COVID-19, nie wiadomo, czy zniechęcenie do leczenia doustnymi kortykosteroidami wynika z ryzyka wyrządzenia szkody pacjentowi lub niewystarczającego leczenia COVID-19 [34]. Zalecane jest dla pacjentów z ciężką astmą, u których podstawowe leczenie nie przynosi pozytywnych skutków. Większość rekomendacji towarzystw naukowych nie zwiera przeciwwskazań do stosowania leków biologicznych u pacjentów z COVID-19 i ciężką astmą. Jednak niektórzy pacjenci mogą potrzebować bezpośredniej interakcji w celu podania leków biologicznych [35].
Przewlekła obturacyjna choroba płuc (POChP) jest powszechną na całym świecie chorobą. Szacuje się, że na POChP cierpi około 329 milionów ludzi, co stanowi prawie 5% populacji [2].
POChP a COVID-19
Ze względu na naturę POChP pacjenci cierpiący na tę chorobę są bardziej podatni na infekcje dróg oddechowych, w tym SARS-CoV-2. Podobnie jak w przypadku astmy, koronawirusy bywają okresową przyczyną ostrych zaostrzeń POChP (AECOPD). Obecnie opinie są różne, czy zaostrzenia należy przypisać POChP u chorego na COVID-19. Prawdopodobnie w przypadku współistnienia COVID-19 / POChP należy go traktować jako inny stan niż typowy AECOPD, ponieważ proces patofizjologiczny jest inny. Obserwuje się, że wśród pacjentów hospitalizowanych występowanie POChP jest istotnie skorelowane z większym nasileniem objawów COVID-19, co prowadzi do gorszego wyniku klinicznego. Współczynnik umieralności wzrósł również istotnie w przypadku współwystępowania COVID-19 i POChP. Co czwarty pacjent, który zmarł podczas COVID-19 miał zdiagnozowaną POChP, podczas gdy tylko 2,8% pacjentów, u których zdiagnozowano obie choroby przeżyło [46, 47].
Odpowiedzi na POChP i COVID-19
Badania wskazują, że ciężki COVID-19 ma większe prawdopodobieństwo wystąpienia u chorych na POChP. Dlatego tak ważne jest właściwe postępowanie w obu chorobach. Objawy pomocne w odróżnianiu POChP. zaostrzenia zakażenia SARS-CoV-2 obejmują gorączkę, anoreksję, bóle mięśni i problemy żołądkowo-jelitowe, które zwykle nie występują w POChP [48]. Ponieważ kortykosteroidy są często przepisywane chorym na POChP, ważne jest, aby ocenić ryzyko związane z podawanie leków przy współistnieniu COVID-19. WHO ostrzegła niedawno przed stosowaniem kortykosteroidów w leczeniu COVID-19 ze względu na niską skuteczność połączoną z ryzykiem potencjalnie szkodliwego wyniku, jak donoszono w literaturze według innych epidemii wirusowego zapalenia płuc, takich jak SARS-CoV. U chorych na POChP stosowanie krótko działających beta-mimetyków jest uzasadnione, gdy objawy nasilają się. Jeśli pacjenci doświadczają ostrego zaostrzenia z powodu istnienia COVID-19, nie ma potrzeby natychmiastowego stosowania zróżnicowanego podejścia do leczenia. Podobnie jak w przypadku astmy, każdy chory powinien poddać się indywidualnemu, spersonalizowanemu leczeniu, które może obejmować również stosowanie kortykosteroidów. W przypadku obecności COVID-19 pacjenci powinni skonsultować się z lekarzem, gdyż nie zaleca się samodzielnego wprowadzania doustnych kortykosteroidów do leczenia, nawet w terapii krótkotrwałej. Nie zaleca się odkładania terapii, gdyż w tym czasie mogą wystąpić ciężkie zaostrzenia. Krótkotrwałe stosowanie doustnych kortykosteroidów sprzyja ustąpieniu cięższych objawów choroby i może zostać nagle przerwane w miarę zaniku zaostrzeń [45].
Podsumowując, metody leczenia nie uległy zmianie u chorych na POChP, u których wykryto COVID-19. Globalna Inicjatywa na rzecz Przewlekłej Obturacyjnej Choroby Płuc (Gold) zaleciła kontynuowanie przyjmowania leków zgodnie z zaleceniami i niezmienianie sposobu ich podawania [49].
POChP/astma i COVID-19
Astma i przewlekła obturacyjna choroba płuc (POChP) od lat są uznawane za dwie odrębne choroby. Ze względu na podobieństwo objawów różnicowanie między astmą a przewlekłą obturacyjną chorobą płuc nadal stanowi problem w praktyce klinicznej. W rzeczywistości głównym czynnikiem różnicującym POChP i astmę jest brak całkowitej odwracalności ograniczenia przepływu powietrza w drogach oddechowych, niezależnie od obecności przewlekłego kaszlu, nadmiernej plwociny i obecności rozedmy. W przypadku astmy niedrożność jest zwykle odwracalna. Jednak nieleczone właściwie przewlekłe zapalenie astmy może prowadzić do nieodwracalnego zwężenia dróg oddechowych na skutek zmian w ich budowie, a ponadto w wielu sytuacjach oba stany mogą wystąpić jednocześnie. W takich przypadkach choroba nazywana jest zespołem nakładania się astmy - przewlekłej obturacyjnej choroby płuc (ACOS). Oznacza to, że ACOS jest jeszcze poważniejszym stanem niż sama astma czy POChP że zaostrzenia mogą być częstsze i cięższe [3, 36].
Współistnienie POCHP u chorych na astmę z COVID-19 oceniono jako potencjalny czynnik ryzyka hospitalizacji i śmiertelności. W badaniu, wraz z chorobami współistniejącymi POChP, oceniano także inne potencjalne czynniki ryzyka, takie jak wiek, płeć, rasa, obecność cukrzycy lub choroby układu krążenia i inne. U tych pacjentów badanie sugeruje, że współwystępowanie POChP może być potencjalnym czynnikiem ryzyka hospitalizacji (skorygowany OR = 1,92, CI = 95%, RR = 1,35–2,72, p <0,001). Ponadto stwierdzono, że jest to jedyna statystycznie istotna wartość po korekcie dla porównań wielokrotnych (p <0,05). Według przeprowadzonych badań istotne jest rozróżnienie astmy między innymi przewlekłymi chorobami płuc w trakcie badań, gdyż jej współistnienie z POChP może mieć duże znaczenie dla oceny ryzyka ciężkiego COVID-19 [50].
Badania przeglądowe SARS-CoV- 2 infekcja w stanie ACOS obejmuje również pojedyncze przypadki. Jeden z nich, analizowany przez Aksana i wsp., Badał przypadek otyłej palaczki po czterdziestce z nadciśnieniem. Objawy COVID-19 obejmowały brak poczucia smaku lub węchu, suchy kaszel, duszność i bóle ciała z dreszczami. W miarę postępu choroby pojawiał się także intensywny i piekący ból szyi i pleców, który nasilał się pod wpływem dotyku lub ciepła. Jednak prawdopodobnie nie można tego przypisać obecności ACOS. W trakcie zakażenia chory był leczony prednizonem, ipratropium i al-buterolem z powodu zaostrzeń POChP i astmy. Mimo to w badaniu nie odnotowano nasilenia zaostrzeń ACOS podczas zakażenia SARS-CoV-2 [51]. Inne studium przypadku, analizowane przez Lau i wsp., Dotyczy zakażenia SARS-CoV-2 w 77-letnim -stary człowiek z ACOS. U pacjenta rozpoznano postępujący kaszel i narastającą duszność z desaturacją. Nasilenie tych objawów podczas infekcji wirusowej, wraz z desaturacją, było sygnałem do wykonania tomografii komputerowej (TK) klatki piersiowej w czternastym dniu choroby. Ujawniło podopłucnowe zgrubienie śródmiąższowe. Jednak w TK nie stwierdzono korelacji zgrubienia okołoskrzelowego z obecnością ACOS. Mimo to autorzy sugerowali, że zespół nakładania się astmy i POChP częściowo przyczynił się do desaturacji pacjenta [52].
Różnice w ekspresie ACE2 I TMPRSS2 u pacjentów z POChP i astmą
Zgodnie z aktualnymi badaniami obserwuje się, że chorzy na POChP wykazują cięższe objawy COVID-19, podczas gdy większość chorych na astmę nie wykazuje istotnej różnicy w porównaniu z pacjentami bez przewlekłych chorób płuc [ 46].
Biorąc pod uwagę fakt, że SARS-CoV-2 wymaga obecności ACE2, aby dostać się do komórek gospodarza, przeanalizowano poziomy ekspresji ACE2 wśród chorych na POChP i astmę. Dwa różne badania wykazały, że ekspresja ACE2 w nabłonku oskrzelików była istotnie wyższa u pacjentów z POChP i mniejsza lub wyższa u pacjentów z astmą. Obie grupy porównano z pacjentami, u których nie rozpoznano przewlekłej choroby płuc [53, 54]. Przypuszcza się, że różne endotypy astmy mogą w różny sposób modyfikować ekspresję ACE2, wpływając w ten sposób na COVID-19. Niektóre cytokiny typowe dla określonych endotypów astmy, takie jak IL-17, mogą prowadzić do podwyższenia ekspresji ACE2, a niektóre mogą powodować obniżanie ekspresji tego receptora, na przykład IL-4 i IL-13 [55]. Takie obserwacje mogą wskazywać, że przedostawanie się wirusa do komórek gospodarza może być ułatwione dzięki wyższej ekspresji ACE2, co prawdopodobnie prowadzi do poważniejszych objawów COVID-19 u pacjentów z POChP. Odwrotna tendencja w ekspresji ACE2 u niektórych pacjentów z astmą może mieć pewien wpływ ochronny podczas COVID-19, ponieważ wejście wirusa nie jest tak łatwe, jak w przypadku normalnego poziomu ekspresji ACE2 [53, 56].
Ekspresję TMPRSS2 analizowano również wśród pacjentów z POChP i astmą alergiczną. Oba przeprowadzone badania wykazały, że ekspresja TMPRSS2 jest zwiększona w obu grupach w porównaniu z osobami zdrowymi. Znając funkcję TMPRSS2 podczas wnikania wirusa do komórek gospodarza, regulacja w górę ekspresji TMPRSS2 wydaje się być bardziej istotna podczas rozwoju cięższych objawów COVID-19 i ogólnego przebiegu choroby niż różnice w ekspresji ACE2 [57, 58]. Biorąc pod uwagę aktualne dane, wydaje się, że chorzy na astmę i chorzy na POChP mogą doświadczać innego przebiegu COVID-19. Chociaż ekspresja ACE2 i TMPRSS2 różni się u chorych na POChP i astmatyków, zmiany parametrów biologicznych i stan zapalny powstałe podczas zakażenia SARS-CoV-2 mogą nasilać objawy, które już obserwuje się w obu grupach (tab. 1) [56, 59]. Potrzebne są dalsze badania oparte na różnicach w ekspresji ACE2 i TMPRSS2, aby w pełni zrozumieć mechanizm leżący u podstaw rozwoju cięższych objawów COVID-19 wśród pacjentów z POChP i astmą. Taka wiedza pomogłaby w opracowaniu nowych podejść terapeutycznych podczas leczenia COVID-19.

Podsumowanie
Zgodnie z obecnym stanem wiedzy współwystępowanie przewlekłych chorób układu oddechowego ma wpływ na podatność na COVID-19. Główną przyczyną jest to, że wystąpienie astmy lub POChP prowadzi do różnej ekspresji obu genów ACE2 i TMPRSS2, które są kluczowe dla przeniknięcia SARS-CoV-2 do komórki gospodarza. Przewlekła obturacyjna choroba płuc jest jednym z czynników istotnie zwiększających ryzyko zakażenia SARS-CoV-2, przy czym uważa się, że astma głównie zmniejsza podatność chorych na COVID-19 [5, 57]. Porównując ciężkość i śmiertelność pacjentów ze współwystępowaniem astmy lub POChP i COVID-19, tylko chorzy na POChP mieli gorsze wyniki w przebiegu COVID-19, a ich śmiertelność była istotnie wyższa. Astma wydaje się nie zmieniać ani śmiertelności, ani ciężkości u pacjentów z COVID-19 [18, 25].
Współwystępowanie ACOS i COVID-19 wymaga dalszych badań, ponieważ zespół nakładania się astmy /POChP nie ma skutecznych i odpowiednich narzędzi diagnostycznych do identyfikacji pacjentów z ACOS [50]. Co zaskakujące, palacze wydają się również być mniej podatni na zakażenie SARS-CoV-2, zgodnie z badaniami przeprowadzonymi przez Green i wsp. Z pewnością nie możemy traktować palenia jako metody zapobiegania rozwojowi COVID-19. Uważa się, że sama nikotyna pełni rolę ochronną podczas zakażenia SARS-CoV-2, ale są też inne metody, które mogą okazać się lepsze i skuteczniejsze [16]. Z drugiej strony, obecni palacze mogą cierpieć na cięższe objawy COVID_19, co prowadzi do wyższego współczynnika umieralności wśród pacjentów z COVID-19. Jednak tę kwestię należy zbadać na większej kohorcie, aby uzyskać wiarygodne dane. Przecież zaprzestanie palenia podczas COVID-19 wydaje się być dobrą radą, aby uniknąć wszelkich możliwych poważnych powikłań COVID-19 [18].
Według GINA i GOLD zarówno chorzy na astmę, jak i POChP powinni kontynuować dotychczasowe leczenie podczas COVID- 19. Wszelkie niezbędne zmiany w leczeniu należy konsultować ze specjalistą [32, 49]. Obecnie dane europejskie są bardzo skąpe, a większość informacji pochodzi z badań azjatyckich. Biorąc pod uwagę zarówno społeczne, jak i genetyczne różnice między dwiema populacjami, dane azjatyckie mogą nie być w pełni odwzorowane na populację europejską. W niektórych krajach europejskich dane na temat współistniejących chorób u pacjentów z COVID-19 nie są już gromadzone, co może utrudniać przyszłe analizy i wnioski. W niektórych badaniach podkreśla się również rozróżnienie między sobą astmy i POChP, a także innych przewlekłych chorób płuc w trakcie badań, ponieważ ich współistnienie z różnymi chorobami płuc może mieć duże znaczenie dla oszacowania ciężkiego ryzyka COVID. Nadchodzące badania powinny skupić się na identyfikacji immunopatologii zaostrzeń tych trzech chorób związanych z COVID-19. Badania te pomogłyby w określeniu najlepszego podejścia do postępowania z pacjentami. Ponadto, mając lepsze narzędzia diagnostyczne i większą sumienność w diagnozowaniu obu tych chorób, bylibyśmy w stanie dokładniej oszacować ryzyko ciężkiego COVID-19 w poszczególnych przypadkach.
Piśmiennictwo dostępne na stronie: „Asthma, chronic obstructive pulmonary disease (COPD) and asthma-COPD overlap syndrome and the risk of severe COVID-19”.
Tekst opublikowano na łamach „Alergologia Polska - Polish Journal of Allergology" 1/2021. Czasopismo można zamówić na stronie: www.termedia.pl/prenumerata.

Źródło:
Alergologia Polska - Polish Journal of Allergology
Alergologia Polska - Polish Journal of Allergology