Ochrona zdrowia oparta na wartości – na przykładzie modelu opieki dla chorych na POChP

„Pomorski model opieki zintegrowanej nad chorymi na zaawansowaną POChP” to przykład implementacji VBHC w Polsce. Piszą o nim w „Menedżerze Zdrowia” dr Iwona Damps-Konstańska i dr Ewa Bandurska z UCK w Gdańsku.
Analiza dr n. med. Iwony Damps-Konstańskiej z Kliniki Alergologii i Pneumonologii Uniwersyteckiego Centrum Klinicznego Gdańskiego Uniwersytetu Medycznego oraz dr n. o zdr. Ewy Bandurskiej z Centrum Rozwoju Kompetencji, Zintegrowanej Opieki i e-Zdrowia Gdańskiego Uniwersytetu Medycznego:
– Opieka zdrowotna oparta na wartości (value-based health care – VBHC) jest aktualnie postrzegana jako jeden z najważniejszych mechanizmów transformacji systemu ochrony zdrowia. Wychodzi naprzeciw głównym identyfikowanym problemom współczesnych systemów ochrony zdrowia, tj. fragmentaryczności i obniżonej jakości opieki zdrowotnej (zwłaszcza z perspektywy pacjenta) oraz dynamicznie rosnącym kosztom.
Odchodząc od dogmatu wykorzystywania w opiece zdrowotnej jedynie twardych punktów końcowych (hard endpoints), VBHC nadrzędne znaczenie przypisuje efektom (outcomes measures), które są istotne dla pacjentów. Pozwala tym samym na optymalizację wydatków systemu, gdzie płatność następuje nie tylko w związku z tym, że usługa zdrowotna została zrealizowana, lecz także premiowane są efekty takiej usługi.
Za twórcę idei VBHC oraz definicji wartości (value) uważa się Michaela Portera, który zaproponował, aby analizować ją w kontekście zarówno osiągniętych wyników, jak i kosztów poniesionych na leczenie. W takim rozumieniu wartość traktuje się jako osiągnięte wyniki (w opracowaniu Portera: health outcomes), tj. uzyskaną z punktu widzenia klinicznego poprawę stanu zdrowia, samopoczucia czy też jakości życia pacjenta, przy użyciu jak najmniejszej ilości zasobów. VBHC może być wykorzystana nie tylko w terapii, ale w całym procesie opieki nad pacjentem, a więc zarówno w profilaktyce chorób, jak i np. rehabilitacji. Aby zdobyć wiedzę na temat wartości, konieczne jest uzyskanie wiarygodnej informacji od pacjenta na temat dostrzeganych efektów zdrowotnych, ale również tego, na ile oferowana opieka zdrowotna wspiera go w zmaganiu się z chorobą.
W tym celu wykorzystuje się stale zwiększającą się liczbę wskaźników pacjentocentrycznych, które dzieli się na dwie podstawowe grupy:
• wskaźniki związane z samooceną stanu zdrowia (patientreported outcomes measures – PROMs) – są to kwestionariusze bądź skale umożliwiające pomiar wyników leczenia z perspektywy pacjenta,
• wskaźniki oceniające doświadczenia pacjenta związane z opieką (patient-reported experience measures – PREMs) – są to kwestionariusze lub skale umożliwiające pozyskanie informacji na temat doświadczeń pacjenta związanych z procesem opieki, niezależnie od efektu zdrowotnego (np. tego, czy pacjent został wyleczony, czy nie).
Zgodnie z założeniami VBHC kluczowym elementem opieki nad pacjentem powinna być opieka zintegrowana. Pacjent z założenia (in design) znajduje się w centrum zainteresowania. Opieka zintegrowana, jak żadna inna forma opieki, realizuje podejście pacjentocentryczne, nakierowane na wspieranie pacjenta i często rodziny lub opiekunów osoby chorej. Pacjent objęty opieką zintegrowaną ma zazwyczaj systematyczny i bliski kontakt z osobami wchodzącymi w skład zespołu, co daje szerokie możliwości pozyskiwania informacji od pacjenta – zarówno na temat PROMs, jak i PREMs. Wydaje się, że jest to idealne środowisko dla wdrażania idei VBHC, zwłaszcza że zintegrowana opieka dotyczy pacjentów, u których występuje złożony popyt na opiekę zdrowotną, np. są chorzy przewlekle i, lub mają wiele schorzeń współwystępujących.
„Pomorski model opieki zintegrowanej nad chorymi na zaawansowaną POChP” jako przykład implementacji VBHC w Polsce został wprowadzony w latach 2010–2012 w celu zmniejszenia liczby zaostrzeń i kosztów opieki oraz poprawy jakości życia tych pacjentów. Pomysłodawczynią zintegrowanej opieki dla chorych na zaawansowaną POChP jest prof. dr hab. n. med. Ewa Jassem, kierownik Kliniki Alergologii i Pneumonologii Uniwersyteckiego Centrum Klinicznego. Standardowa opieka nad chorymi na POChP nie uwzględnia czynników nieradzenia sobie z chorobą (starszy wiek, izolacja rodzinna, zawodowa i społeczna), nie jest koordynowana ani zintegrowana z pomocą społeczną. Prowadzi to do sytuacji „zagubienia chorego w systemie ochrony zdrowia” i niewypełniania zaleceń lekarskich, co zwiększa ryzyko cięższego przebiegu choroby i pogorszenia jakości życia. Unikatowa wartość pomorskiego modelu polega na dodaniu do standardowego leczenia POChP niskokosztowych procedur, które zwiększają efektywność leczenia, zwłaszcza w zakresie ograniczenia liczby zaostrzeń (w tym wymagających hospitalizacji). Dodatkową wartością jest wykazanie możliwości jego realizacji (projekt trwa nieprzerwanie dziesiąty rok) oraz rozwój w trakcie działania (m.in. określenie standardów działania opieki zintegrowanej oraz stworzenie programów edukacyjnych dla personelu medycznego, pracowników opieki społecznej i chorych). Innowacyjne procedury wprowadzone w modelu obejmują wsparcie chorego w domu, integrację zespołu medycznego z pomocą społeczną oraz udział koordynatora. Oprócz leczenia zgodnego ze standardami i indywidualnymi potrzebami chorzy na zaawansowaną POChP otrzymują wsparcie w realizacji zaleceń, a ich wypełnianie jest monitorowane. Pacjentom, u których występują częste zaostrzenia i którzy nie radzą sobie z chorobą, proponuje się domowe wsparcie asystenta. Poza standardową specjalistyczną opieką lekarską dostępne są konsultacje psychologa, fizjoterapeuty i dietetyka oraz – w razie potrzeby – pomoc społeczna. Całość działań koordynowana jest przez wyznaczoną osobę (koordynatora).
Poprawa jakości opieki w programie wymagała uzupełnienia zespołu terapeutycznego o koordynatora i asystentów chorych. Szkolenie asystentów jest prowadzone na dwudniowych kursach. Pierwsze wizyty nowych asystentów odbywają się pod nadzorem doświadczonych opiekunów. Schemat wizyt i raporty monitorują na bieżąco koordynator i lekarz prowadzący. Jakość opieki jest oceniana podczas cyklicznych spotkań zespołu, które są też okazją do ustawicznej edukacji. Ponadto prowadzi się cykliczne spotkania edukacyjne z chorymi i ich bliskimi – stanowią one także forum wymiany doświadczeń. Zaangażowanie chorych w pracę zespołu doprowadziło do utworzenia Gdańskiego Stowarzyszenia Chorych na POChP i istotnej aktywizacji chorych w rozwiązywaniu problemów, jakie niesie przewlekła choroba.
Dotychczasowe wyniki wskazują, że wprowadzenie modelu pozwoliło uzyskać istotną poprawę wskaźników jakości opieki. Liczba chorych, których należy leczyć, aby uniknąć jednego ciężkiego zaostrzenia (number needed to treat – NNT) wyniosła 2,6 (Damps- Konstańska i wsp. 2015). Większość procedur (POZ, AOS, hospitalizacje) jest finansowana z kontraktu z NFZ. Dodatkowe koszty – koordynowanie opieki, edukacja i wizyty asystentów w domach chorych – są pokrywane ze środków samorządowych i innych źródeł. Wyniki analizy w okresie 6 miesięcy przed oraz 6 miesięcy po wprowadzeniu opieki zintegrowanej wykazały istotne zmniejszenie bezpośrednich kosztów medycznych związanych z POChP. Dzięki zmniejszeniu liczby zaostrzeń wymagających hospitalizacji lub wizyty na oddziale ratunkowym zmniejszyły się także koszty ogólne (Bandurska i wsp. 2017, Bandurska i wsp. 2019).
W ramach projektu nawiązano współpracę z lokalnym samorządem oraz organizacjami pozarządowymi – Polskim Towarzystwem Programów Zdrowotnych i Fundacją „Lubię pomagać”. Rozwój zintegrowanego systemu opieki nad chorymi na zaawansowaną POChP stał się jednym z działań realizowanych w ramach programu Zdrowie dla Pomorzan i Pomorskie Partnerstwo na rzecz Zintegrowanej Opieki Zdrowotnej.
Kryteria oceny pomorskiego modelu obejmują:
– analizę wyników z perspektywy chorego:
• PROMs – kwestionariusz CAT, kwestionariusz pomiaru jakości życia SGRQ,
• PREMs – kwestionariusz PREM-C9 jako sposób pozyskania wiedzy na temat doświadczeń pacjentów związanych z otrzymywaną opieką,
– analizę liczby zaostrzeń przed i po wprowadzeniu projektu,
– analizę kosztów leczenia przed i po wprowadzeniu projektu.
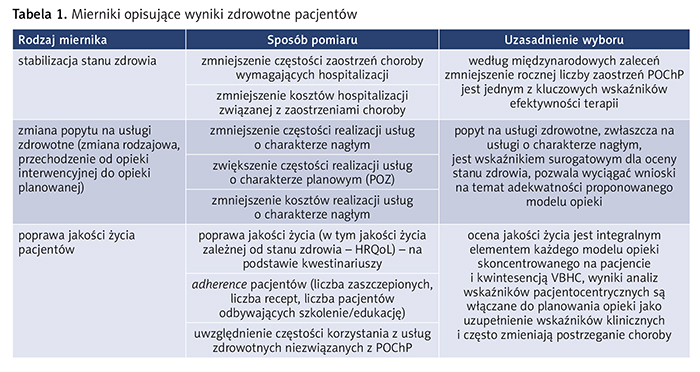
W programie wykorzystuje się wskaźniki pacjentocentryczne, które wraz ze wskaźnikami klinicznymi służą do planowania i doskonalenia opieki. Najważniejsze mierniki opisujące wyniki zdrowotne pacjentów zestawiono w tabeli 1.
Pomorski model jest interwencją opłacalną nie tylko z punktu widzenia pacjentów, lecz także płatnika publicznego. Objęcie chorych opieką zintegrowaną pozwala na istotne zmniejszenie bezpośrednich kosztów medycznych związanych z leczeniem POChP oraz zaostrzeń tej choroby. Istotnym zmianom ulega również popyt na usługi zdrowotne. Chorzy są rzadziej hospitalizowani, rzadziej również potrzebują opieki o charakterze nagłym, np. przyjazdu pogotowia ratunkowego czy wizyty na oddziale ratunkowym. Chętniej natomiast korzystają z pomocy lekarza POZ oraz lekarzy specjalistów niezajmujących się ich chorobą podstawową. Może to wynikać z faktu zaspokojenia podstawowych potrzeb zdrowotnych związanych z POChP i pojawiającą się możliwością zaspokojenia potrzeb innego rodzaju, np. leczenia stomatologicznego.
W konkursie „Value-Based Health Care Dragons 2021” pomorski model zintegrowanej opieki reprezentowały przedstawicielki Uniwersyteckiego Centrum Klinicznego (UCK) i Gdańskiego Uniwersytetu Medycznego (GUMed): dr n. med. Iwona Damps-Konstańska (kierująca zespołem zintegrowanej opieki w UCK) i dr n. o zdr. Ewa Bandurska (kierownik Centrum Rozwoju Kompetencji, Zintegrowanej Opieki i e-Zdrowia GUMed).
„Pomorski model zintegrowanej opieki dla chorych na zaawansowaną POChP” zdobył nagrodę główną w polskiej edycji konkursu „Wartość w medycynie Dragon’s Grant & Endorsement” oraz wyróżnienie w kategorii efektywność ekonomiczna. Finał VBHC Dragons 2021 odbył się 18 maja br. w Holandii. Pomorski model konkurował z międzynarodowymi projektami: PIPRA, Triple AIM1, Compassion, iClusion, VOICE community, i został laureatem głównego konkursu. W kategorii Endorsment Polskę reprezentowało Dolnośląskie Centrum Onkologii we Wrocławiu.
Artykuł opublikowano w „Menedżerze Zdrowia” 5-6/2021. Czasopismo można zamówić na stronie: www.termedia.pl/mz/prenumerata.

– Opieka zdrowotna oparta na wartości (value-based health care – VBHC) jest aktualnie postrzegana jako jeden z najważniejszych mechanizmów transformacji systemu ochrony zdrowia. Wychodzi naprzeciw głównym identyfikowanym problemom współczesnych systemów ochrony zdrowia, tj. fragmentaryczności i obniżonej jakości opieki zdrowotnej (zwłaszcza z perspektywy pacjenta) oraz dynamicznie rosnącym kosztom.
Odchodząc od dogmatu wykorzystywania w opiece zdrowotnej jedynie twardych punktów końcowych (hard endpoints), VBHC nadrzędne znaczenie przypisuje efektom (outcomes measures), które są istotne dla pacjentów. Pozwala tym samym na optymalizację wydatków systemu, gdzie płatność następuje nie tylko w związku z tym, że usługa zdrowotna została zrealizowana, lecz także premiowane są efekty takiej usługi.
Za twórcę idei VBHC oraz definicji wartości (value) uważa się Michaela Portera, który zaproponował, aby analizować ją w kontekście zarówno osiągniętych wyników, jak i kosztów poniesionych na leczenie. W takim rozumieniu wartość traktuje się jako osiągnięte wyniki (w opracowaniu Portera: health outcomes), tj. uzyskaną z punktu widzenia klinicznego poprawę stanu zdrowia, samopoczucia czy też jakości życia pacjenta, przy użyciu jak najmniejszej ilości zasobów. VBHC może być wykorzystana nie tylko w terapii, ale w całym procesie opieki nad pacjentem, a więc zarówno w profilaktyce chorób, jak i np. rehabilitacji. Aby zdobyć wiedzę na temat wartości, konieczne jest uzyskanie wiarygodnej informacji od pacjenta na temat dostrzeganych efektów zdrowotnych, ale również tego, na ile oferowana opieka zdrowotna wspiera go w zmaganiu się z chorobą.
W tym celu wykorzystuje się stale zwiększającą się liczbę wskaźników pacjentocentrycznych, które dzieli się na dwie podstawowe grupy:
• wskaźniki związane z samooceną stanu zdrowia (patientreported outcomes measures – PROMs) – są to kwestionariusze bądź skale umożliwiające pomiar wyników leczenia z perspektywy pacjenta,
• wskaźniki oceniające doświadczenia pacjenta związane z opieką (patient-reported experience measures – PREMs) – są to kwestionariusze lub skale umożliwiające pozyskanie informacji na temat doświadczeń pacjenta związanych z procesem opieki, niezależnie od efektu zdrowotnego (np. tego, czy pacjent został wyleczony, czy nie).
Zgodnie z założeniami VBHC kluczowym elementem opieki nad pacjentem powinna być opieka zintegrowana. Pacjent z założenia (in design) znajduje się w centrum zainteresowania. Opieka zintegrowana, jak żadna inna forma opieki, realizuje podejście pacjentocentryczne, nakierowane na wspieranie pacjenta i często rodziny lub opiekunów osoby chorej. Pacjent objęty opieką zintegrowaną ma zazwyczaj systematyczny i bliski kontakt z osobami wchodzącymi w skład zespołu, co daje szerokie możliwości pozyskiwania informacji od pacjenta – zarówno na temat PROMs, jak i PREMs. Wydaje się, że jest to idealne środowisko dla wdrażania idei VBHC, zwłaszcza że zintegrowana opieka dotyczy pacjentów, u których występuje złożony popyt na opiekę zdrowotną, np. są chorzy przewlekle i, lub mają wiele schorzeń współwystępujących.
„Pomorski model opieki zintegrowanej nad chorymi na zaawansowaną POChP” jako przykład implementacji VBHC w Polsce został wprowadzony w latach 2010–2012 w celu zmniejszenia liczby zaostrzeń i kosztów opieki oraz poprawy jakości życia tych pacjentów. Pomysłodawczynią zintegrowanej opieki dla chorych na zaawansowaną POChP jest prof. dr hab. n. med. Ewa Jassem, kierownik Kliniki Alergologii i Pneumonologii Uniwersyteckiego Centrum Klinicznego. Standardowa opieka nad chorymi na POChP nie uwzględnia czynników nieradzenia sobie z chorobą (starszy wiek, izolacja rodzinna, zawodowa i społeczna), nie jest koordynowana ani zintegrowana z pomocą społeczną. Prowadzi to do sytuacji „zagubienia chorego w systemie ochrony zdrowia” i niewypełniania zaleceń lekarskich, co zwiększa ryzyko cięższego przebiegu choroby i pogorszenia jakości życia. Unikatowa wartość pomorskiego modelu polega na dodaniu do standardowego leczenia POChP niskokosztowych procedur, które zwiększają efektywność leczenia, zwłaszcza w zakresie ograniczenia liczby zaostrzeń (w tym wymagających hospitalizacji). Dodatkową wartością jest wykazanie możliwości jego realizacji (projekt trwa nieprzerwanie dziesiąty rok) oraz rozwój w trakcie działania (m.in. określenie standardów działania opieki zintegrowanej oraz stworzenie programów edukacyjnych dla personelu medycznego, pracowników opieki społecznej i chorych). Innowacyjne procedury wprowadzone w modelu obejmują wsparcie chorego w domu, integrację zespołu medycznego z pomocą społeczną oraz udział koordynatora. Oprócz leczenia zgodnego ze standardami i indywidualnymi potrzebami chorzy na zaawansowaną POChP otrzymują wsparcie w realizacji zaleceń, a ich wypełnianie jest monitorowane. Pacjentom, u których występują częste zaostrzenia i którzy nie radzą sobie z chorobą, proponuje się domowe wsparcie asystenta. Poza standardową specjalistyczną opieką lekarską dostępne są konsultacje psychologa, fizjoterapeuty i dietetyka oraz – w razie potrzeby – pomoc społeczna. Całość działań koordynowana jest przez wyznaczoną osobę (koordynatora).
Poprawa jakości opieki w programie wymagała uzupełnienia zespołu terapeutycznego o koordynatora i asystentów chorych. Szkolenie asystentów jest prowadzone na dwudniowych kursach. Pierwsze wizyty nowych asystentów odbywają się pod nadzorem doświadczonych opiekunów. Schemat wizyt i raporty monitorują na bieżąco koordynator i lekarz prowadzący. Jakość opieki jest oceniana podczas cyklicznych spotkań zespołu, które są też okazją do ustawicznej edukacji. Ponadto prowadzi się cykliczne spotkania edukacyjne z chorymi i ich bliskimi – stanowią one także forum wymiany doświadczeń. Zaangażowanie chorych w pracę zespołu doprowadziło do utworzenia Gdańskiego Stowarzyszenia Chorych na POChP i istotnej aktywizacji chorych w rozwiązywaniu problemów, jakie niesie przewlekła choroba.
Dotychczasowe wyniki wskazują, że wprowadzenie modelu pozwoliło uzyskać istotną poprawę wskaźników jakości opieki. Liczba chorych, których należy leczyć, aby uniknąć jednego ciężkiego zaostrzenia (number needed to treat – NNT) wyniosła 2,6 (Damps- Konstańska i wsp. 2015). Większość procedur (POZ, AOS, hospitalizacje) jest finansowana z kontraktu z NFZ. Dodatkowe koszty – koordynowanie opieki, edukacja i wizyty asystentów w domach chorych – są pokrywane ze środków samorządowych i innych źródeł. Wyniki analizy w okresie 6 miesięcy przed oraz 6 miesięcy po wprowadzeniu opieki zintegrowanej wykazały istotne zmniejszenie bezpośrednich kosztów medycznych związanych z POChP. Dzięki zmniejszeniu liczby zaostrzeń wymagających hospitalizacji lub wizyty na oddziale ratunkowym zmniejszyły się także koszty ogólne (Bandurska i wsp. 2017, Bandurska i wsp. 2019).
W ramach projektu nawiązano współpracę z lokalnym samorządem oraz organizacjami pozarządowymi – Polskim Towarzystwem Programów Zdrowotnych i Fundacją „Lubię pomagać”. Rozwój zintegrowanego systemu opieki nad chorymi na zaawansowaną POChP stał się jednym z działań realizowanych w ramach programu Zdrowie dla Pomorzan i Pomorskie Partnerstwo na rzecz Zintegrowanej Opieki Zdrowotnej.
Kryteria oceny pomorskiego modelu obejmują:
– analizę wyników z perspektywy chorego:
• PROMs – kwestionariusz CAT, kwestionariusz pomiaru jakości życia SGRQ,
• PREMs – kwestionariusz PREM-C9 jako sposób pozyskania wiedzy na temat doświadczeń pacjentów związanych z otrzymywaną opieką,
– analizę liczby zaostrzeń przed i po wprowadzeniu projektu,
– analizę kosztów leczenia przed i po wprowadzeniu projektu.
W programie wykorzystuje się wskaźniki pacjentocentryczne, które wraz ze wskaźnikami klinicznymi służą do planowania i doskonalenia opieki. Najważniejsze mierniki opisujące wyniki zdrowotne pacjentów zestawiono w tabeli 1.

Pomorski model jest interwencją opłacalną nie tylko z punktu widzenia pacjentów, lecz także płatnika publicznego. Objęcie chorych opieką zintegrowaną pozwala na istotne zmniejszenie bezpośrednich kosztów medycznych związanych z leczeniem POChP oraz zaostrzeń tej choroby. Istotnym zmianom ulega również popyt na usługi zdrowotne. Chorzy są rzadziej hospitalizowani, rzadziej również potrzebują opieki o charakterze nagłym, np. przyjazdu pogotowia ratunkowego czy wizyty na oddziale ratunkowym. Chętniej natomiast korzystają z pomocy lekarza POZ oraz lekarzy specjalistów niezajmujących się ich chorobą podstawową. Może to wynikać z faktu zaspokojenia podstawowych potrzeb zdrowotnych związanych z POChP i pojawiającą się możliwością zaspokojenia potrzeb innego rodzaju, np. leczenia stomatologicznego.
W konkursie „Value-Based Health Care Dragons 2021” pomorski model zintegrowanej opieki reprezentowały przedstawicielki Uniwersyteckiego Centrum Klinicznego (UCK) i Gdańskiego Uniwersytetu Medycznego (GUMed): dr n. med. Iwona Damps-Konstańska (kierująca zespołem zintegrowanej opieki w UCK) i dr n. o zdr. Ewa Bandurska (kierownik Centrum Rozwoju Kompetencji, Zintegrowanej Opieki i e-Zdrowia GUMed).
„Pomorski model zintegrowanej opieki dla chorych na zaawansowaną POChP” zdobył nagrodę główną w polskiej edycji konkursu „Wartość w medycynie Dragon’s Grant & Endorsement” oraz wyróżnienie w kategorii efektywność ekonomiczna. Finał VBHC Dragons 2021 odbył się 18 maja br. w Holandii. Pomorski model konkurował z międzynarodowymi projektami: PIPRA, Triple AIM1, Compassion, iClusion, VOICE community, i został laureatem głównego konkursu. W kategorii Endorsment Polskę reprezentowało Dolnośląskie Centrum Onkologii we Wrocławiu.
Artykuł opublikowano w „Menedżerze Zdrowia” 5-6/2021. Czasopismo można zamówić na stronie: www.termedia.pl/mz/prenumerata.

Źródło:
Menedżer Zdrowia/Iwona Damps-Konstańska i Ewa Bandurska/KL
Menedżer Zdrowia/Iwona Damps-Konstańska i Ewa Bandurska/KL