Wpływ redukcji masy ciała na przebieg procesu leczenia przewlekłych żylnych owrzodzeń podudzi

Celem opisu przypadku jest przedstawienie wpływu redukcji masy ciała w wyniku operacji bariatrycznej na skuteczność procesu leczenia owrzodzeń podudzi.
Autorzy opisu przypadku:
Hubert Aleksandrowicz, Waldemar Placek, Agnieszka Owczarczyk-Saczonek
Katedra i Klinika Dermatologii, Chorób Przenoszonych Drogą Płciową i Immunologii Klinicznej, Uniwersytet Warmińsko-Mazurski w Olsztynie
Wprowadzenie
Żylne owrzodzenie podudzi (venous leg ulcers – VLU) jest chorobą o wieloczynnikowej etiologii. Jako czynniki ryzyka wystąpienia VLU wskazuje się: wiek, płeć, siedzący tryb życia, zakrzepicę żył głębokich i otyłość [1–3]. Wraz z utrzymującym się wzrostem liczby otyłych osób zwiększa się także częstość występowania chorób współistniejących z otyłością, do których należą: cukrzyca typu 2, nadciśnienie, zaburzenia lipidowe, choroba niedokrwienna serca, bezdech senny, depresja, niektóre nowotwory i VLU [4, 5]. Żylne owrzodzenie podudzi jest najczęściej występującym rodzajem owrzodzeń umiejscowionych w obrębie kończyn dolnych. Choroba istotnie negatywnie wpływa na jakość życia społecznego i zawodowego pacjentów [3, 6–8]. Leczenie VLU wiąże się z licznymi wyzwaniami. Proces gojenia jest długotrwały (od 6 do 12 miesięcy), a schorzenie charakteryzuje się wysokim wskaźnikiem nawrotów, które występują w około 70 proc. przypadków [3, 9].
Cel pracy
Celem niniejszego opisu przypadku jest przedstawienie wpływu redukcji masy ciała w wyniku operacji bariatrycznej na skuteczność procesu leczenia owrzodzeń podudzi.
Opis przypadku
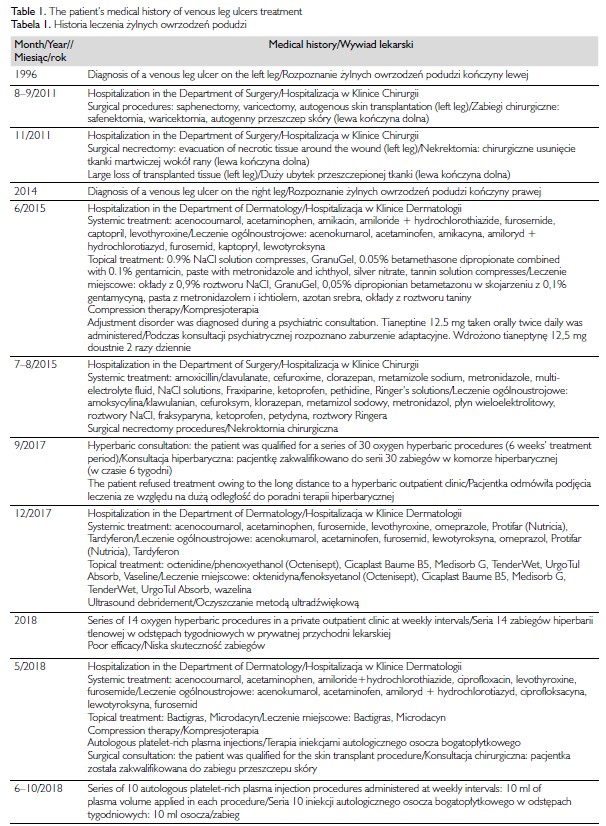
W maju 2019 roku 65-letnia pacjentka chorująca od 23 lat na przewlekłe VLU została przyjęta do Kliniki Dermatologii w celu intensyfikacji leczenia. Oprócz VLU, u pacjentki występowała niewydolność tarczycy, przewlekła niedokrwistość mikrocytarna oraz otyłość III stopnia. Przed hospitalizacją w leczeniu VLU stosowano metody zachowawcze i chirurgiczne. Wdrożono również zaawansowane terapie obejmujące iniekcje autologicznego osocza bogatopłytkowego oraz hiperbarię tlenową. Pacjentka była wcześniej kilkukrotnie hospitalizowana w klinikach dermatologii i chirurgii (tab. 1). Żylne owrzodzenie podudzi było oporne na prowadzone leczenie przez ponad 20 lat.

W badaniu dermatologicznym przy przyjęciu do kliniki stwierdzono rozległe owrzodzenia na skórze obu podudzi, z towarzyszącym wysiękiem i zmianami wypryskowymi umiejscowionymi wokół owrzodzeń (ryc. 1). Odchylenia od wartości referencyjnych w badaniach laboratoryjnych obejmowały następujące parametry: białko C-reaktywne (CRP) 54,9 mg/l, wskaźnik opadania erytrocytów (OB) 59 mm, hematokryt 31,1 proc., hemoglobina (Hb) 9,2 g/dl, średnia objętość krwinki czerwonej (MCV) 64,1 fl, płytki krwi (PLT) 450 tys./μl.
W badaniu ultrasonograficznym metodą Dopplera uwidoczniono stan po usunięciu żyły odpiszczelowej lewej oraz układ żył głębokich i powierzchownych w okolicy udowej oraz pachwinowej, bez cech zakrzepicy. Stwierdzono zachowane przepływy żylne i podatność ścian naczyń na ucisk. Przepływ krwi w naczyniach tętniczych w okolicy udowej i pachwinowej (tętnicach biodrowych, udowych i podkolanowych) mieścił się w prawidłowym zakresie. Obecne były zmiany miażdżycowe o nieznacznym nasileniu, bez hemodynamicznie istotnych zwężeń. W wymazie pobranym z owrzodzeń stwierdzono liczne kolonie Pseudomonas aeruginosa i Proteus mirabilis. W związku z tym wprowadzono antybiotykoterapię celowaną z zastosowaniem ciprofloksacyny i metronidazolu.
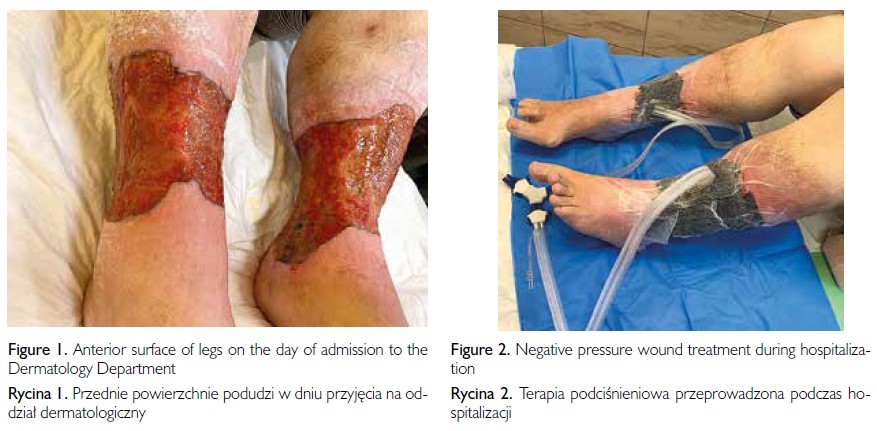
Zastosowano także intensywne leczenie miejscowe obejmujące okłady z zastosowaniem roztworu Microdacyn, okłady z roztworu taniny oraz opatrunki Bactigras i Aquacel Ag. Ponadto przez łącznie 8 dni stosowano urządzenie do terapii podciśnieniowej ran (VAC) (ryc. 2). Uzyskano poprawę stanu miejscowego, a na dnie owrzodzenia odnotowano obecność ziarniny. Ze względu na niedokrwistość mikrocytarną do leczenia włączono suplementację żelazem.
Z uwagi na otyłość [wskaźnik masy ciała (body mass index – BMI) o wartości 40,5 kg/m2] i wcześniejsze niepowodzenia w redukcji masy ciała przy zastosowaniu różnych metod, pacjentka została poddana konsultacji chirurgicznej i zakwalifikowana do zabiegu bariatrycznego.
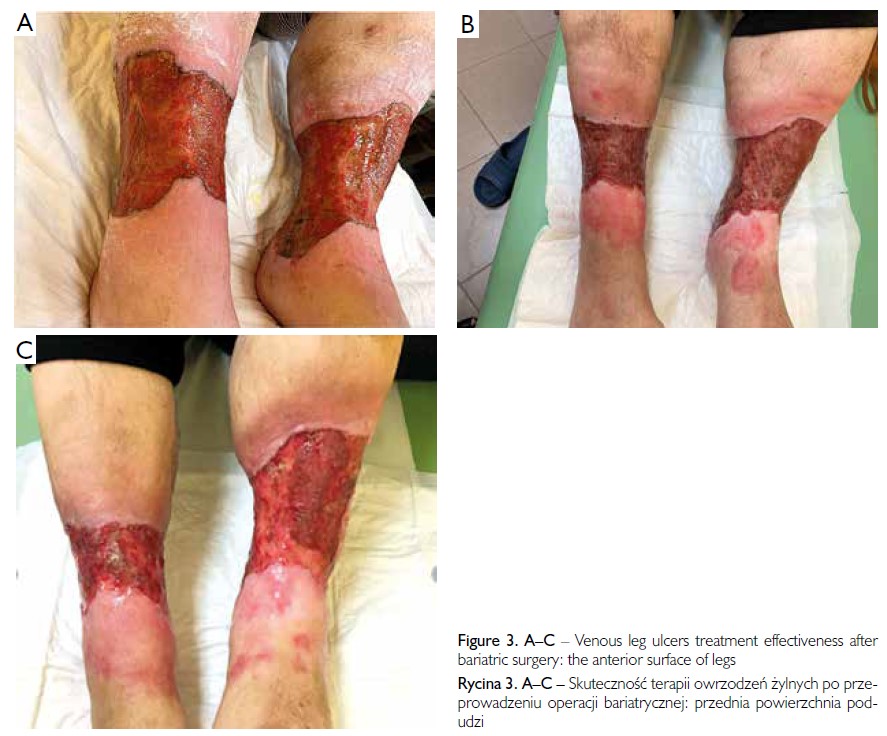
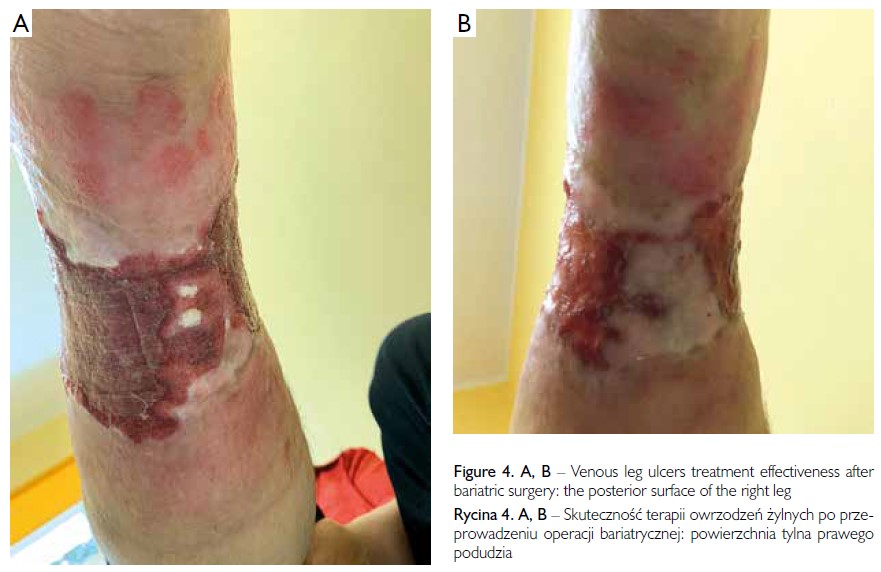
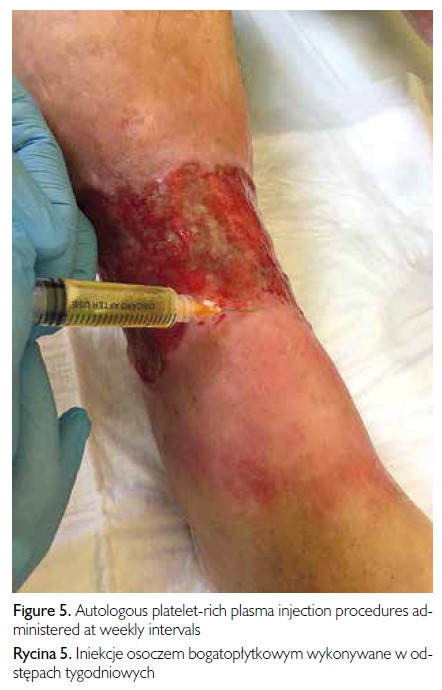
W Klinice Chirurgii wykonano rękawową resekcję żołądka metodą laparoskopową. Po operacji bariatrycznej masa ciała pacjentki zmniejszyła się o 30 kg w czasie 6 miesięcy, co spowodowało znaczącą poprawę stanu VLU. Po zabiegu stosowano same metody leczenia VLU, które były wykonywane przed zabiegiem chirurgicznym. Uzyskano stopniowe zmniejszanie się obszaru owrzodzenia (ryc. 3, 4). Po zakończeniu hospitalizacji kontynuowano iniekcje autologicznego osocza bogatopłytkowego (ryc. 5). Obecnie pacjentka jest pod specjalistyczną opieką poradni dermatologicznej.
Omówienie
Jednym z czynników ryzyka rozwoju VLU jest otyłość, której częstość występowania u osób dorosłych wynosi obecnie około 27,5 proc. [5]. Otyłość może wywoływać wzrost ciśnienia w żyle głównej i żyłach udowych wskutek zwiększonego ciśnienia w jamie brzusznej.
Ostatecznie nieprawidłowości te prowadzą do nadciśnienia żylnego, niewydolności zastawek żylnych i zastoju w krążeniu żylnym kończyn dolnych [10, 11]. Przypuszcza się, że VLU i inne objawy niewydolności żylnej kończyn dolnych, takie jak obrzęk czy zmiany skórne, mogą rozwijać się wtórnie do wzrostu ciśnienia w jamie brzusznej związanego z otyłością [10].
Standardowe metody leczenia VLU obejmują kompresjoterapię i miejscową pielęgnację, m.in. oczyszczanie, stosowanie opatrunków i środków przeciwbakteryjnych [3, 6]. Pomimo prawidłowo prowadzonej terapii zdarza się jednak, że VLU nie poddają się wyleczeniu. Przypadki VLU, w których nie udaje się osiągnąć wyleczenia w czasie 3 miesięcy lub roku, pomimo właściwej terapii, określane są jako oporne na leczenie. Kolejnym wyzwaniem w leczeniu VLU jest wysoki wskaźnik nawrotów. Ryzyko nawrotu wynosi od 3 proc. do 15 proc., w pierwszym roku terapii nawet około 57 proc. W 20 proc. przypadków nie udaje się osiągnąć wygojenia VLU w czasie 2 lat [3]. Jeżeli pomimo standardowo prowadzonej terapii VLU są oporne na leczenie, należy rozważyć zaawansowane opcje terapeutyczne, m.in. hiperbarię tlenową lub iniekcje z osocza bogatopłytkowego [6, 8]. Zdarza się jednak, że nawet zaawansowane metody leczenia nie przynoszą oczekiwanych efektów.
Podobnie jak w przedstawionym przypadku intensyfikacja leczenia VLU bez jednoczesnej modyfikacji czynników ryzyka choroby nie może przynieść oczekiwanych skutków terapeutycznych. U pacjentów z otyłością III stopnia, definiowaną jako BMI powyżej 40 kg/m2, chirurgia bariatryczna może być jedynym sposobem normalizacji masy ciała [12].
Przedstawiony w pracy przypadek potwierdza, że redukcja masy ciała może prowadzić do przełomu w terapii VLU. Znaczące zmniejszenie wartości BMI z 40,5 kg/m2 do 29 kg/m2 po rękawowej resekcji żołądka spowodowało wyraźną poprawę stanu chorobowego pomimo wcześniejszej oporności na stosowane terapie.
Chirurgiczna redukcja masy ciała zmniejsza u większości pacjentów nasilenie chorób związanych z otyłością, takich jak przewlekła niewydolność żylna. Operacja bariatryczna zmniejsza nasilenie zmian skórnych w obrębie kończyn dolnych. Obniża także częstość występowania chromania żylnego, zwiększa skuteczność procesu gojenia owrzodzeń żylnych i poprawia jakość życia pacjentów. Ponadto chirurgia bariatryczna jest skuteczna w leczeniu zastoju żylnego opornego na stosowane wcześniej metody leczenia [1, 10, 13, 14].
Wyniki uzyskane w kilku badaniach klinicznych wskazują jednak, że częstość występowania chorób żylnych wśród pacjentów po operacji bariatrycznej może wzrastać.
Obserwacje te są sprzeczne z hipotezą poprawy żylnego przepływu zwrotnego w kończynach dolnych po zabiegu bariatrycznym. Wszyscy pacjenci po operacjach bariatrycznych są w grupie od umiarkowanego do wysokiego ryzyka wystąpienia żylnych incydentów zakrzepowo-zatorowych, m.in. objawowej lub utajonej zakrzepicy żył głębokich, pomimo profilaktyki metodami farmakologicznymi i terapii uciskowej kończyn dolnych. Może to być spowodowane ograniczeniami mobilności w okresie okołooperacyjnym [15–20].
Jak wspomniano powyżej, w literaturze istnieją doniesienia potwierdzające korzystny wpływ zabiegów bariatrycznych na choroby współistniejące z otyłością, m.in. niewydolność żylną kończyn dolnych. Dostępne są także jednak dane kliniczne, które wskazują na wzrost częstości występowania chorób żył po operacjach bariatrycznych. Ze względu na brak jednoznacznych danych klinicznych dotyczących odległego wpływu zabiegów bariatrycznych na niewydolność żylną kończyn dolnych niezbędne są dalsze badania.
Wnioski
Wraz ze wzrostem liczby otyłych osób w populacji rośnie także częstość występowania chorób współistniejących, które mają związek z otyłością. Jedną z nich jest VLU. Stanowi ono wyzwanie dla lekarzy z uwagi na trudności z całkowitym wyleczeniem schorzenia i wysoki wskaźnik nawrotów. U opisanej pacjentki VLU utrzymywało się przez ponad 20 lat, pomimo kilku hospitalizacji i różnych metod leczenia. Redukcja masy ciała i osiągnięcie pożądanej wartości BMI u pacjentów z otyłością może być kluczowym czynnikiem korzystnie wpływającym na skuteczność terapii VLU.
Konflikt interesów
Autorzy nie zgłaszają konfliktu interesów.
Piśmiennictwo
1. Parkyn W.R., Chan C.Y., Van Rij A.M.: Skin problems in the lower legs of morbidly obese patients and the possible role of bariatric surgery. J Obes Weight Loss Ther 2014, 4, 230.
2. Liu X., Zheng G., Ye B., Chen W., Xie H., Zhang T.: Factors related to the size of venous leg ulcers: a cross-sectional study. Medicine 2019, 98, 14389.
3. Neumann H.A.M., Cornu-Thenard A., Junger M., Mosti G., Munte K., Partsch H., et al.: Evidence-based (S3) guidelines for diagnostics and treatment of venous leg ulcers. J Eur Acad Dermatol Venereol 2016, 30, 1843-1875.
4. Chooi Y.C., Ding C., Magkos F.: The epidemiology of obesity. Metabolism 2019, 92, 6-10.
5. Apovian C.M.: Obesity: definition, comorbidities, causes, and burden. Am J Manag Care 2016, 22, 176-185.
6. Aleksandrowicz H., Owczarczyk-Saczonek A., Placek W.: Venous leg ulcers: advanced therapies and new technologies. Biomedicines 2021, 9, 1569.
7. White-Chu E.F., Conner-Kerr T.A.: Overview of guidelines for the prevention and treatment of venous leg ulcers: a US perspective. J Multidiscip Healthc 2014, 11, 111-117.
8. Ren S.Y., Liu Y.S., Zhu G.J., Liu M., Shi S.H., Ren X.D., et al.: Strategies and challenges in the treatment of chronic venous leg ulcers. World J Clin Cases 2020, 8, 5070-5085.
9. Raffetto J.D., Ligi D., Maniscalco R., Khalil R.A., Mannello F.: Why venous leg ulcers have difficulty healing: overview on pathophysiology, clinical consequences, and treatment. J Clin Med 2021, 10, 29.
10. Sugerman H.J., Sugerman E.L., Wolfe L., Kellum Jr J.M., Schweitzer M.A., DeMaria E.J.: Risks and benefits of gastric bypass in morbidly obese patients with severe venous stasis disease. Ann. Surg 2001, 234, 41-46.
11. Wilson J.A., Clark J.J.: Obesity: impediment to postsurgical wound healing. Adv Skin Wound Care 2004, 17, 426-435.
12. Hales C.M, Carroll M.D., Fryar C.D., Ogden C.L.: Prevalence of obesity and severe obesity among adults: United States 2017–2018. NCHS Data Brief 2020, 360, 1-8.
13. Torres-Landa S., Kannan U., Guajardo I., Pickett-Blakely O.E., Dempsey D.T., Williams N.N., et al.: Surgical management of obesity. Minerva Chir 2018, 73, 41-54.
14. Shaalan W., El Emam A., Lotfy H., Naga A.: Clinical and hemodynamic outcome of morbidly obese patients with severe chronic venous insufficiency with and without bariatric surgery. J Vasc Surg Venous Lymphat Disord 2021, 9, 1248-1256.
15. Moussa O., Ardissino M., Muttoni S., Faraj A., Tang A., Khan O., et al.: Long-term incidence and outcomes of obesity-related peripheral vascular disease after bariatric surgery. Langenbecks Arch Surg 2021, 406, 1029-1036.
16. Bartlett M.A., Mauck K.F., Daniels P.R.: Prevention of venous thromboembolism in patients undergoing bariatric surgery. Vasc Health Risk Manag 2015, 7, 461-477.
17. Ahmad K.S., Zayed M.E., Faheem M.H., Essa M.S.: Incidence of silent deep venous thrombosis after laparoscopic bariatric surgery in patients who received combined mechanical and chemical thromboprophylaxis compared to patients who received mechanical thromboprophylaxis only. Surg Innov 2021, 28, 144-150.
18. American Society for Metabolic and Bariatric Surgery Clinical Issues Committee: ASMBS updated position statement on prophylactic measures to reduce the risk of venous thromboembolism in bariatric surgery patients. Surg Obes Relat Dis 2013, 9, 493-497.
19. van Bellen B., de Barros Godoy I., Reis A.A., Bertevello P.: Venous insufficiency and thromboembolic disease in bariatric surgery patients. Arq Gastroenterol 2013, 50, 191-195.
20. El Ansari W., El-Ansari K.: Missing something? A scoping review of venous thromboembolic events and their associations with bariatric surgery. Refining the evidence base. Ann Med Surg 2020, 17, 264-273.
Hubert Aleksandrowicz, Waldemar Placek, Agnieszka Owczarczyk-Saczonek
Katedra i Klinika Dermatologii, Chorób Przenoszonych Drogą Płciową i Immunologii Klinicznej, Uniwersytet Warmińsko-Mazurski w Olsztynie
Wprowadzenie
Żylne owrzodzenie podudzi (venous leg ulcers – VLU) jest chorobą o wieloczynnikowej etiologii. Jako czynniki ryzyka wystąpienia VLU wskazuje się: wiek, płeć, siedzący tryb życia, zakrzepicę żył głębokich i otyłość [1–3]. Wraz z utrzymującym się wzrostem liczby otyłych osób zwiększa się także częstość występowania chorób współistniejących z otyłością, do których należą: cukrzyca typu 2, nadciśnienie, zaburzenia lipidowe, choroba niedokrwienna serca, bezdech senny, depresja, niektóre nowotwory i VLU [4, 5]. Żylne owrzodzenie podudzi jest najczęściej występującym rodzajem owrzodzeń umiejscowionych w obrębie kończyn dolnych. Choroba istotnie negatywnie wpływa na jakość życia społecznego i zawodowego pacjentów [3, 6–8]. Leczenie VLU wiąże się z licznymi wyzwaniami. Proces gojenia jest długotrwały (od 6 do 12 miesięcy), a schorzenie charakteryzuje się wysokim wskaźnikiem nawrotów, które występują w około 70 proc. przypadków [3, 9].
Cel pracy
Celem niniejszego opisu przypadku jest przedstawienie wpływu redukcji masy ciała w wyniku operacji bariatrycznej na skuteczność procesu leczenia owrzodzeń podudzi.
Opis przypadku
W maju 2019 roku 65-letnia pacjentka chorująca od 23 lat na przewlekłe VLU została przyjęta do Kliniki Dermatologii w celu intensyfikacji leczenia. Oprócz VLU, u pacjentki występowała niewydolność tarczycy, przewlekła niedokrwistość mikrocytarna oraz otyłość III stopnia. Przed hospitalizacją w leczeniu VLU stosowano metody zachowawcze i chirurgiczne. Wdrożono również zaawansowane terapie obejmujące iniekcje autologicznego osocza bogatopłytkowego oraz hiperbarię tlenową. Pacjentka była wcześniej kilkukrotnie hospitalizowana w klinikach dermatologii i chirurgii (tab. 1). Żylne owrzodzenie podudzi było oporne na prowadzone leczenie przez ponad 20 lat.


W badaniu dermatologicznym przy przyjęciu do kliniki stwierdzono rozległe owrzodzenia na skórze obu podudzi, z towarzyszącym wysiękiem i zmianami wypryskowymi umiejscowionymi wokół owrzodzeń (ryc. 1). Odchylenia od wartości referencyjnych w badaniach laboratoryjnych obejmowały następujące parametry: białko C-reaktywne (CRP) 54,9 mg/l, wskaźnik opadania erytrocytów (OB) 59 mm, hematokryt 31,1 proc., hemoglobina (Hb) 9,2 g/dl, średnia objętość krwinki czerwonej (MCV) 64,1 fl, płytki krwi (PLT) 450 tys./μl.
W badaniu ultrasonograficznym metodą Dopplera uwidoczniono stan po usunięciu żyły odpiszczelowej lewej oraz układ żył głębokich i powierzchownych w okolicy udowej oraz pachwinowej, bez cech zakrzepicy. Stwierdzono zachowane przepływy żylne i podatność ścian naczyń na ucisk. Przepływ krwi w naczyniach tętniczych w okolicy udowej i pachwinowej (tętnicach biodrowych, udowych i podkolanowych) mieścił się w prawidłowym zakresie. Obecne były zmiany miażdżycowe o nieznacznym nasileniu, bez hemodynamicznie istotnych zwężeń. W wymazie pobranym z owrzodzeń stwierdzono liczne kolonie Pseudomonas aeruginosa i Proteus mirabilis. W związku z tym wprowadzono antybiotykoterapię celowaną z zastosowaniem ciprofloksacyny i metronidazolu.

Zastosowano także intensywne leczenie miejscowe obejmujące okłady z zastosowaniem roztworu Microdacyn, okłady z roztworu taniny oraz opatrunki Bactigras i Aquacel Ag. Ponadto przez łącznie 8 dni stosowano urządzenie do terapii podciśnieniowej ran (VAC) (ryc. 2). Uzyskano poprawę stanu miejscowego, a na dnie owrzodzenia odnotowano obecność ziarniny. Ze względu na niedokrwistość mikrocytarną do leczenia włączono suplementację żelazem.
Z uwagi na otyłość [wskaźnik masy ciała (body mass index – BMI) o wartości 40,5 kg/m2] i wcześniejsze niepowodzenia w redukcji masy ciała przy zastosowaniu różnych metod, pacjentka została poddana konsultacji chirurgicznej i zakwalifikowana do zabiegu bariatrycznego.
W Klinice Chirurgii wykonano rękawową resekcję żołądka metodą laparoskopową. Po operacji bariatrycznej masa ciała pacjentki zmniejszyła się o 30 kg w czasie 6 miesięcy, co spowodowało znaczącą poprawę stanu VLU. Po zabiegu stosowano same metody leczenia VLU, które były wykonywane przed zabiegiem chirurgicznym. Uzyskano stopniowe zmniejszanie się obszaru owrzodzenia (ryc. 3, 4). Po zakończeniu hospitalizacji kontynuowano iniekcje autologicznego osocza bogatopłytkowego (ryc. 5). Obecnie pacjentka jest pod specjalistyczną opieką poradni dermatologicznej.



Omówienie
Jednym z czynników ryzyka rozwoju VLU jest otyłość, której częstość występowania u osób dorosłych wynosi obecnie około 27,5 proc. [5]. Otyłość może wywoływać wzrost ciśnienia w żyle głównej i żyłach udowych wskutek zwiększonego ciśnienia w jamie brzusznej.
Ostatecznie nieprawidłowości te prowadzą do nadciśnienia żylnego, niewydolności zastawek żylnych i zastoju w krążeniu żylnym kończyn dolnych [10, 11]. Przypuszcza się, że VLU i inne objawy niewydolności żylnej kończyn dolnych, takie jak obrzęk czy zmiany skórne, mogą rozwijać się wtórnie do wzrostu ciśnienia w jamie brzusznej związanego z otyłością [10].
Standardowe metody leczenia VLU obejmują kompresjoterapię i miejscową pielęgnację, m.in. oczyszczanie, stosowanie opatrunków i środków przeciwbakteryjnych [3, 6]. Pomimo prawidłowo prowadzonej terapii zdarza się jednak, że VLU nie poddają się wyleczeniu. Przypadki VLU, w których nie udaje się osiągnąć wyleczenia w czasie 3 miesięcy lub roku, pomimo właściwej terapii, określane są jako oporne na leczenie. Kolejnym wyzwaniem w leczeniu VLU jest wysoki wskaźnik nawrotów. Ryzyko nawrotu wynosi od 3 proc. do 15 proc., w pierwszym roku terapii nawet około 57 proc. W 20 proc. przypadków nie udaje się osiągnąć wygojenia VLU w czasie 2 lat [3]. Jeżeli pomimo standardowo prowadzonej terapii VLU są oporne na leczenie, należy rozważyć zaawansowane opcje terapeutyczne, m.in. hiperbarię tlenową lub iniekcje z osocza bogatopłytkowego [6, 8]. Zdarza się jednak, że nawet zaawansowane metody leczenia nie przynoszą oczekiwanych efektów.
Podobnie jak w przedstawionym przypadku intensyfikacja leczenia VLU bez jednoczesnej modyfikacji czynników ryzyka choroby nie może przynieść oczekiwanych skutków terapeutycznych. U pacjentów z otyłością III stopnia, definiowaną jako BMI powyżej 40 kg/m2, chirurgia bariatryczna może być jedynym sposobem normalizacji masy ciała [12].
Przedstawiony w pracy przypadek potwierdza, że redukcja masy ciała może prowadzić do przełomu w terapii VLU. Znaczące zmniejszenie wartości BMI z 40,5 kg/m2 do 29 kg/m2 po rękawowej resekcji żołądka spowodowało wyraźną poprawę stanu chorobowego pomimo wcześniejszej oporności na stosowane terapie.
Chirurgiczna redukcja masy ciała zmniejsza u większości pacjentów nasilenie chorób związanych z otyłością, takich jak przewlekła niewydolność żylna. Operacja bariatryczna zmniejsza nasilenie zmian skórnych w obrębie kończyn dolnych. Obniża także częstość występowania chromania żylnego, zwiększa skuteczność procesu gojenia owrzodzeń żylnych i poprawia jakość życia pacjentów. Ponadto chirurgia bariatryczna jest skuteczna w leczeniu zastoju żylnego opornego na stosowane wcześniej metody leczenia [1, 10, 13, 14].
Wyniki uzyskane w kilku badaniach klinicznych wskazują jednak, że częstość występowania chorób żylnych wśród pacjentów po operacji bariatrycznej może wzrastać.
Obserwacje te są sprzeczne z hipotezą poprawy żylnego przepływu zwrotnego w kończynach dolnych po zabiegu bariatrycznym. Wszyscy pacjenci po operacjach bariatrycznych są w grupie od umiarkowanego do wysokiego ryzyka wystąpienia żylnych incydentów zakrzepowo-zatorowych, m.in. objawowej lub utajonej zakrzepicy żył głębokich, pomimo profilaktyki metodami farmakologicznymi i terapii uciskowej kończyn dolnych. Może to być spowodowane ograniczeniami mobilności w okresie okołooperacyjnym [15–20].
Jak wspomniano powyżej, w literaturze istnieją doniesienia potwierdzające korzystny wpływ zabiegów bariatrycznych na choroby współistniejące z otyłością, m.in. niewydolność żylną kończyn dolnych. Dostępne są także jednak dane kliniczne, które wskazują na wzrost częstości występowania chorób żył po operacjach bariatrycznych. Ze względu na brak jednoznacznych danych klinicznych dotyczących odległego wpływu zabiegów bariatrycznych na niewydolność żylną kończyn dolnych niezbędne są dalsze badania.
Wnioski
Wraz ze wzrostem liczby otyłych osób w populacji rośnie także częstość występowania chorób współistniejących, które mają związek z otyłością. Jedną z nich jest VLU. Stanowi ono wyzwanie dla lekarzy z uwagi na trudności z całkowitym wyleczeniem schorzenia i wysoki wskaźnik nawrotów. U opisanej pacjentki VLU utrzymywało się przez ponad 20 lat, pomimo kilku hospitalizacji i różnych metod leczenia. Redukcja masy ciała i osiągnięcie pożądanej wartości BMI u pacjentów z otyłością może być kluczowym czynnikiem korzystnie wpływającym na skuteczność terapii VLU.
Konflikt interesów
Autorzy nie zgłaszają konfliktu interesów.
Piśmiennictwo
1. Parkyn W.R., Chan C.Y., Van Rij A.M.: Skin problems in the lower legs of morbidly obese patients and the possible role of bariatric surgery. J Obes Weight Loss Ther 2014, 4, 230.
2. Liu X., Zheng G., Ye B., Chen W., Xie H., Zhang T.: Factors related to the size of venous leg ulcers: a cross-sectional study. Medicine 2019, 98, 14389.
3. Neumann H.A.M., Cornu-Thenard A., Junger M., Mosti G., Munte K., Partsch H., et al.: Evidence-based (S3) guidelines for diagnostics and treatment of venous leg ulcers. J Eur Acad Dermatol Venereol 2016, 30, 1843-1875.
4. Chooi Y.C., Ding C., Magkos F.: The epidemiology of obesity. Metabolism 2019, 92, 6-10.
5. Apovian C.M.: Obesity: definition, comorbidities, causes, and burden. Am J Manag Care 2016, 22, 176-185.
6. Aleksandrowicz H., Owczarczyk-Saczonek A., Placek W.: Venous leg ulcers: advanced therapies and new technologies. Biomedicines 2021, 9, 1569.
7. White-Chu E.F., Conner-Kerr T.A.: Overview of guidelines for the prevention and treatment of venous leg ulcers: a US perspective. J Multidiscip Healthc 2014, 11, 111-117.
8. Ren S.Y., Liu Y.S., Zhu G.J., Liu M., Shi S.H., Ren X.D., et al.: Strategies and challenges in the treatment of chronic venous leg ulcers. World J Clin Cases 2020, 8, 5070-5085.
9. Raffetto J.D., Ligi D., Maniscalco R., Khalil R.A., Mannello F.: Why venous leg ulcers have difficulty healing: overview on pathophysiology, clinical consequences, and treatment. J Clin Med 2021, 10, 29.
10. Sugerman H.J., Sugerman E.L., Wolfe L., Kellum Jr J.M., Schweitzer M.A., DeMaria E.J.: Risks and benefits of gastric bypass in morbidly obese patients with severe venous stasis disease. Ann. Surg 2001, 234, 41-46.
11. Wilson J.A., Clark J.J.: Obesity: impediment to postsurgical wound healing. Adv Skin Wound Care 2004, 17, 426-435.
12. Hales C.M, Carroll M.D., Fryar C.D., Ogden C.L.: Prevalence of obesity and severe obesity among adults: United States 2017–2018. NCHS Data Brief 2020, 360, 1-8.
13. Torres-Landa S., Kannan U., Guajardo I., Pickett-Blakely O.E., Dempsey D.T., Williams N.N., et al.: Surgical management of obesity. Minerva Chir 2018, 73, 41-54.
14. Shaalan W., El Emam A., Lotfy H., Naga A.: Clinical and hemodynamic outcome of morbidly obese patients with severe chronic venous insufficiency with and without bariatric surgery. J Vasc Surg Venous Lymphat Disord 2021, 9, 1248-1256.
15. Moussa O., Ardissino M., Muttoni S., Faraj A., Tang A., Khan O., et al.: Long-term incidence and outcomes of obesity-related peripheral vascular disease after bariatric surgery. Langenbecks Arch Surg 2021, 406, 1029-1036.
16. Bartlett M.A., Mauck K.F., Daniels P.R.: Prevention of venous thromboembolism in patients undergoing bariatric surgery. Vasc Health Risk Manag 2015, 7, 461-477.
17. Ahmad K.S., Zayed M.E., Faheem M.H., Essa M.S.: Incidence of silent deep venous thrombosis after laparoscopic bariatric surgery in patients who received combined mechanical and chemical thromboprophylaxis compared to patients who received mechanical thromboprophylaxis only. Surg Innov 2021, 28, 144-150.
18. American Society for Metabolic and Bariatric Surgery Clinical Issues Committee: ASMBS updated position statement on prophylactic measures to reduce the risk of venous thromboembolism in bariatric surgery patients. Surg Obes Relat Dis 2013, 9, 493-497.
19. van Bellen B., de Barros Godoy I., Reis A.A., Bertevello P.: Venous insufficiency and thromboembolic disease in bariatric surgery patients. Arq Gastroenterol 2013, 50, 191-195.
20. El Ansari W., El-Ansari K.: Missing something? A scoping review of venous thromboembolic events and their associations with bariatric surgery. Refining the evidence base. Ann Med Surg 2020, 17, 264-273.
Źródło:
Dermatology Review/Przegląd Dermatologiczny 1/2022 vol. 109
Dermatology Review/Przegląd Dermatologiczny 1/2022 vol. 109