Zapalenia płuc u osób dorosłych w Polsce – pneumokokowe zapalenia płuc i ich profilaktyka
Szczególnie narażone na zwiększoną zachorowalność oraz umieralność z powodu ciężkiej choroby pneumokokowej są dzieci oraz osoby starsze, zwłaszcza po 65. roku życia. U dorosłych najczęstszą postacią zakażenia S. pneumoniae jest pozaszpitalne zapalenie płuc (PZP), ok. 1/4 przypadków ma charakter inwazyjny.
Autorzy: Katarzyna Jaśkowiak, Aleksandra Dudzisz, HealthQuest Spółka Komandytowa Sp. z o.o., Dominik Golicki HealthQuest Spółka Komandytowa Sp. z o.o., Katedra i Zakład Farmakologii Doświadczalnej i Klinicznej, Warszawski Uniwersytet Medyczny
Pozaszpitalne zapalenia płuc
Pozaszpitalne zapalenie płuc jest poważną chorobą zakaźną i jedną z głównych przyczyn hospitalizacji osób dorosłych. Zapalenie płuc stanowi ostry stan zapalny miąższu płucnego, któremu towarzyszy naciek komórek zapalnych oraz wysięk w przestrzeni międzypęcherzykowej. U chorych występują zaburzenia czynności oddychania oraz następstwa ogólnoustrojowe, takie jak kwasica oddechowa i wstrząs septyczny [1]. Zapalenia płuc dzieli się na pozaszpitalne (PZP), gdy do zakażenia dochodzi poza szpitalem, oraz szpitalne, gdy do zakażenia dochodzi podczas co najmniej 2-dniowej hospitalizacji. Chociaż większość pacjentów leczona jest ambulatoryjnie, szacuje się, że w Europie ok. 1 mln osób rocznie wymaga pobytu w szpitalu z powodu PZP. Według danych Głównego Urzędu Statystycznego (GUS) w 2018 r. w Polsce w populacji w wieku ≥ 65 lat zapalenie płuc było czwartą najczęstszą przyczyną zgonu (ok. 5% wszystkich zgonów), po chorobach układu krążenia i nowotworach [2]. Zapalenie płuc może być spowodowane zakażeniem wirusowym, bakteryjnym, grzybiczym lub pasożytniczym. Najczęstszą przyczyną zachorowań na PZP o ciężkim przebiegu są bakterie Streptococcus pneumoniae (S. pneumoniae), potocznie nazywane pneumokokami. Kolonizują one błonę śluzową nosa i gardła, często nie wywołując przy tym żadnych objawów. Rozprzestrzenienie się kolonii pneumokoków może prowadzić do nieinwazyjnej choroby, takiej jak zapalenie ucha środkowego i zapalenie płuc, lub inwazyjnej choroby pneumokokowej (IChP), mającej postać zapalenia płuc z bakteriemią, zapalenia opon mózgowo-rdzeniowych (ZOMR) lub posocznicy.
Szczególnie narażone na zwiększoną zachorowalność oraz umieralność z powodu ciężkiej choroby pneumokokowej są dzieci oraz osoby starsze, zwłaszcza po 65. roku życia [3]. U dorosłych najczęstszą postacią zakażenia S. pneumoniae jest PZP, ok. 1/4 przypadków ma charakter inwazyjny [4]. W państwach, w których wprowadzono powszechne szczepienie przeciw pneumokokom w populacji dzieci do ukończenia 2. roku życia, odnotowuje się spadek zapadalności na IChP w niezaszczepionej populacji osób dorosłych, zwłaszcza w wieku ≥ 65 lat [5, 6]. Wpływ szczepień dzieci na zapadalność na zapalenie płuc w populacji dorosłych wciąż nie jest do końca określony [7, 8]. Pneumokokowe zapalenie płuc pozostaje istotnym problemem medycznym u osób starszych oraz osób z chorobami współistniejącymi. Streptococcus pneumoniae jako główny czynnik etiologiczny bakteryjnego pozaszpitalnego zapalenia płuc
Częstość występowania zapalenia płuc o etiologii pneumokokowej
Dokładne oszacowanie odsetka przypadków PZP o etiologii pneumokokowej jest trudne ze względu na brak rutynowych badań mikrobiologicznych, różnice w czułości i swoistości testów diagnostycznych oraz powszechne stosowanie antybiotyków [9]. Z tego względu raportowany w badaniach odsetek przypadków PZP spowodowanych przez S. pneumoniae jest zróżnicowany i waha się od kilku do kilkudziesięciu procent. Średni odsetek PZP u dorosłych spowodowanych przez S. pneumoniae wynosi od 17,3% do 35% [4, 9]. Szacuje się, że ok. 25% pneumokokowych PZP stanowią przypadki z bakteriemią [4]. Udział etiologii pneumokokowej w zapaleniach płuc leczonych w warunkach ambulatoryjnych raportowany jest przez nielicznych autorów. Szacuje się, że w Europie pneumokoki są przyczyną ok. 19,3% zapaleń płuc leczonych w ramach podstawowej opieki zdrowotnej (POZ) [10].
Szczegółowe dane dotyczące etiologii PZP w Polsce są bardzo ograniczone. Harat i wsp. [11] w badaniu przeprowadzonym w gminie Chrzanów w latach 2010–2012 wykazali, że zapalenia płuc o etiologii pneumokokowej w populacji w wieku ≥ 65 lat stanowiły 11–12%. Badaniem objęto osoby leczone w ramach POZ oraz w szpitalu. Jak wskazują autorzy, odsetek przypadków o etiologii pneumokokowej prawdopodobnie był zaniżony ze względu na stosowanie antybiotyków u 25% pacjentów na krótko przed włączeniem do badania [11].
Pneumokoki a grypa
Pozaszpitalne zapalenie płuc stanowi ciężkie i najczęstsze powikłanie zakażenia wirusem grypy. Wirusowemu zakażeniu płuc towarzyszą koinfekcje bakteryjne, a wtórne bakteryjne zapalenie płuc jest główną przyczyną chorobowości i umieralności w okresach epidemii grypy. Patogenem najczęściej wykrywanym wśród pacjentów z grypą są pneumokoki. Według danych z 27 badań przeprowadzonych w okresie od 1982 do 2014 r. S. pneumoniae były wykrywane u 35% chorych hospitalizowanych z powodu zapalenia płuc z potwierdzonym laboratoryjnie zakażeniem wirusem grypy. Innymi bakteriami wykrywanymi u tych pacjentów były Staphylococcus aureus (28%), Streptococcus pyogenes (6%) i Pseudomonas aeruginosa (7%) [12].
Czynniki ryzyka zakażeń Streptococcus pneumoniae
Czynniki zwiększające ryzyko zakażenia S. pneumoniae w populacji osób starszych przedstawiono w tabeli 1 [13, 14]. Zaawansowany wiek jest podstawowym czynnikiem zwiększającym ryzyko zarówno zakażenia S. pneumoniae, jak i wystąpienia PZP. U osób w wieku powyżej 65 lat częstość hospitalizacji z powodu PZP jest blisko 6-krotnie większa niż u osób w wieku 18–65 lat [15]. Ryzyko wystąpienia PZP wzrasta u osób immunokompetentnych z chorobami przewlekłymi lub wykazujących niezdrowe zachowania (czynniki umiarkowanego ryzyka). Częstość zachorowań na pneumokokowe PZP w populacji w wieku 65 lat i więcej jest 3-krotnie większa u osób z cukrzycą i 4-krotnie większa u osób z przewlekłymi chorobami serca lub reumatologicznymi w porównaniu z osobami zdrowymi.
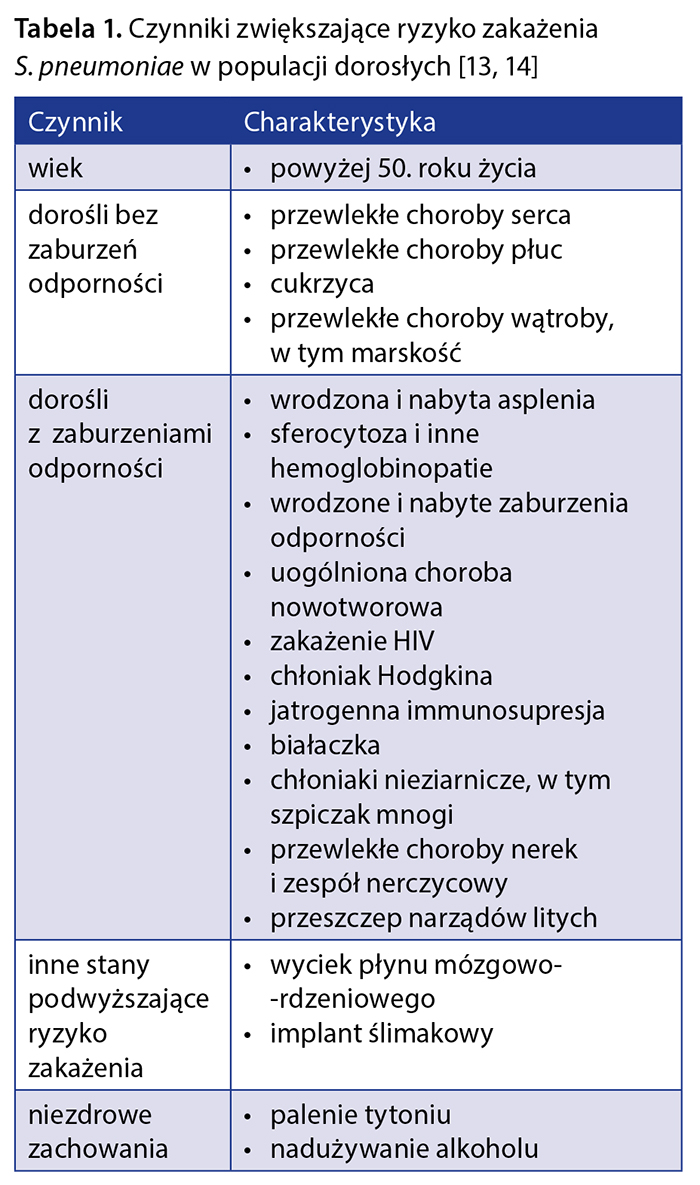
Najwyższa częstość zachorowań na pneumokokowe PZP występuje u osób z przewlekłą chorobą płuc i jest u nich 8-krotnie większa niż u osób bez dodatkowych obciążeń [16]. Najbardziej predysponowane do zakażeń S. pneumoniae są osoby z chorobami powodującymi zaburzenia odporności, z implantem ślimakowym lub wyciekiem płynu mózgowo-rdzeniowego (czynniki wysokiego ryzyka). W populacji w wieku ≥ 65 lat wystąpienie pneumokokowego PZP odnotowywane jest od 4 razy częściej u osób stosujących leczenie immunosupresyjne do 10 razy częściej u osób z anatomiczną lub czynnościową asplenią w porównaniu z osobami zdrowymi w tym samym wieku [16]. Współwystępowanie kilku czynników ryzyka zwiększa prawdopodobieństwo wystąpienia PZP – u osób z co najmniej trzema chorobami przewlekłymi jest ono równie wysokie jak u osób z zaburzeniami odporności [15]. Częstość występowania chorób przewlekłych wzrasta wraz z wiekiem. Według badań europejskich odsetek osób w wieku ≥ 65 lat z co najmniej jednym z czynników wymienionych w tabeli 1 waha się od 40% [17] do 68% [18] i średnio wynosi ok. 51%. Z uwagi na starzenie się społeczeństwa polskiego udział osób szczególnie narażonych na zakażenie S. pneumoniae istotnie wzrośnie w ciągu najbliższych 30 lat. Według prognozy GUS z 2014 r. odsetek osób w wieku 65 lat w Polsce w 2050 r. zwiększy się blisko dwukrotnie, do 32,7% [19].
Konsekwencje zdrowotne pozaszpitalnych zapaleń płuc
Wystąpienie PZP wiąże się z wieloma krótko- i długoterminowymi konsekwencjami zdrowotnymi [20]. U znaczącego odsetka chorych następuje zaostrzenie choroby podstawowej – od 10% u osób z cukrzycą do 20% u osób z nadciśnieniem i 24% u osób z przewlekłą obturacyjną chorobą płuc (POChP). Czas powrotu do stanu zdrowia sprzed wystąpienia PZP może wynosić od ok. 18 dni u chorych z cukrzycą do ok. 50–60 dni u chorych z przewlekłą rozedmą płuc i POChP [21]. W badaniach klinicznych wykazano, że poważna infekcja dolnych dróg oddechowych u dorosłych wiąże się ze zwiększonym krótko- i długoterminowym ryzykiem wystąpienia choroby sercowo-naczyniowej. W ciągu roku od epizodu posocznicy lub PZP ryzyko to jest 6-krotnie większe i pozostaje istotnie podwyższone przez kolejne 4 lata [22]. Pozaszpitalne zapalenie płuc jest ciężką chorobą, która może prowadzić do zgonu. Szacuje się, że ok. 13% dorosłych pacjentów umiera w ciągu 30 dni od hospitalizacji z powodu PZP, a kolejne 30% w ciągu pierwszego roku [20]. Czynnikami zwiększającymi ryzyko zgonu z powodu PZP są choroby współistniejące, takie jak POChP, niewydolność serca, nadużywanie alkoholu oraz palenie tytoniu [9]. Pozaszpitalne zapalenie płuc ma więc odległe konsekwencje zdrowotne, prowadzące do pogorszenia ogólnego stanu zdrowia. Przeżycie 5-letnie po hospitalizacji z powodu pneumokokowego PZP u dorosłych z chorobami przewlekłymi wynosi ok. 60% w porównaniu z 89% w populacji bez chorób współistniejących [23].
Zapadalność na inwazyjne zakażenia pneumokokowe w Polsce
W Polsce nadzór nad inwazyjnymi zakażeniami pneumokokowymi prowadzony jest przez Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny (NIZP-PZH), który gromadzi dane o liczbie przypadków IChP, oraz przez system Krajowego Ośrodka Referencyjnego ds. Diagnostyki Bakteryjnych Zakażeń Ośrodkowego Układu Nerwowego (KOROUN), który dostarcza informacji o charakterystyce mikrobiologicznej. Zgodnie z danymi NIZP-PZH w Polsce w 2019 r. odnotowano 1541 przypadków IChP [24]. W tym samym okresie KOROUN przeprowadziło badanie mikrobiologiczne izolatów pochodzących od 1088 chorych. Wykrywalność IChP (w tym zapaleń płuc z bakteriemią) w 2019 r. była najwyższa w populacji osób w wieku ≥ 65 lat (6,91 na 100 tys. osób) oraz w wieku 45–64 lat (3,61 na 100 tys. osób) [25]. Jak wskazują dane KOROUN z lat 2011–2013, zapalenie płuc z bakteriemią lub posocznicą dotyczyło 43,4% osób w wieku ≥ 80 lat, w porównaniu z 19,2% u dzieci w wieku < 5 lat [26]. Serotypem odpowiedzialnym za największą liczbę przypadków IChP w 2019 r. w populacji ogólnej był serotyp 3 (259 przypadków, 28%). W populacji osób w wieku 65 lat drugą i trzecią przyczyną IChP były serotypy 19A i 22F (odpowiednio 7% i 6%). Serotyp 19A, obok serotypu 19F, charakteryzuje się największą antybiotykoopornością (odpowiednio 75% i 80% izolatów wielolekoopornych). W 2019 r. spośród osób ze znanym zakończeniem IChP zmarło 38,7%, z czego najwyższe współczynniki śmiertelności dotyczyły osób dorosłych: od 37,5% w grupie w wieku 25–44 lat do 44,4% w grupie ≥ 65 lat [25]. Ze względu na brak informacji o zakończeniu choroby dla wszystkich zgłoszonych przypadków odsetek śmiertelności z powodu IChP według KOROUN jest wyższy niż podawany w literaturze.
Pozaszpitalne zapalenie płuc w Polsce
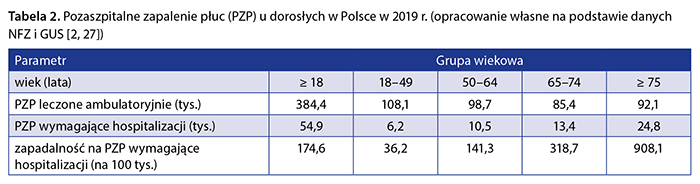
Danych dotyczących obciążenia systemu opieki zdrowotnej wynikającego z PZP dostarcza Narodowy Fundusz Zdrowia (NFZ). Dane NFZ pozwalają na analizę rozpoznań zapaleń płuc leczonych w ramach POZ, hospitalizacji, odsetka zgonów oraz chorób współistniejących (rozpoznań dodatkowych) u hospitalizowanych pacjentów [27]. Według NFZ w 2019 r. w ramach POZ z powodu zapaleń płuc leczonych było 604,3 tys. pacjentów, z czego ok. 63,6% stanowiły osoby w wieku ≥ 18 lat (n = 384 400). Osoby w wieku 65 i więcej lat stanowiły, po dzieciach, drugą co do częstości grupę chorych (29,4%, n = 177 500). Leczenie szpitalne zapaleń płuc realizowane jest w ramach czterech jednorodnych grup pacjentów (JGP): zapalenie płuc bez powikłań (D48), zapalenie płuc z powikłaniami (D47), zapalenie płuc nietypowe (D18) oraz ropień płuc, ropowica (D17). W 2019 r. liczba hospitalizacji z powodu PZP w ramach wymienionych JGP wyniosła 76,5 tys., z czego 54,9 tys. hospitalizacji dotyczyło osób w wieku 18 lat i więcej. Wśród hospitalizowanych pacjentów prawie 50% stanowiły osoby w wieku 65 i więcej lat, a blisko 1/3 – osoby w wieku 75 i więcej lat (32%). Zapadalność na PZP leczone w szpitalu wyniosła od 36,2 na 100 tys. w grupie wiekowej 18–49 lat do 908,1 na 100 tys. w grupie wiekowej ≥ 75 lat (tab. 2).
Osoby w wieku ≥ 65 lat najczęściej były hospitalizowane w ramach JGP D18 (50%), w której leczeni są m.in. chorzy z rozpoznaniami zapaleń płuc o etiologii pneumokokowej. Zapalenie płuc z powikłaniami (JGP D47) stanowiło przyczynę 11% hospitalizacji z powodu PZP. W tej JGP 77% stanowiły osoby w wieku ≥ 65 lat [27]. Mediana czasu pobytu w szpitalu z powodu PZP wyniosła od 7 dni (JGP D48) do 11 dni (JGP D17) [28].
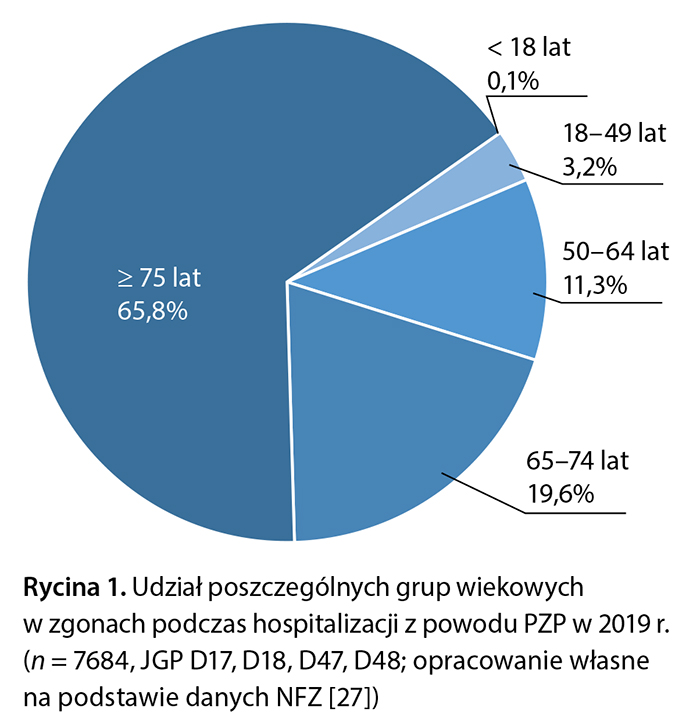
Dane NFZ wskazują, że w 2019 r. częstość zgonów z powodu zapalenia płuc wyniosła 9,8% w populacji ogólnej hospitalizowanych pacjentów oraz 20% w grupie osób w wieku ≥ 75 lat. Przeważająca część wszystkich zgonów z powodu PZP leczonego szpitalnie (6567 na 7684, 85%) dotyczyła osób w wieku powyżej 65 lat (ryc. 1) [27]. W 2019 r. u osób w wieku ≥ 65 lat hospitalizowanych z powodu PZP zidentyfikowano prawie 700 chorób współistniejących. Rozpoznania dotyczyły chorób związanych z układem krążenia – samoistnego nadciśnienia (51%), niewydolności serca (29%), przewlekłej choroby niedokrwiennej serca (22%). Ponadto u 23% hospitalizowanych pacjentów występowała cukrzyca insulinozależna, a u ok. 20% inna przewlekła zaporowa choroba płuc [27]. Czynnik etiologiczny zapalenia płuc u znakomitej większości pacjentów nie został rozpoznany. Wśród pacjentów hospitalizowanych aż 82% stanowiły przypadki zapalenia płuc wywołanego nieokreślonym drobnoustrojem (ICD-10: J18), a w następnej kolejności (13%) zapalenia płuc bakteryjnego niesklasyfikowanego gdzie indziej (ICD-10: J22). Zapalenie płuc wywołane S. pneumoniae (ICD-10: J13) rozpoznano u 0,1% pacjentów leczonych w ramach POZ oraz u 2,2% pacjentów hospitalizowanych [27]. Tak niski odsetek rozpoznań etiologii pneumokokowej wynika z faktu, że rutynowo nie przeprowadza się diagnostyki mikrobiologicznej zapaleń płuc leczonych w warunkach ambulatoryjnych czy szpitalnych. Badania mikrobiologiczne zaleca się u pacjentów hospitalizowanych z powodu PZP o umiarkowanym lub ciężkim przebiegu [1].
Wpływ pozaszpitalnego zapalenia płuc na zdrowie publiczne i koszty społeczne
Pozaszpitalne zapalenie płuc u znaczącej części pacjentów wiąże się z koniecznością hospitalizacji. Jak pokazują liczne badania, odsetek pacjentów hospitalizowanych z powodu PZP w różnych krajach Europy waha się od 20% do 50% [29]. Szacuje się, że ryzyko hospitalizacji z powodu PZP u osób w wieku ≥ 65 lat jest 6-krotnie większe w porównaniu z osobami w wieku 18–64 lat. Ponadto przebycie PZP predysponuje do kolejnych epizodów – u 9% osób z PZP w ciągu roku dochodzi do kolejnego zapalenia płuc wymagającego hospitalizacji [20]. Według badania przeprowadzonego w 10 państwach, w tym 9 europejskich, średni czas hospitalizacji z powodu PZP osób dorosłych wynosi 12,6 dnia. Około 14% pacjentów wymaga przyjęcia na oddziały intensywnej opieki medycznej. U pacjentów z chorobami współistniejącymi, takimi jak choroby układu oddechowego, cukrzyca czy zastoinowa niewydolność serca, średni czas hospitalizacji wydłuża się do 13,3 dnia, w porównaniu z 10 dniami u pacjentów bez takich obciążeń. Najdłużej hospitalizowani są pacjenci z zaburzeniem odporności lub immunosupresją – średnio 16 dni [30].
Zapalenie płuc ma duży wpływ na funkcjonowanie pacjentów oraz ich rodzin. Po wystąpieniu epizodu PZP ok. 77–85% dorosłych wymaga opieki przez średnio 14–28 dni. U chorych aktywnych zawodowo PZP wymaga zwolnienia lekarskiego, które wiąże się z zaprzestaniem świadczenia pracy przez średnio ok. 3 tygodnie [21]. Szacuje się, że w Polsce w 2017 r. zapalenie płuc o etiologii pneumokokowej było przyczyną ok. 140 tys. dni absencji chorobowej osób dorosłych, co przełożyło się na utratę produktywności (koszty pośrednie) o wartości ok. 44,3 mln zł. Pneumokokowe zapalenie płuc stanowiło 89,8% kosztów związanych z absencją chorobową spowodowaną zakażeniami pneumokokami u dorosłych [31].
Szczepionki przeciw pneumokokom dostępne dla osób dorosłych
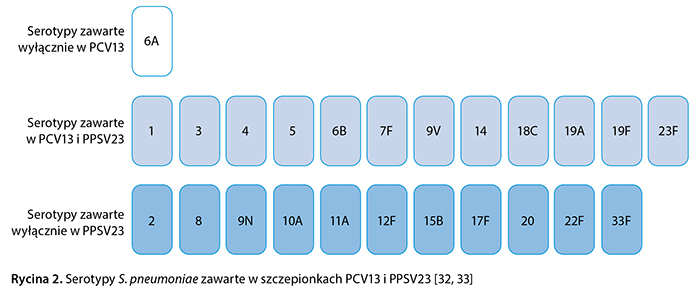
Aktualnie dostępne są dwie szczepionki przeciw pneumokokom, które można stosować w populacji osób dorosłych: 23-walentna szczepionka polisacharydowa (Pneumococcal Polysaccharide Vaccine, 23-valent – PPSV23, Pneumovax®) oraz 13-walentna szczepionka skoniugowana (Pneumococcal Conjugate Vaccine, 13-valent – PCV13, Prevenar13®) [32, 33]. Szczepionka PPSV23 dostępna jest na rynku od lat 80. ubiegłego wieku [13]. Zawiera 23 antygeny S. pneumoniae w postaci polisacharydów otoczkowych (ryc. 2). Szczepionka indukuje wytwarzanie przeciwciał i odpowiedź immunologiczną niezależną od limfocytów T. Ze względu na niedojrzałość układu immunologicznego u niemowląt i małych dzieci w tej grupie osób szczepionka nie indukuje wysokiej odpowiedzi układu odpornościowego [34]. Wobec powyższego PPSV23 wskazana jest do czynnego uodporniania populacji w wieku ≥ 2 lat, w której istnieje zwiększone ryzyko zachorowalności i zgonu z powodu zakażenia S. pneumoniae. Odpowiedź immunologiczna na PPSV23 nie jest długotrwała, dlatego zaleca się podanie kolejnej dawki szczepionki po ok. 3 latach [32].
Metaanaliza randomizowanych badań kontrolowanych (w tym z zastosowaniem szczepionek zawierających mniej serotypów S. pneumoniae) wskazywała, że skuteczność szczepionek polisacharydowych w zapobieganiu IChP spowodowanej serotypami szczepionkowymi wynosi 74% [35]. Zarówno w badaniach randomizowanych, jak i obserwacyjnych skuteczność w zapobieganiu PZP w populacji osób z chorobami przewlekłymi oraz w wieku ≥ 65 lat była niejednoznaczna [35, 36]. Nie wykazano wpływu szczepionki PPSV23 na nosicielstwo nosogardłowe serotypów szczepionkowych S. pneumoniae, co wskazuje, że prawdopodobnie nie wpływa ona na wytworzenie odporności środowiskowej (herd immunity) [37].
Skoniugowanie polisacharydu pneumokoka z białkiem nośnikowym jest kluczowym czynnikiem różniącym szczepionkę PCV13 od szczepionki PPSV23. Szczepionka skoniugowana indukuje odpowiedź układu immunologicznego zależną od limfocytów T, dzięki czemu dochodzi do tworzenia komórek pamięci immunologicznej [34]. Podstawowym schematem szczepienia za pomocą PCV13 osób dorosłych jest podanie jednej dawki. Tylko w szczególnych grupach chorych, np. po przeszczepieniu komórek hematopoetycznych szpiku kostnego, zalecany cykl szczepienia obejmuje cztery dawki szczepionki [33]. Szczepionka PCV13 zawiera 12 serotypów występujących w PPSV23 oraz jeden dodatkowy serotyp 6A (ryc. 2). Skuteczność szczepionki PCV13 w populacji dorosłych potwierdzono w jednym z największych badań klinicznych na świecie, do którego włączono blisko 84 500 pacjentów w wieku co najmniej 65 lat (Community-Acquired Pneumonia Immunization Trial in Adults – CAPiTA). W ciągu 4-letniej obserwacji skuteczność ochronna PCV13 w zapobieganiu IChP spowodowanej serotypami szczepionkowymi wyniosła 75%, a w zapobieganiu pierwszemu epizodowi PZP i PZP bez bakteriemii spowodowanych serotypami szczepionkowymi – 45% [38]. Skuteczność szczepionki PCV13 u osób w wieku powyżej 65 lat, w tym u osób z chorobami współistniejącymi, potwierdzono w badaniu przeprowadzonym w warunkach rzeczywistej praktyki klinicznej [39]. Wykazano w nim, że stosowanie PCV13 wiązało się z obniżeniem o 73% ryzyka PZP wywoływanego przez serotypy szczepionkowe, wymagającego hospitalizacji.
Profilaktyka zapaleń płuc – rekomendacje polskie i światowe
U chorych przewlekle zaleca się opracowanie kalendarza szczepień dostosowanego do ryzyka zakażenia oraz jego możliwych następstw, takich jak konieczność hospitalizacji czy możliwość zaostrzenia choroby podstawowej [40]. Zagadnienie profilaktyki zakażeń pneumokokowych jest poruszane w licznych wytycznych praktyki klinicznej dotyczących pacjentów obciążonych różnymi schorzeniami. Ponadto wiele rekomendacji wydawanych jest przez ciała doradcze lub komitety opiniujące programy szczepień w danym państwie bądź regionie.
Wytyczne dotyczące populacji ogólnej
Wytyczne dotyczące profilaktyki zakażeń pneumokokami u dorosłych wydały amerykańska organizacja Advisory Committee on Immunization Practices (ACIP) oraz kanadyjska National Advisory Committee on Immunization (NACI) [13, 41]. ACIP zaleca szczepienie wszystkich osób w wieku 65 lat i starszych. U osób w wieku ≥ 65 lat, ale bez zaburzeń odporności, implantu ślimakowego czy wycieku płynu mózgowo-rdzeniowego decyzja o szczepieniu PCV13 podejmowana jest wspólnie przez pacjenta i klinicystę (shared clinical decision-making). Wynika to z historycznie niskiej zapadalności na IChP w populacji dorosłych w wieku ≥ 65 lat w Stanach Zjednoczonych, odnotowywanej od 2014 r. – efekt pośredni 20-letnich powszechnych szczepień przeciw pneumokokom u dzieci. ACIP wskazuje jednak, że w populacji dorosłych bez zaburzeń odporności obciążenie chorobą pneumokokową wciąż jest podwyższone [13]. Podobne zalecenia wydała kanadyjska NACI [14]. Obie organizacje zalecają szczepienie dorosłych z grupy wysokiego ryzyka zakażenia S. pneumoniae, tj. osób z zaburzeniami odporności [13, 14].
Wytyczne dotyczące określonych grup ryzyka
Wytyczne praktyki klinicznej dotyczą profilaktyki zakażeń pneumokokowych u osób z określonymi chorobami współistniejącymi i czynnikami ryzyka, takimi jak: nowotwory hematologiczne lub asplenia (wytyczne Polskiego Towarzystwa Hematologów i Transfuzjologów oraz Sekcji Zakażeń Polskiej Grupy ds. Leczenia Białaczek u Dorosłych [42] bazujące na wytycznych European Conference on Infections in Leukaemia [43, 44]), nowotwory hematologiczne i lite (wytyczne National Comprehensive Cancer Network [45]), zespół nabytego niedoboru odporności (Polskie Towarzystwo Naukowe AIDS [46]), cukrzyca (wytyczne Polskiego Towarzystwa Diabetologicznego [47]), przeszczepy narządów litych (wytyczne American Society of Transplantation [48]), choroby przewlekłe płuc, takie jak POChP (wytyczne Global Initiative for Chronic Obstructive Lung Disease [49]), przewlekłe choroby serca (wytyczne European Society of Cardiology – ESC, będące wytycznymi Polskiego Towarzystwa Kardiologicznego – PTK [50]), nadciśnienie płucne (wytyczne ESC/PTK [51]) oraz autoimmunologiczne choroby zapalne (wytyczne European League Against Rheumatism [52]). Wszystkie wymienione wytyczne jednogłośnie zalecają profilaktykę zakażeń pneumokokowych. Rekomendowane jest podanie zarówno szczepionki PCV13, jak i PPSV23, przy czym szczepionka PCV13 powinna zostać podana przed szczepionką 23-walentną. Podanie szczepionki PCV13 jako pierwszej powoduje uzyskanie lepszej odpowiedzi immunologicznej na antygeny typów serologicznych wspólnych dla obu szczepionek. Optymalnym schematem szczepienia przeciw pneumokokom jest podanie jednej dawki PCV13, a po co najmniej roku (lub 8 tygodniach u osób z grupy wysokiego ryzyka) – PPSV23. Osoby, które zostały zaszczepione tylko PPSV23, powinny również otrzymać szczepionkę PCV13 [53].
Rekomendacje na czas pandemii COVID-19
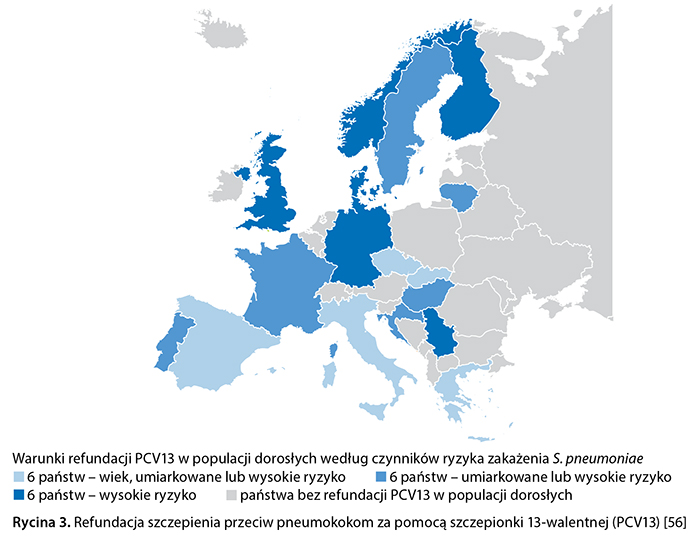
Ze względu na trwającą od marca 2020 r. pandemię COVID-19 (coronavirus disease 2019), wywołaną wirusem SARS-CoV-2, Ministerstwo Zdrowia wraz z Głównym Inspektoratem Sanitarnym wydały komunikat dotyczący szczepień w populacji dorosłych, w tym osób powyżej 60. roku życia z chorobami przewlekłymi (choroby płuc, układu krążenia, nowotwory, cukrzyca, niewydolność nerek) oraz zaburzeniami odporności. Rekomendują upowszechnienie szczepień przeciw pneumokokom i grypie u osób z grup ryzyka ze względu na zwiększone prawdopodobieństwo wystąpienia zapalenia płuc w tej populacji [54]. Komunikat ten jest spójny z rekomendacjami Światowej Organizacji Zdrowia (World Health Organization – WHO) wydanymi dla Europy, które zalecają priorytetową realizację szczepień przeciw pneumokokom i grypie sezonowej w populacjach osób szczególnie narażonych na zachorowanie w okresie pandemii COVID-19 [55]. Realizacja szczepień przeciw pneumokokom u osób dorosłych w Europie i na świecie Według danych ze stycznia 2020 r. refundację (finansowanie) szczepienia przeciw pneumokokom w populacji dorosłych i/lub osób z grup podwyższonego ryzyka zarażenia S. pneumoniae wprowadziło 45 państw na świecie, z czego 21 w Europie [56]. W większości krajów refundowane są równolegle obie szczepionki przeciw pneumokokom – PPSV23 i PCV13. W Europie tylko w 6 państwach refundację ograniczono do jednej szczepionki: w Holandii, Irlandii i Słowenii do PPSV23, natomiast w Czechach, Litwie i Słowacji do PCV13. Zakres refundacji szczepionki PCV13 jest zróżnicowany pomiędzy poszczególnymi państwami, niemiej jednak dotyczy trzech grup pacjentów: w zaawansowanym wieku (≥ 65 lat) i/lub z umiarkowanym lub wysokim ryzykiem zakażenia S. pneumoniae (ryc. 3). W większości krajów szczepionka PPSV23 jest refundowana w podobnej populacji co szczepionka PCV13. W krajach, w których szczepionka 23-walentna jest jedyną refundowaną w profilaktyce zakażeń S. pneumoniae, szczepieniami objęte są osoby w wieku ≥ 65 lat z co najmniej umiarkowanym ryzykiem zakażenia pneumokokami (Irlandia) oraz osoby z grupy wysokiego ryzyka (Holandia i Słowenia) [56].
Realizacja szczepień w Polsce
Obecnie (luty 2021 r.) w ramach Programu Szczepień Ochronnych (PSO) realizowane są obowiązkowe szczepienia przeciw pneumokokom w populacji nowo narodzonych dzieci [14]. Szczepieniem tym objęto dzieci urodzone od stycznia 2017 r., a stan zaszczepienia pełnym cyklem rocznika 2018 wyniósł 94,3% [57]. Ministerstwo Zdrowia realizuje program szczepień ochronnych za pomocą szczepionek wybranych w przetargach, w których cena produktu jest głównym kryterium. Od 2017 r. powszechne szczepienia dzieci realizowane są za pomocą skoniugowanej, 10-walentnej szczepionki przeciw pneumokokom (Synflorix®, PCV10), która nie zawiera serotypów 3, 6A i 19A. Szczepionka PCV13 stosowana jest do obowiązkowych szczepień dzieci w grupach ryzyka [58, 59]. Pomimo dostępności bezpłatnej szczepionki PCV10 dla dzieci w ramach PSO coraz więcej rodziców kupuje szczepionkę PCV13. Według badań przeprowadzonych przez IQVIA odsetki dzieci urodzonych w latach 2017–2018, 2018–2019 i 2019–2020, które zostały zaszczepione PCV13, wyniosły odpowiednio: 26%, 31% i 32% [60–62]. Program Szczepień Ochronnych na rok 2021 definiuje również populacje, w których jest zalecane, niefinansowane z budżetu państwa szczepienie przeciw pneumokokom [14]:
• dzieci do ukończenia 5. roku życia, które nie były wcześniej szczepione, oraz dzieci i młodzież należący do grup ryzyka do ukończenia 19. roku życia;
• osoby dorosłe powyżej 50. roku życia;
• dzieci i osoby dorosłe z przewlekłą chorobą serca, przewlekłą chorobą płuc, przewlekłą chorobą wątroby, w tym z marskością wątroby, przewlekłą chorobą nerek i zespołem nerczycowym, z cukrzycą, osoby uzależnione od alkoholu, palące papierosy;
• dzieci i osoby dorosłe z wyciekiem płynu mózgowo-rdzeniowego, implantem ślimakowym;
• dzieci i osoby dorosłe z anatomiczną lub czynnościową asplenią: sferocytozą i innymi hemoglobinopatiami, z wrodzoną i nabytą asplenią;
• dzieci i osoby dorosłe z zaburzeniami odporności: wrodzonymi i nabytymi niedoborami odporności, zakażeniem HIV, białaczką, chorobą Hodgkina, uogólnioną chorobą nowotworową związaną z leczeniem immunosupresyjnym, w tym przewlekłą steroidoterapią i radioterapią, szpiczakiem mnogim.
Programy samorządowe
Ze względu na brak refundacji szczepień przeciw pneumokokom w populacji dorosłych w Polsce (stan na luty 2021 r.) są one realizowane przez liczne jednostki samorządów terytorialnych. Celem działań podjętych przez samorządy lokalne jest poprawa stanu zdrowia lokalnej społeczności poprzez zmniejszenie ryzyka zakażenia S. pneumoniae. W latach 2016–2020 Agencja Oceny Technologii Medycznych i Taryfikacji (AOTMiT) zaopiniowała pozytywnie lub pozytywnie warunkowo 22 programy zdrowotne dotyczące profilaktyki zakażeń przeciw pneumokokom w populacji dorosłych lub w szczególnych grupach osób [63]. Większość programów (77%) obejmowała populację w wieku powyżej 50–65 lat, tylko jeden program był skierowany do osób w wieku powyżej 75 lat. Cztery programy dotyczyły szczepień przeciw pneumokokom u osób szczególnie narażonych na zakażenia S. pneumoniae, tj. z guzami litymi lub nowotworami hematologicznymi (2 programy), nowotworami złośliwymi (1 program) lub wyłącznie z nowotworami hematologicznymi (1 program). Tylko jeden z programów dotyczących chorych onkologicznych kierowany był do osób w wieku ≥ 18 lat, w pozostałych nie wyznaczono dolnej granicy wieku. W 40% programów skierowanych do populacji w wieku ≥ 50 lat kryterium włączenia były: nieżyt oskrzeli i dychawica oskrzelowa lub przewlekła choroba płuc (4 programy) albo jeden z czynników ryzyka – cukrzyca, POChP lub choroby krążeniowo-naczyniowe (4 programy).
W połowie programów zaplanowano zaszczepienie co najmniej 1400 osób (w sumie 96 tys. osób, czyli ok. 8,8 tys. osób na program). Programy realizowane w Krakowie oraz w Kielcach należą do największych i przewidują zaszczepienie odpowiednio ok. 28 tys. i 38 tys. osób przez cały okres ich trwania. Aktualnie 9 programów samorządowych jest w trakcie realizacji, 8 jest planowanych, a pozostałe (5) – zakończone [63]. Programy, które obecnie są już zakończone, w niektórych miastach podlegają wznowieniu. We wszystkich programach zdrowotnych szczepienia realizowano za pomocą szczepionki 13-walentnej.
Podsumowanie
Pozaszpitalne zapalenie płuc jest jednym z głównych globalnych problemów zdrowia publicznego. Choć częstość występowania zapaleń płuc o etiologii pneumokokowej raportowana w badaniach jest zróżnicowana, S. pneumoniae stanowi główny czynnik etiologiczny u osób dorosłych. Pomimo udokumentowanego pośredniego wpływu szczepień populacji dzieci na zmniejszenie zapadalności na inwazyjne postacie zakażenia pneumokokami u dorosłych w wieku ≥ 65 lat, rezydualne obciążenie chorobami pneumokokowymi w tej populacji wciąż jest wysokie [13]. Wyrazem tego są liczne rekomendacje towarzystw naukowych i organizacji wskazujące na zasadność szczepień przeciw pneumokokom w populacji osób dorosłych i/lub w grupach podwyższonego ryzyka zakażenia. Z uwagi na brak finansowania w Polsce szczepień przeciw pneumokokom osób dorosłych profilaktyka zakażeń podejmowana jest przez liczne jednostki samorządu terytorialnego.
Szczepienie osób dorosłych, zwłaszcza najbardziej narażonych na zakażenie S. pneumoniae i powikłania, umożliwia zmniejszenie negatywnych skutków medycznych PZP, tj. zaostrzenia choroby podstawowej, wystąpienia powikłań, w tym powikłań sercowo-naczyniowych i zgonu. Ponadto szczepionka 13-walentna zapewnia ochronę przed zakażeniem serotypami 3, 6A i 19A, które nie są zawarte w szczepionce 10-walentenej, stosowanej w powszechnych szczepieniach dzieci w Polsce. Doświadczenia państw europejskich wskazują na ograniczony wpływ lub brak pośredniego wpływu szczepienia dzieci za pomocą PCV10 na zapadalność na IChP spowodowaną serotypami 3, 6A i 19A w populacji niezaszczepionych osób dorosłych w wieku ≥ 65 lat [5]. Jak wskazują dane KOROUN, serotypy te odgrywają istotną rolę w epidemiologii inwazyjnej choroby pneumokokowej w Polsce [25].
Profilaktyka zakażeń pneumokokowych u osób dorosłych z chorobami przewlekłymi i zaburzeniami odporności oraz u wszystkich osób, które ukończyły 50. rok życia, pozwala na ograniczenie liczby zachorowań na PZP i zmniejszenie obciążenia nimi systemu opieki zdrowotnej. Koszty hospitalizacji są głównym składnikiem bezpośrednich kosztów medycznych leczenia zapaleń płuc. W 2019 r. wydatki NFZ na hospitalizację osób w wieku ≥ 65 lat z powodu PZP wyniosły ok. 118,8 mln zł [27, 28]. Z uwagi na starzejącą się populację Polski koszty leczenia PZP będą sukcesywnie rosnąć w ciągu najbliższych lat. Zapobieganie zakażeniom pneumokokowym będzie miało pozytywne konsekwencje również w zakresie kosztów społecznych poprzez ograniczenie absencji chorobowej wynikającej z zapaleń płuc u osób aktywnych zawodowo. Profilaktyka zakażeń S. pneumoniae wydaje się więc kluczowa w zmniejszaniu obciążenia chorobą zarówno pacjentów, jak i systemu opieki zdrowotnej. Jest to szczególnie istotne w czasie trwania pandemii, kiedy zachowanie wydolności systemu opieki szpitalnej jest jednym z najważniejszych celów.
Piśmiennictwo
1. Hryniewicz W, Albrecht P, Radzikowski A (red.). Rekomendacje postępowania w pozaszpitalnych zakażeniach układu oddechowego. Narodowy Instytut Leków, Warszawa 2017.
2. Główny Urząd Statystyczny. Rocznik Demograficzny 2020. Warszawa 2020.
3. Simell B, Auranen K, Käyhty H i wsp. The fundamental link between pneumococcal carriage and disease. Expert Rev Vaccines 2012; 11: 841-855.
4. Said MA, Johnson HL, Nonyane BA i wsp. Estimating the burden of pneumococcal pneumonia among adults: a systematic review and meta-analysis of diagnostic techniques. PLoS One 2013; 8: e60273.
5. Hanquet G, Krizova P, Valentiner-Branth P i wsp.; SpIDnet/I-MOVE+ Pneumo Group. Effect of childhood pneumococcal conjugate vaccination on invasive disease in older adults of 10 European countries: implications for adult vaccination. Thorax 2019; 74: 473-482.
6. Center for Disease Control and Prevention; Manual for the Surveillance of Vaccine-Preventable Diseas-es. https://www.cdc.gov/vaccines/pubs/surv-manual/chpt11-pneumo.html [dostęp: 11.12.2020]
7. Griffin MR, Zhu Y, Moore MR i wsp. U.S. Hospitalizations for Pneumonia after a Decade of Pneumococcal Vaccination. N Engl J Med 2013; 369: 155-163.
8. Sherwin RL, Gray S, Alexander R i wsp. Distribution of 13-valent pneumococcal conjugate vaccine Streptococcus pneumoniae serotypes in US adults aged ≥ 50 years with community-acquired pneumonia. J Infect Dis 2013; 208: 1813-1820.
9. Welte T, Torres A, Nathwani D. Clinical and economic burden of community-acquired pneumonia among adults in Europe. Thorax 2012; 67: 71-79.
10. Lode HM. Managing community-acquired pneumonia: a European perspective. Respir Med 2007; 101: 1864-1873.
11. Harat R, Alexander R, Gray S i wsp. Prospective, population-based surveillance of the burden of Streptococcus pneumoniae in community-acquired pneumonia in older adults, Chrzanów County, Poland, 2010 to 2012. Pneumonol Alergol Pol 2016; 84: 95-103.
12. Klein EY, Monteforte B, Gupta A i wsp. The frequency of influenza and bacterial coinfection: a systematic review and meta-analysis. Influenza Other Respir Viruses 2016; 10: 394-403.
13. Matanock A, Lee G, Gierke R i wsp. Use of 13-Valent Pneumococcal Conjugate Vaccine and 23-Valent Pneumococcal Polysaccharide Vaccine Among Adults Aged ≥ 65 Years: Updated Recommendations of the Advisory Committee on Immunization Practices. MMWR Morb Mortal Wkly Rep 2019; 68: 1069-1075. Erratum in: MMWR Morb Mortal Wkly Rep 2020; 68: 1195.
14. Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021. http://dziennikmz.mz.gov.pl/DUM_MZ/2020/117/akt.pdf [dostęp: 01.03.2021]
15. Pelton SI, Bornheimer R, Doroff R i wsp. Decline in pneumococcal disease attenuated in older adults and those with comorbidities following universal childhood PCV13 immunization. Clin Infect Dis 2019; 68: 1831-1838.
16. Shea KM, Edelsberg J, Weycker D i wsp. Rates of pneumococcal disease in adults with chronic medical conditions. Open Forum Infect Dis 2014; 1: ofu024.
17. Gouveia M, Jesus G, Inês M i wsp. Cost-effectiveness of the 13-valent pneumococcal conjugate vaccine in adults in Portugal versus “no vaccination” and versus vaccination with the 23-valent pneumococcal polysaccharide vaccine. Hum Vaccin Immunother 2019; 15: 850-858.
18. Kuchenbecker U, Chase D, Reichert A i wsp. Estimating the cost-effectiveness of a sequential pneumococcal vaccination program for adults in Germany. PLoS One 2018; 13: e0197905.
19. Główny Urząd Statystyczny. Prognoza ludności na lata 2014–2020. Warszawa 2014.
20. Ramirez JA, Wiemken TL, Peyrani P i wsp. Adults hospitalized with pneumonia in the United States: Incidence, epidemiology, and mortality. Clin Infect Dis 2017; 65: 1806-1812.
21. Wyrwich KW, Yu H, Sato R, Powers JH. Observational longitudinal study of symptom burden and time for recovery from community-acquired pneumonia reported by older adults surveyed nationwide using the CAP Burden of Illness Questionnaire. Patient Relat Outcome Meas 2015; 6: 215-223.
22. Bergh C, Fall K, Udumyan R i wsp. Severe infections and subsequent delayed cardiovascular disease. Eur J Prev Cardiol 2017; 24: 1958-1966.
23. Ruiz LA, Serrano L, España PP i wsp. Factors influencing long-term survival after hospitalization with pneumococcal pneumonia. J Infect 2019; 79: 542-549.
24. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny. Zakład Epidemiologii Chorób Zakaźnych i Nadzoru. Główny Inspektorat Sanitarny. Departament Przeciwepidemiczny i Ochrony Sanitarnej Granic. Choroby zakaźne i zatrucia w Polsce w 2019 roku. Warszawa 2020.
25. Skoczyńska A, Wróbel-Pawelczyk I, Gołębiewska A i wsp. Inwazyjna choroba pneumokokowa w Polsce w 2019 roku (dane KOROUN), 2020. http://koroun.nil.gov.pl/wp-content/uploads/2020/06/Inwazyjna-choroba-pneumokokowa-IChP-w-Polsce-w-2019-roku.pdf [dostęp: 21.01.2021]
26. Skoczyńska A, Kuch A, Sadowy E i wsp.; Participants of a laboratory-based surveillance of community acquired invasive bacterial infections (BINet). Recent trends in epidemiology of invasive pneumococcal disease in Poland. Eur J Clin Microbiol Infect Dis 2015; 34: 779-787.
27. Dane Narodowego Funduszu Zdrowia (NFZ) dotyczące zapaleń płuc w Polsce w 2019 roku. Przekazane w dniu 04.01.2021 przez p. Dariusza Dziełaka, Dyrektora Departamentu Analiz i Innowacji NFZ, w odpowiedzi na wniosek z dnia 17.12.2020 roku. Znak pisma: DAiI.0123.105.2020; 2021.1424.BEKO.
28. Narodowy Fundusz Zdrowia (NFZ). Statystyka świadczenia/Świadczenia JGP. https://statystyki.nfz.gov.pl/Benefits/1a [dostęp: 22.02.2021]
29. European Respiratory Society. European lung white book. Chapter 18: Acute lower respiratory infections. https://www.erswhitebook.org/ [dostęp: 25.02.2021]
30. Ostermann H, Garau J, Medina J i wsp.; REACH study group. Resource use by patients hospitalized with community-acquired pneumonia in Europe: analysis of the REACH study. BMC Pulm Med 2014; 14: 36.
31. Golicki D, Jaskowiak K, Dobrowolska I, Niewada M. Indirect costs of pneumococcal diseases in Poland: estimation based on the data of the Social Insurance Institution (ZUS) regarding sickness absence. JHPOR 2019: 1-8.
32. Charakterystyka Produktu Leczniczego Pneumovax23®.
33. Charakterystyka Produktu Leczniczego Prevenar13®.
34. Pollard AJ, Perrett KP, Beverley PC. Maintaining protection against invasive bacteria with protein-polysaccharide conjugate vaccines. Nat Rev Immunol 2009; 9: 213-220.
35. Moberley S, Holden J, Tatham DP, Andrews RM. Vaccines for preventing pneumococcal infection in adults. Cochrane Database Syst Rev 2013: CD000422.
36. Tin Tin Htar M, Stuurman AL, Ferreira G i wsp. Effectiveness of pneumococcal vaccines in preventing pneumonia in adults, a systematic review and meta-analyses of observational studies. PLoS One 2017; 12: e0177985.
37. Herva E, Luotenen J, Timonen M i wsp. The effect of polyvalent pneumococcal polysaccharide vaccine on nasophar-yngeal and nasal carriage of streptococcus pneumoniae. Scand J Inf Dis 1980; 12: 97-100.
38. Bonten MJ, Huijts SM, Bolkenbaas M i wsp. Polysaccharide conjugate vaccine against pneumococcal pneumonia in adults. N Engl J Med 2015; 372: 1114-1125.
39. McLaughlin JM, Jiang Q, Isturiz RE i wsp. Effectiveness of 13-Valent Pneumo-coccal Conjugate Vaccine Against Hospitalization for Community-Acquired Pneumonia in Older US Adults: A Test-Negative Design. Clin Infect Dis 2018; 67: 1498-1506.
40. Wysocki J, Mrukowicz J. Immunoprofilaktyka chorób zakaźnych u dorosłych. Medycyna Praktyczna 2019. https://www.mp.pl/interna/chapter/B16.II.18.10. [dostęp: 22.02.2021]
41. Government of Canada. Pneumococcal vaccine: Canadian Immunization Guide. https://www.canada.ca/en/public-health/services/publications/healthy-living/canadian-immunization-guide-part-4-active-vaccines/page-16-pneumococcal-vaccine.html#a10 [dostęp: 19.01.2021]
42. Hus I, Piekarska A, Roliński J i wsp. Szczepienia ochronne u dorosłych chorych na nowotwory hematologiczne oraz u chorych z asplenią – zalecenia PTHiT i sekcji do spraw zakażeń PALG. Acta Haematologica Polonica 2018; 49: 93-101.
43. Cordonnier C, Einarsdottir S, Cesaro S i wsp.; European Conference on Infections in Leukaemia group. Vaccination of haemopoietic stem cell transplant recipients: guidelines of the 2017 European Confer-ence on Infections in Leukaemia (ECIL 7). Lancet Infect Dis 2019; 19: e200-e212.
44. Mikulska M, Cesaro S, de Lavallade H i wsp.; European Conference on Infections in Leukaemia group. Vaccination of patients with haematological malignancies who did not have transplantations: guidelines from the 2017 European Conference on Infections in Leukaemia (ECIL 7). Lancet Infect Dis; 19: e188-e199. Erratum in: Lancet Infect Dis 2019; 19: e109.
45. National Comprehensive Cancer Network. NCCN Clinical Practice Guidelines in Oncology. Prevention and Treatment of Cancer-Related Infections. Version 2.2020 – june 5, 2020.
46. Zasady opieki nad osobami zakażonymi HIV. Zalecenia Polskiego Towarzystwa Naukowego AIDS 2019. Parczewski M, Bociąga-Jasik M, Inglot M i wsp. (red.). Polskie Towarzystwo Naukowe AIDS, Warszawa 2019.
47. Araszkiewicz A, Bandurska-Stankiewicz E, Budzyński A i wsp. 2020 Guidelines on the management of diabetic patients. A position of Diabetes Poland. Clin Diabetol 2020; 9: 1-101.
48. Danziger-Isakov L, Kumar D; AST ID Community of Practice. Vaccination of solid organ transplant candidates and recipients: Guidelines from the American society of transplantation infectious diseases community of practice. Clin Transplant 2019; 33: e13563. Erratum in: Clin Transplant 2020; 34: e13806.
49. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiavie for Chronic Obstructive Lung Disease, 2021. https://goldcopd.org/2021-gold-reports/ [dostęp: 30.12.2020]
50. Ponikowski P, Voors A, Anker S i wsp. Wytyczne ESC dotyczące diagnostyki i leczenia ostrej i przewlekłej niewydolności serca w 2016 roku. Kardiol Pol 2016; 74: 1037-1147.
51. Galie N, Humbert M, Vachiery JL i wsp. Wytyczne ESC/ERS dotyczące rozpoznawania i leczenia nadciśnienia płucnego w 2015 roku. Kardiol Pol 2015; 73: 1127-1206.
52. Furer V, Rondaan C, Heijstek MW i wsp. 2019 update of EULAR recommendations for vaccination in adult patients with autoimmune inflammatory rheumatic diseases. Ann Rheum Dis 2020; 79: 39-52.
53. Greenberg RN, Gurtman A, Frenck RW i wsp. Sequential administration of 13-valent pneumococcal conjugate vaccine and 23-valent pneumococcal polysaccharide vaccine in pneumococcal vaccine-naïve adults 60–64 years of age. Vaccine 2014; 32: 2364-2374.
54. Ministerstwo Zdrowia. Komunikat w sprawie wykonywania szczepień ochronnych w czasie pandemii COVID-19 z dnia 17 kwietnia 2020. https://www.gov.pl/web/zdrowie/komunikat-sprawie-wykonywania-szczepien-ochronnych-w-czasie-pandemii-covid-19 [dostęp: 21.01.2021]
55. World Health Organization. Regional Office for Europe. Guidance on routine immunization services during COVID-19 pandemic in the WHO European Region, 20 March 2020.
56. Dane od firmy Pfizer Polska.
57. Szczepienia ochronne w Polsce w 2019 roku. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny. Zakład Epidemiologii Chorób Zakaźnych i Nadzoru. Główny Inspektorat Sanitarny, Departament Przeciwepidemiczny i Ochrony Sanitarnej Granic. Warszawa 2020.
58. Zakład Zamówień Publicznych przy Ministrze Zdrowia. Szczepionka skoniugowana przeciwko Pneumokokom dla dzieci kompatybilna ze szczepionką PCV10 – do kontynuacji rozpoczętych cykli szczepień w I i II kwartale 2020 r. ZZP-11/20.
59. Zakład Zamówień Publicznych przy Ministrze Zdrowia. Szczepionka skoniugowana przeciwko pneumokokom dla dzieci kompatybilna ze szczepionką PCV13 – do szczepienia dzieci z grup ryzyka do 5 r. życia. ZZP-12/20.
60. Botwicz A, Ruszczak-Żbikowska J. Poziom wyszczepialności szczepionką Prevenar oraz czynniki wzrostu – perspektywa lekarzy (czerwiec 2018). Wyniki badania ankietowego. Warszawa, IQVIA 2018;1-51.
61. Botwicz A, Ruszczak-Żbikowska J, Bieńkowska G i wsp. Poziom wyszczepialności szczepionką Prevenar 13 oraz czynniki wzrostu – perspektywa lekarzy (wrzesień 2019). Wyniki badania ankietowego. Warszawa, IQVIA 2019; 1-35.
62. Botwicz A, Bieńkowska G, Porowska S. Poziom wyszczepialności szczepionką Prevenar 13 oraz czynniki wzrostu – perspektywa lekarzy (grudzień 2020). Raport z badania ilościowego. Warszawa, IQVIA 2020; 1-45.
63. Agencja Oceny Technologii Medycznych i Taryfikacji. Opinie do programów do polityki zdrowotnej. https://bipold.aotm.gov.pl/index.php/repozytorium-ppz-2 [dostęp: 15.02.2021]
Pozaszpitalne zapalenia płuc
Pozaszpitalne zapalenie płuc jest poważną chorobą zakaźną i jedną z głównych przyczyn hospitalizacji osób dorosłych. Zapalenie płuc stanowi ostry stan zapalny miąższu płucnego, któremu towarzyszy naciek komórek zapalnych oraz wysięk w przestrzeni międzypęcherzykowej. U chorych występują zaburzenia czynności oddychania oraz następstwa ogólnoustrojowe, takie jak kwasica oddechowa i wstrząs septyczny [1]. Zapalenia płuc dzieli się na pozaszpitalne (PZP), gdy do zakażenia dochodzi poza szpitalem, oraz szpitalne, gdy do zakażenia dochodzi podczas co najmniej 2-dniowej hospitalizacji. Chociaż większość pacjentów leczona jest ambulatoryjnie, szacuje się, że w Europie ok. 1 mln osób rocznie wymaga pobytu w szpitalu z powodu PZP. Według danych Głównego Urzędu Statystycznego (GUS) w 2018 r. w Polsce w populacji w wieku ≥ 65 lat zapalenie płuc było czwartą najczęstszą przyczyną zgonu (ok. 5% wszystkich zgonów), po chorobach układu krążenia i nowotworach [2]. Zapalenie płuc może być spowodowane zakażeniem wirusowym, bakteryjnym, grzybiczym lub pasożytniczym. Najczęstszą przyczyną zachorowań na PZP o ciężkim przebiegu są bakterie Streptococcus pneumoniae (S. pneumoniae), potocznie nazywane pneumokokami. Kolonizują one błonę śluzową nosa i gardła, często nie wywołując przy tym żadnych objawów. Rozprzestrzenienie się kolonii pneumokoków może prowadzić do nieinwazyjnej choroby, takiej jak zapalenie ucha środkowego i zapalenie płuc, lub inwazyjnej choroby pneumokokowej (IChP), mającej postać zapalenia płuc z bakteriemią, zapalenia opon mózgowo-rdzeniowych (ZOMR) lub posocznicy.
Szczególnie narażone na zwiększoną zachorowalność oraz umieralność z powodu ciężkiej choroby pneumokokowej są dzieci oraz osoby starsze, zwłaszcza po 65. roku życia [3]. U dorosłych najczęstszą postacią zakażenia S. pneumoniae jest PZP, ok. 1/4 przypadków ma charakter inwazyjny [4]. W państwach, w których wprowadzono powszechne szczepienie przeciw pneumokokom w populacji dzieci do ukończenia 2. roku życia, odnotowuje się spadek zapadalności na IChP w niezaszczepionej populacji osób dorosłych, zwłaszcza w wieku ≥ 65 lat [5, 6]. Wpływ szczepień dzieci na zapadalność na zapalenie płuc w populacji dorosłych wciąż nie jest do końca określony [7, 8]. Pneumokokowe zapalenie płuc pozostaje istotnym problemem medycznym u osób starszych oraz osób z chorobami współistniejącymi. Streptococcus pneumoniae jako główny czynnik etiologiczny bakteryjnego pozaszpitalnego zapalenia płuc
Częstość występowania zapalenia płuc o etiologii pneumokokowej
Dokładne oszacowanie odsetka przypadków PZP o etiologii pneumokokowej jest trudne ze względu na brak rutynowych badań mikrobiologicznych, różnice w czułości i swoistości testów diagnostycznych oraz powszechne stosowanie antybiotyków [9]. Z tego względu raportowany w badaniach odsetek przypadków PZP spowodowanych przez S. pneumoniae jest zróżnicowany i waha się od kilku do kilkudziesięciu procent. Średni odsetek PZP u dorosłych spowodowanych przez S. pneumoniae wynosi od 17,3% do 35% [4, 9]. Szacuje się, że ok. 25% pneumokokowych PZP stanowią przypadki z bakteriemią [4]. Udział etiologii pneumokokowej w zapaleniach płuc leczonych w warunkach ambulatoryjnych raportowany jest przez nielicznych autorów. Szacuje się, że w Europie pneumokoki są przyczyną ok. 19,3% zapaleń płuc leczonych w ramach podstawowej opieki zdrowotnej (POZ) [10].
Szczegółowe dane dotyczące etiologii PZP w Polsce są bardzo ograniczone. Harat i wsp. [11] w badaniu przeprowadzonym w gminie Chrzanów w latach 2010–2012 wykazali, że zapalenia płuc o etiologii pneumokokowej w populacji w wieku ≥ 65 lat stanowiły 11–12%. Badaniem objęto osoby leczone w ramach POZ oraz w szpitalu. Jak wskazują autorzy, odsetek przypadków o etiologii pneumokokowej prawdopodobnie był zaniżony ze względu na stosowanie antybiotyków u 25% pacjentów na krótko przed włączeniem do badania [11].
Pneumokoki a grypa
Pozaszpitalne zapalenie płuc stanowi ciężkie i najczęstsze powikłanie zakażenia wirusem grypy. Wirusowemu zakażeniu płuc towarzyszą koinfekcje bakteryjne, a wtórne bakteryjne zapalenie płuc jest główną przyczyną chorobowości i umieralności w okresach epidemii grypy. Patogenem najczęściej wykrywanym wśród pacjentów z grypą są pneumokoki. Według danych z 27 badań przeprowadzonych w okresie od 1982 do 2014 r. S. pneumoniae były wykrywane u 35% chorych hospitalizowanych z powodu zapalenia płuc z potwierdzonym laboratoryjnie zakażeniem wirusem grypy. Innymi bakteriami wykrywanymi u tych pacjentów były Staphylococcus aureus (28%), Streptococcus pyogenes (6%) i Pseudomonas aeruginosa (7%) [12].
Czynniki ryzyka zakażeń Streptococcus pneumoniae
Czynniki zwiększające ryzyko zakażenia S. pneumoniae w populacji osób starszych przedstawiono w tabeli 1 [13, 14]. Zaawansowany wiek jest podstawowym czynnikiem zwiększającym ryzyko zarówno zakażenia S. pneumoniae, jak i wystąpienia PZP. U osób w wieku powyżej 65 lat częstość hospitalizacji z powodu PZP jest blisko 6-krotnie większa niż u osób w wieku 18–65 lat [15]. Ryzyko wystąpienia PZP wzrasta u osób immunokompetentnych z chorobami przewlekłymi lub wykazujących niezdrowe zachowania (czynniki umiarkowanego ryzyka). Częstość zachorowań na pneumokokowe PZP w populacji w wieku 65 lat i więcej jest 3-krotnie większa u osób z cukrzycą i 4-krotnie większa u osób z przewlekłymi chorobami serca lub reumatologicznymi w porównaniu z osobami zdrowymi.

Najwyższa częstość zachorowań na pneumokokowe PZP występuje u osób z przewlekłą chorobą płuc i jest u nich 8-krotnie większa niż u osób bez dodatkowych obciążeń [16]. Najbardziej predysponowane do zakażeń S. pneumoniae są osoby z chorobami powodującymi zaburzenia odporności, z implantem ślimakowym lub wyciekiem płynu mózgowo-rdzeniowego (czynniki wysokiego ryzyka). W populacji w wieku ≥ 65 lat wystąpienie pneumokokowego PZP odnotowywane jest od 4 razy częściej u osób stosujących leczenie immunosupresyjne do 10 razy częściej u osób z anatomiczną lub czynnościową asplenią w porównaniu z osobami zdrowymi w tym samym wieku [16]. Współwystępowanie kilku czynników ryzyka zwiększa prawdopodobieństwo wystąpienia PZP – u osób z co najmniej trzema chorobami przewlekłymi jest ono równie wysokie jak u osób z zaburzeniami odporności [15]. Częstość występowania chorób przewlekłych wzrasta wraz z wiekiem. Według badań europejskich odsetek osób w wieku ≥ 65 lat z co najmniej jednym z czynników wymienionych w tabeli 1 waha się od 40% [17] do 68% [18] i średnio wynosi ok. 51%. Z uwagi na starzenie się społeczeństwa polskiego udział osób szczególnie narażonych na zakażenie S. pneumoniae istotnie wzrośnie w ciągu najbliższych 30 lat. Według prognozy GUS z 2014 r. odsetek osób w wieku 65 lat w Polsce w 2050 r. zwiększy się blisko dwukrotnie, do 32,7% [19].
Konsekwencje zdrowotne pozaszpitalnych zapaleń płuc
Wystąpienie PZP wiąże się z wieloma krótko- i długoterminowymi konsekwencjami zdrowotnymi [20]. U znaczącego odsetka chorych następuje zaostrzenie choroby podstawowej – od 10% u osób z cukrzycą do 20% u osób z nadciśnieniem i 24% u osób z przewlekłą obturacyjną chorobą płuc (POChP). Czas powrotu do stanu zdrowia sprzed wystąpienia PZP może wynosić od ok. 18 dni u chorych z cukrzycą do ok. 50–60 dni u chorych z przewlekłą rozedmą płuc i POChP [21]. W badaniach klinicznych wykazano, że poważna infekcja dolnych dróg oddechowych u dorosłych wiąże się ze zwiększonym krótko- i długoterminowym ryzykiem wystąpienia choroby sercowo-naczyniowej. W ciągu roku od epizodu posocznicy lub PZP ryzyko to jest 6-krotnie większe i pozostaje istotnie podwyższone przez kolejne 4 lata [22]. Pozaszpitalne zapalenie płuc jest ciężką chorobą, która może prowadzić do zgonu. Szacuje się, że ok. 13% dorosłych pacjentów umiera w ciągu 30 dni od hospitalizacji z powodu PZP, a kolejne 30% w ciągu pierwszego roku [20]. Czynnikami zwiększającymi ryzyko zgonu z powodu PZP są choroby współistniejące, takie jak POChP, niewydolność serca, nadużywanie alkoholu oraz palenie tytoniu [9]. Pozaszpitalne zapalenie płuc ma więc odległe konsekwencje zdrowotne, prowadzące do pogorszenia ogólnego stanu zdrowia. Przeżycie 5-letnie po hospitalizacji z powodu pneumokokowego PZP u dorosłych z chorobami przewlekłymi wynosi ok. 60% w porównaniu z 89% w populacji bez chorób współistniejących [23].

Zapadalność na inwazyjne zakażenia pneumokokowe w Polsce
W Polsce nadzór nad inwazyjnymi zakażeniami pneumokokowymi prowadzony jest przez Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny (NIZP-PZH), który gromadzi dane o liczbie przypadków IChP, oraz przez system Krajowego Ośrodka Referencyjnego ds. Diagnostyki Bakteryjnych Zakażeń Ośrodkowego Układu Nerwowego (KOROUN), który dostarcza informacji o charakterystyce mikrobiologicznej. Zgodnie z danymi NIZP-PZH w Polsce w 2019 r. odnotowano 1541 przypadków IChP [24]. W tym samym okresie KOROUN przeprowadziło badanie mikrobiologiczne izolatów pochodzących od 1088 chorych. Wykrywalność IChP (w tym zapaleń płuc z bakteriemią) w 2019 r. była najwyższa w populacji osób w wieku ≥ 65 lat (6,91 na 100 tys. osób) oraz w wieku 45–64 lat (3,61 na 100 tys. osób) [25]. Jak wskazują dane KOROUN z lat 2011–2013, zapalenie płuc z bakteriemią lub posocznicą dotyczyło 43,4% osób w wieku ≥ 80 lat, w porównaniu z 19,2% u dzieci w wieku < 5 lat [26]. Serotypem odpowiedzialnym za największą liczbę przypadków IChP w 2019 r. w populacji ogólnej był serotyp 3 (259 przypadków, 28%). W populacji osób w wieku 65 lat drugą i trzecią przyczyną IChP były serotypy 19A i 22F (odpowiednio 7% i 6%). Serotyp 19A, obok serotypu 19F, charakteryzuje się największą antybiotykoopornością (odpowiednio 75% i 80% izolatów wielolekoopornych). W 2019 r. spośród osób ze znanym zakończeniem IChP zmarło 38,7%, z czego najwyższe współczynniki śmiertelności dotyczyły osób dorosłych: od 37,5% w grupie w wieku 25–44 lat do 44,4% w grupie ≥ 65 lat [25]. Ze względu na brak informacji o zakończeniu choroby dla wszystkich zgłoszonych przypadków odsetek śmiertelności z powodu IChP według KOROUN jest wyższy niż podawany w literaturze.
Pozaszpitalne zapalenie płuc w Polsce
Danych dotyczących obciążenia systemu opieki zdrowotnej wynikającego z PZP dostarcza Narodowy Fundusz Zdrowia (NFZ). Dane NFZ pozwalają na analizę rozpoznań zapaleń płuc leczonych w ramach POZ, hospitalizacji, odsetka zgonów oraz chorób współistniejących (rozpoznań dodatkowych) u hospitalizowanych pacjentów [27]. Według NFZ w 2019 r. w ramach POZ z powodu zapaleń płuc leczonych było 604,3 tys. pacjentów, z czego ok. 63,6% stanowiły osoby w wieku ≥ 18 lat (n = 384 400). Osoby w wieku 65 i więcej lat stanowiły, po dzieciach, drugą co do częstości grupę chorych (29,4%, n = 177 500). Leczenie szpitalne zapaleń płuc realizowane jest w ramach czterech jednorodnych grup pacjentów (JGP): zapalenie płuc bez powikłań (D48), zapalenie płuc z powikłaniami (D47), zapalenie płuc nietypowe (D18) oraz ropień płuc, ropowica (D17). W 2019 r. liczba hospitalizacji z powodu PZP w ramach wymienionych JGP wyniosła 76,5 tys., z czego 54,9 tys. hospitalizacji dotyczyło osób w wieku 18 lat i więcej. Wśród hospitalizowanych pacjentów prawie 50% stanowiły osoby w wieku 65 i więcej lat, a blisko 1/3 – osoby w wieku 75 i więcej lat (32%). Zapadalność na PZP leczone w szpitalu wyniosła od 36,2 na 100 tys. w grupie wiekowej 18–49 lat do 908,1 na 100 tys. w grupie wiekowej ≥ 75 lat (tab. 2).
Osoby w wieku ≥ 65 lat najczęściej były hospitalizowane w ramach JGP D18 (50%), w której leczeni są m.in. chorzy z rozpoznaniami zapaleń płuc o etiologii pneumokokowej. Zapalenie płuc z powikłaniami (JGP D47) stanowiło przyczynę 11% hospitalizacji z powodu PZP. W tej JGP 77% stanowiły osoby w wieku ≥ 65 lat [27]. Mediana czasu pobytu w szpitalu z powodu PZP wyniosła od 7 dni (JGP D48) do 11 dni (JGP D17) [28].
Dane NFZ wskazują, że w 2019 r. częstość zgonów z powodu zapalenia płuc wyniosła 9,8% w populacji ogólnej hospitalizowanych pacjentów oraz 20% w grupie osób w wieku ≥ 75 lat. Przeważająca część wszystkich zgonów z powodu PZP leczonego szpitalnie (6567 na 7684, 85%) dotyczyła osób w wieku powyżej 65 lat (ryc. 1) [27]. W 2019 r. u osób w wieku ≥ 65 lat hospitalizowanych z powodu PZP zidentyfikowano prawie 700 chorób współistniejących. Rozpoznania dotyczyły chorób związanych z układem krążenia – samoistnego nadciśnienia (51%), niewydolności serca (29%), przewlekłej choroby niedokrwiennej serca (22%). Ponadto u 23% hospitalizowanych pacjentów występowała cukrzyca insulinozależna, a u ok. 20% inna przewlekła zaporowa choroba płuc [27]. Czynnik etiologiczny zapalenia płuc u znakomitej większości pacjentów nie został rozpoznany. Wśród pacjentów hospitalizowanych aż 82% stanowiły przypadki zapalenia płuc wywołanego nieokreślonym drobnoustrojem (ICD-10: J18), a w następnej kolejności (13%) zapalenia płuc bakteryjnego niesklasyfikowanego gdzie indziej (ICD-10: J22). Zapalenie płuc wywołane S. pneumoniae (ICD-10: J13) rozpoznano u 0,1% pacjentów leczonych w ramach POZ oraz u 2,2% pacjentów hospitalizowanych [27]. Tak niski odsetek rozpoznań etiologii pneumokokowej wynika z faktu, że rutynowo nie przeprowadza się diagnostyki mikrobiologicznej zapaleń płuc leczonych w warunkach ambulatoryjnych czy szpitalnych. Badania mikrobiologiczne zaleca się u pacjentów hospitalizowanych z powodu PZP o umiarkowanym lub ciężkim przebiegu [1].

Wpływ pozaszpitalnego zapalenia płuc na zdrowie publiczne i koszty społeczne
Pozaszpitalne zapalenie płuc u znaczącej części pacjentów wiąże się z koniecznością hospitalizacji. Jak pokazują liczne badania, odsetek pacjentów hospitalizowanych z powodu PZP w różnych krajach Europy waha się od 20% do 50% [29]. Szacuje się, że ryzyko hospitalizacji z powodu PZP u osób w wieku ≥ 65 lat jest 6-krotnie większe w porównaniu z osobami w wieku 18–64 lat. Ponadto przebycie PZP predysponuje do kolejnych epizodów – u 9% osób z PZP w ciągu roku dochodzi do kolejnego zapalenia płuc wymagającego hospitalizacji [20]. Według badania przeprowadzonego w 10 państwach, w tym 9 europejskich, średni czas hospitalizacji z powodu PZP osób dorosłych wynosi 12,6 dnia. Około 14% pacjentów wymaga przyjęcia na oddziały intensywnej opieki medycznej. U pacjentów z chorobami współistniejącymi, takimi jak choroby układu oddechowego, cukrzyca czy zastoinowa niewydolność serca, średni czas hospitalizacji wydłuża się do 13,3 dnia, w porównaniu z 10 dniami u pacjentów bez takich obciążeń. Najdłużej hospitalizowani są pacjenci z zaburzeniem odporności lub immunosupresją – średnio 16 dni [30].
Zapalenie płuc ma duży wpływ na funkcjonowanie pacjentów oraz ich rodzin. Po wystąpieniu epizodu PZP ok. 77–85% dorosłych wymaga opieki przez średnio 14–28 dni. U chorych aktywnych zawodowo PZP wymaga zwolnienia lekarskiego, które wiąże się z zaprzestaniem świadczenia pracy przez średnio ok. 3 tygodnie [21]. Szacuje się, że w Polsce w 2017 r. zapalenie płuc o etiologii pneumokokowej było przyczyną ok. 140 tys. dni absencji chorobowej osób dorosłych, co przełożyło się na utratę produktywności (koszty pośrednie) o wartości ok. 44,3 mln zł. Pneumokokowe zapalenie płuc stanowiło 89,8% kosztów związanych z absencją chorobową spowodowaną zakażeniami pneumokokami u dorosłych [31].
Szczepionki przeciw pneumokokom dostępne dla osób dorosłych
Aktualnie dostępne są dwie szczepionki przeciw pneumokokom, które można stosować w populacji osób dorosłych: 23-walentna szczepionka polisacharydowa (Pneumococcal Polysaccharide Vaccine, 23-valent – PPSV23, Pneumovax®) oraz 13-walentna szczepionka skoniugowana (Pneumococcal Conjugate Vaccine, 13-valent – PCV13, Prevenar13®) [32, 33]. Szczepionka PPSV23 dostępna jest na rynku od lat 80. ubiegłego wieku [13]. Zawiera 23 antygeny S. pneumoniae w postaci polisacharydów otoczkowych (ryc. 2). Szczepionka indukuje wytwarzanie przeciwciał i odpowiedź immunologiczną niezależną od limfocytów T. Ze względu na niedojrzałość układu immunologicznego u niemowląt i małych dzieci w tej grupie osób szczepionka nie indukuje wysokiej odpowiedzi układu odpornościowego [34]. Wobec powyższego PPSV23 wskazana jest do czynnego uodporniania populacji w wieku ≥ 2 lat, w której istnieje zwiększone ryzyko zachorowalności i zgonu z powodu zakażenia S. pneumoniae. Odpowiedź immunologiczna na PPSV23 nie jest długotrwała, dlatego zaleca się podanie kolejnej dawki szczepionki po ok. 3 latach [32].

Metaanaliza randomizowanych badań kontrolowanych (w tym z zastosowaniem szczepionek zawierających mniej serotypów S. pneumoniae) wskazywała, że skuteczność szczepionek polisacharydowych w zapobieganiu IChP spowodowanej serotypami szczepionkowymi wynosi 74% [35]. Zarówno w badaniach randomizowanych, jak i obserwacyjnych skuteczność w zapobieganiu PZP w populacji osób z chorobami przewlekłymi oraz w wieku ≥ 65 lat była niejednoznaczna [35, 36]. Nie wykazano wpływu szczepionki PPSV23 na nosicielstwo nosogardłowe serotypów szczepionkowych S. pneumoniae, co wskazuje, że prawdopodobnie nie wpływa ona na wytworzenie odporności środowiskowej (herd immunity) [37].
Skoniugowanie polisacharydu pneumokoka z białkiem nośnikowym jest kluczowym czynnikiem różniącym szczepionkę PCV13 od szczepionki PPSV23. Szczepionka skoniugowana indukuje odpowiedź układu immunologicznego zależną od limfocytów T, dzięki czemu dochodzi do tworzenia komórek pamięci immunologicznej [34]. Podstawowym schematem szczepienia za pomocą PCV13 osób dorosłych jest podanie jednej dawki. Tylko w szczególnych grupach chorych, np. po przeszczepieniu komórek hematopoetycznych szpiku kostnego, zalecany cykl szczepienia obejmuje cztery dawki szczepionki [33]. Szczepionka PCV13 zawiera 12 serotypów występujących w PPSV23 oraz jeden dodatkowy serotyp 6A (ryc. 2). Skuteczność szczepionki PCV13 w populacji dorosłych potwierdzono w jednym z największych badań klinicznych na świecie, do którego włączono blisko 84 500 pacjentów w wieku co najmniej 65 lat (Community-Acquired Pneumonia Immunization Trial in Adults – CAPiTA). W ciągu 4-letniej obserwacji skuteczność ochronna PCV13 w zapobieganiu IChP spowodowanej serotypami szczepionkowymi wyniosła 75%, a w zapobieganiu pierwszemu epizodowi PZP i PZP bez bakteriemii spowodowanych serotypami szczepionkowymi – 45% [38]. Skuteczność szczepionki PCV13 u osób w wieku powyżej 65 lat, w tym u osób z chorobami współistniejącymi, potwierdzono w badaniu przeprowadzonym w warunkach rzeczywistej praktyki klinicznej [39]. Wykazano w nim, że stosowanie PCV13 wiązało się z obniżeniem o 73% ryzyka PZP wywoływanego przez serotypy szczepionkowe, wymagającego hospitalizacji.
Profilaktyka zapaleń płuc – rekomendacje polskie i światowe
U chorych przewlekle zaleca się opracowanie kalendarza szczepień dostosowanego do ryzyka zakażenia oraz jego możliwych następstw, takich jak konieczność hospitalizacji czy możliwość zaostrzenia choroby podstawowej [40]. Zagadnienie profilaktyki zakażeń pneumokokowych jest poruszane w licznych wytycznych praktyki klinicznej dotyczących pacjentów obciążonych różnymi schorzeniami. Ponadto wiele rekomendacji wydawanych jest przez ciała doradcze lub komitety opiniujące programy szczepień w danym państwie bądź regionie.
Wytyczne dotyczące populacji ogólnej
Wytyczne dotyczące profilaktyki zakażeń pneumokokami u dorosłych wydały amerykańska organizacja Advisory Committee on Immunization Practices (ACIP) oraz kanadyjska National Advisory Committee on Immunization (NACI) [13, 41]. ACIP zaleca szczepienie wszystkich osób w wieku 65 lat i starszych. U osób w wieku ≥ 65 lat, ale bez zaburzeń odporności, implantu ślimakowego czy wycieku płynu mózgowo-rdzeniowego decyzja o szczepieniu PCV13 podejmowana jest wspólnie przez pacjenta i klinicystę (shared clinical decision-making). Wynika to z historycznie niskiej zapadalności na IChP w populacji dorosłych w wieku ≥ 65 lat w Stanach Zjednoczonych, odnotowywanej od 2014 r. – efekt pośredni 20-letnich powszechnych szczepień przeciw pneumokokom u dzieci. ACIP wskazuje jednak, że w populacji dorosłych bez zaburzeń odporności obciążenie chorobą pneumokokową wciąż jest podwyższone [13]. Podobne zalecenia wydała kanadyjska NACI [14]. Obie organizacje zalecają szczepienie dorosłych z grupy wysokiego ryzyka zakażenia S. pneumoniae, tj. osób z zaburzeniami odporności [13, 14].
Wytyczne dotyczące określonych grup ryzyka
Wytyczne praktyki klinicznej dotyczą profilaktyki zakażeń pneumokokowych u osób z określonymi chorobami współistniejącymi i czynnikami ryzyka, takimi jak: nowotwory hematologiczne lub asplenia (wytyczne Polskiego Towarzystwa Hematologów i Transfuzjologów oraz Sekcji Zakażeń Polskiej Grupy ds. Leczenia Białaczek u Dorosłych [42] bazujące na wytycznych European Conference on Infections in Leukaemia [43, 44]), nowotwory hematologiczne i lite (wytyczne National Comprehensive Cancer Network [45]), zespół nabytego niedoboru odporności (Polskie Towarzystwo Naukowe AIDS [46]), cukrzyca (wytyczne Polskiego Towarzystwa Diabetologicznego [47]), przeszczepy narządów litych (wytyczne American Society of Transplantation [48]), choroby przewlekłe płuc, takie jak POChP (wytyczne Global Initiative for Chronic Obstructive Lung Disease [49]), przewlekłe choroby serca (wytyczne European Society of Cardiology – ESC, będące wytycznymi Polskiego Towarzystwa Kardiologicznego – PTK [50]), nadciśnienie płucne (wytyczne ESC/PTK [51]) oraz autoimmunologiczne choroby zapalne (wytyczne European League Against Rheumatism [52]). Wszystkie wymienione wytyczne jednogłośnie zalecają profilaktykę zakażeń pneumokokowych. Rekomendowane jest podanie zarówno szczepionki PCV13, jak i PPSV23, przy czym szczepionka PCV13 powinna zostać podana przed szczepionką 23-walentną. Podanie szczepionki PCV13 jako pierwszej powoduje uzyskanie lepszej odpowiedzi immunologicznej na antygeny typów serologicznych wspólnych dla obu szczepionek. Optymalnym schematem szczepienia przeciw pneumokokom jest podanie jednej dawki PCV13, a po co najmniej roku (lub 8 tygodniach u osób z grupy wysokiego ryzyka) – PPSV23. Osoby, które zostały zaszczepione tylko PPSV23, powinny również otrzymać szczepionkę PCV13 [53].
Rekomendacje na czas pandemii COVID-19
Ze względu na trwającą od marca 2020 r. pandemię COVID-19 (coronavirus disease 2019), wywołaną wirusem SARS-CoV-2, Ministerstwo Zdrowia wraz z Głównym Inspektoratem Sanitarnym wydały komunikat dotyczący szczepień w populacji dorosłych, w tym osób powyżej 60. roku życia z chorobami przewlekłymi (choroby płuc, układu krążenia, nowotwory, cukrzyca, niewydolność nerek) oraz zaburzeniami odporności. Rekomendują upowszechnienie szczepień przeciw pneumokokom i grypie u osób z grup ryzyka ze względu na zwiększone prawdopodobieństwo wystąpienia zapalenia płuc w tej populacji [54]. Komunikat ten jest spójny z rekomendacjami Światowej Organizacji Zdrowia (World Health Organization – WHO) wydanymi dla Europy, które zalecają priorytetową realizację szczepień przeciw pneumokokom i grypie sezonowej w populacjach osób szczególnie narażonych na zachorowanie w okresie pandemii COVID-19 [55]. Realizacja szczepień przeciw pneumokokom u osób dorosłych w Europie i na świecie Według danych ze stycznia 2020 r. refundację (finansowanie) szczepienia przeciw pneumokokom w populacji dorosłych i/lub osób z grup podwyższonego ryzyka zarażenia S. pneumoniae wprowadziło 45 państw na świecie, z czego 21 w Europie [56]. W większości krajów refundowane są równolegle obie szczepionki przeciw pneumokokom – PPSV23 i PCV13. W Europie tylko w 6 państwach refundację ograniczono do jednej szczepionki: w Holandii, Irlandii i Słowenii do PPSV23, natomiast w Czechach, Litwie i Słowacji do PCV13. Zakres refundacji szczepionki PCV13 jest zróżnicowany pomiędzy poszczególnymi państwami, niemiej jednak dotyczy trzech grup pacjentów: w zaawansowanym wieku (≥ 65 lat) i/lub z umiarkowanym lub wysokim ryzykiem zakażenia S. pneumoniae (ryc. 3). W większości krajów szczepionka PPSV23 jest refundowana w podobnej populacji co szczepionka PCV13. W krajach, w których szczepionka 23-walentna jest jedyną refundowaną w profilaktyce zakażeń S. pneumoniae, szczepieniami objęte są osoby w wieku ≥ 65 lat z co najmniej umiarkowanym ryzykiem zakażenia pneumokokami (Irlandia) oraz osoby z grupy wysokiego ryzyka (Holandia i Słowenia) [56].

Realizacja szczepień w Polsce
Obecnie (luty 2021 r.) w ramach Programu Szczepień Ochronnych (PSO) realizowane są obowiązkowe szczepienia przeciw pneumokokom w populacji nowo narodzonych dzieci [14]. Szczepieniem tym objęto dzieci urodzone od stycznia 2017 r., a stan zaszczepienia pełnym cyklem rocznika 2018 wyniósł 94,3% [57]. Ministerstwo Zdrowia realizuje program szczepień ochronnych za pomocą szczepionek wybranych w przetargach, w których cena produktu jest głównym kryterium. Od 2017 r. powszechne szczepienia dzieci realizowane są za pomocą skoniugowanej, 10-walentnej szczepionki przeciw pneumokokom (Synflorix®, PCV10), która nie zawiera serotypów 3, 6A i 19A. Szczepionka PCV13 stosowana jest do obowiązkowych szczepień dzieci w grupach ryzyka [58, 59]. Pomimo dostępności bezpłatnej szczepionki PCV10 dla dzieci w ramach PSO coraz więcej rodziców kupuje szczepionkę PCV13. Według badań przeprowadzonych przez IQVIA odsetki dzieci urodzonych w latach 2017–2018, 2018–2019 i 2019–2020, które zostały zaszczepione PCV13, wyniosły odpowiednio: 26%, 31% i 32% [60–62]. Program Szczepień Ochronnych na rok 2021 definiuje również populacje, w których jest zalecane, niefinansowane z budżetu państwa szczepienie przeciw pneumokokom [14]:
• dzieci do ukończenia 5. roku życia, które nie były wcześniej szczepione, oraz dzieci i młodzież należący do grup ryzyka do ukończenia 19. roku życia;
• osoby dorosłe powyżej 50. roku życia;
• dzieci i osoby dorosłe z przewlekłą chorobą serca, przewlekłą chorobą płuc, przewlekłą chorobą wątroby, w tym z marskością wątroby, przewlekłą chorobą nerek i zespołem nerczycowym, z cukrzycą, osoby uzależnione od alkoholu, palące papierosy;
• dzieci i osoby dorosłe z wyciekiem płynu mózgowo-rdzeniowego, implantem ślimakowym;
• dzieci i osoby dorosłe z anatomiczną lub czynnościową asplenią: sferocytozą i innymi hemoglobinopatiami, z wrodzoną i nabytą asplenią;
• dzieci i osoby dorosłe z zaburzeniami odporności: wrodzonymi i nabytymi niedoborami odporności, zakażeniem HIV, białaczką, chorobą Hodgkina, uogólnioną chorobą nowotworową związaną z leczeniem immunosupresyjnym, w tym przewlekłą steroidoterapią i radioterapią, szpiczakiem mnogim.
Programy samorządowe
Ze względu na brak refundacji szczepień przeciw pneumokokom w populacji dorosłych w Polsce (stan na luty 2021 r.) są one realizowane przez liczne jednostki samorządów terytorialnych. Celem działań podjętych przez samorządy lokalne jest poprawa stanu zdrowia lokalnej społeczności poprzez zmniejszenie ryzyka zakażenia S. pneumoniae. W latach 2016–2020 Agencja Oceny Technologii Medycznych i Taryfikacji (AOTMiT) zaopiniowała pozytywnie lub pozytywnie warunkowo 22 programy zdrowotne dotyczące profilaktyki zakażeń przeciw pneumokokom w populacji dorosłych lub w szczególnych grupach osób [63]. Większość programów (77%) obejmowała populację w wieku powyżej 50–65 lat, tylko jeden program był skierowany do osób w wieku powyżej 75 lat. Cztery programy dotyczyły szczepień przeciw pneumokokom u osób szczególnie narażonych na zakażenia S. pneumoniae, tj. z guzami litymi lub nowotworami hematologicznymi (2 programy), nowotworami złośliwymi (1 program) lub wyłącznie z nowotworami hematologicznymi (1 program). Tylko jeden z programów dotyczących chorych onkologicznych kierowany był do osób w wieku ≥ 18 lat, w pozostałych nie wyznaczono dolnej granicy wieku. W 40% programów skierowanych do populacji w wieku ≥ 50 lat kryterium włączenia były: nieżyt oskrzeli i dychawica oskrzelowa lub przewlekła choroba płuc (4 programy) albo jeden z czynników ryzyka – cukrzyca, POChP lub choroby krążeniowo-naczyniowe (4 programy).
W połowie programów zaplanowano zaszczepienie co najmniej 1400 osób (w sumie 96 tys. osób, czyli ok. 8,8 tys. osób na program). Programy realizowane w Krakowie oraz w Kielcach należą do największych i przewidują zaszczepienie odpowiednio ok. 28 tys. i 38 tys. osób przez cały okres ich trwania. Aktualnie 9 programów samorządowych jest w trakcie realizacji, 8 jest planowanych, a pozostałe (5) – zakończone [63]. Programy, które obecnie są już zakończone, w niektórych miastach podlegają wznowieniu. We wszystkich programach zdrowotnych szczepienia realizowano za pomocą szczepionki 13-walentnej.
Podsumowanie
Pozaszpitalne zapalenie płuc jest jednym z głównych globalnych problemów zdrowia publicznego. Choć częstość występowania zapaleń płuc o etiologii pneumokokowej raportowana w badaniach jest zróżnicowana, S. pneumoniae stanowi główny czynnik etiologiczny u osób dorosłych. Pomimo udokumentowanego pośredniego wpływu szczepień populacji dzieci na zmniejszenie zapadalności na inwazyjne postacie zakażenia pneumokokami u dorosłych w wieku ≥ 65 lat, rezydualne obciążenie chorobami pneumokokowymi w tej populacji wciąż jest wysokie [13]. Wyrazem tego są liczne rekomendacje towarzystw naukowych i organizacji wskazujące na zasadność szczepień przeciw pneumokokom w populacji osób dorosłych i/lub w grupach podwyższonego ryzyka zakażenia. Z uwagi na brak finansowania w Polsce szczepień przeciw pneumokokom osób dorosłych profilaktyka zakażeń podejmowana jest przez liczne jednostki samorządu terytorialnego.
Szczepienie osób dorosłych, zwłaszcza najbardziej narażonych na zakażenie S. pneumoniae i powikłania, umożliwia zmniejszenie negatywnych skutków medycznych PZP, tj. zaostrzenia choroby podstawowej, wystąpienia powikłań, w tym powikłań sercowo-naczyniowych i zgonu. Ponadto szczepionka 13-walentna zapewnia ochronę przed zakażeniem serotypami 3, 6A i 19A, które nie są zawarte w szczepionce 10-walentenej, stosowanej w powszechnych szczepieniach dzieci w Polsce. Doświadczenia państw europejskich wskazują na ograniczony wpływ lub brak pośredniego wpływu szczepienia dzieci za pomocą PCV10 na zapadalność na IChP spowodowaną serotypami 3, 6A i 19A w populacji niezaszczepionych osób dorosłych w wieku ≥ 65 lat [5]. Jak wskazują dane KOROUN, serotypy te odgrywają istotną rolę w epidemiologii inwazyjnej choroby pneumokokowej w Polsce [25].
Profilaktyka zakażeń pneumokokowych u osób dorosłych z chorobami przewlekłymi i zaburzeniami odporności oraz u wszystkich osób, które ukończyły 50. rok życia, pozwala na ograniczenie liczby zachorowań na PZP i zmniejszenie obciążenia nimi systemu opieki zdrowotnej. Koszty hospitalizacji są głównym składnikiem bezpośrednich kosztów medycznych leczenia zapaleń płuc. W 2019 r. wydatki NFZ na hospitalizację osób w wieku ≥ 65 lat z powodu PZP wyniosły ok. 118,8 mln zł [27, 28]. Z uwagi na starzejącą się populację Polski koszty leczenia PZP będą sukcesywnie rosnąć w ciągu najbliższych lat. Zapobieganie zakażeniom pneumokokowym będzie miało pozytywne konsekwencje również w zakresie kosztów społecznych poprzez ograniczenie absencji chorobowej wynikającej z zapaleń płuc u osób aktywnych zawodowo. Profilaktyka zakażeń S. pneumoniae wydaje się więc kluczowa w zmniejszaniu obciążenia chorobą zarówno pacjentów, jak i systemu opieki zdrowotnej. Jest to szczególnie istotne w czasie trwania pandemii, kiedy zachowanie wydolności systemu opieki szpitalnej jest jednym z najważniejszych celów.
Piśmiennictwo
1. Hryniewicz W, Albrecht P, Radzikowski A (red.). Rekomendacje postępowania w pozaszpitalnych zakażeniach układu oddechowego. Narodowy Instytut Leków, Warszawa 2017.
2. Główny Urząd Statystyczny. Rocznik Demograficzny 2020. Warszawa 2020.
3. Simell B, Auranen K, Käyhty H i wsp. The fundamental link between pneumococcal carriage and disease. Expert Rev Vaccines 2012; 11: 841-855.
4. Said MA, Johnson HL, Nonyane BA i wsp. Estimating the burden of pneumococcal pneumonia among adults: a systematic review and meta-analysis of diagnostic techniques. PLoS One 2013; 8: e60273.
5. Hanquet G, Krizova P, Valentiner-Branth P i wsp.; SpIDnet/I-MOVE+ Pneumo Group. Effect of childhood pneumococcal conjugate vaccination on invasive disease in older adults of 10 European countries: implications for adult vaccination. Thorax 2019; 74: 473-482.
6. Center for Disease Control and Prevention; Manual for the Surveillance of Vaccine-Preventable Diseas-es. https://www.cdc.gov/vaccines/pubs/surv-manual/chpt11-pneumo.html [dostęp: 11.12.2020]
7. Griffin MR, Zhu Y, Moore MR i wsp. U.S. Hospitalizations for Pneumonia after a Decade of Pneumococcal Vaccination. N Engl J Med 2013; 369: 155-163.
8. Sherwin RL, Gray S, Alexander R i wsp. Distribution of 13-valent pneumococcal conjugate vaccine Streptococcus pneumoniae serotypes in US adults aged ≥ 50 years with community-acquired pneumonia. J Infect Dis 2013; 208: 1813-1820.
9. Welte T, Torres A, Nathwani D. Clinical and economic burden of community-acquired pneumonia among adults in Europe. Thorax 2012; 67: 71-79.
10. Lode HM. Managing community-acquired pneumonia: a European perspective. Respir Med 2007; 101: 1864-1873.
11. Harat R, Alexander R, Gray S i wsp. Prospective, population-based surveillance of the burden of Streptococcus pneumoniae in community-acquired pneumonia in older adults, Chrzanów County, Poland, 2010 to 2012. Pneumonol Alergol Pol 2016; 84: 95-103.
12. Klein EY, Monteforte B, Gupta A i wsp. The frequency of influenza and bacterial coinfection: a systematic review and meta-analysis. Influenza Other Respir Viruses 2016; 10: 394-403.
13. Matanock A, Lee G, Gierke R i wsp. Use of 13-Valent Pneumococcal Conjugate Vaccine and 23-Valent Pneumococcal Polysaccharide Vaccine Among Adults Aged ≥ 65 Years: Updated Recommendations of the Advisory Committee on Immunization Practices. MMWR Morb Mortal Wkly Rep 2019; 68: 1069-1075. Erratum in: MMWR Morb Mortal Wkly Rep 2020; 68: 1195.
14. Komunikat Głównego Inspektora Sanitarnego z dnia 22 grudnia 2020 r. w sprawie Programu Szczepień Ochronnych na rok 2021. http://dziennikmz.mz.gov.pl/DUM_MZ/2020/117/akt.pdf [dostęp: 01.03.2021]
15. Pelton SI, Bornheimer R, Doroff R i wsp. Decline in pneumococcal disease attenuated in older adults and those with comorbidities following universal childhood PCV13 immunization. Clin Infect Dis 2019; 68: 1831-1838.
16. Shea KM, Edelsberg J, Weycker D i wsp. Rates of pneumococcal disease in adults with chronic medical conditions. Open Forum Infect Dis 2014; 1: ofu024.
17. Gouveia M, Jesus G, Inês M i wsp. Cost-effectiveness of the 13-valent pneumococcal conjugate vaccine in adults in Portugal versus “no vaccination” and versus vaccination with the 23-valent pneumococcal polysaccharide vaccine. Hum Vaccin Immunother 2019; 15: 850-858.
18. Kuchenbecker U, Chase D, Reichert A i wsp. Estimating the cost-effectiveness of a sequential pneumococcal vaccination program for adults in Germany. PLoS One 2018; 13: e0197905.
19. Główny Urząd Statystyczny. Prognoza ludności na lata 2014–2020. Warszawa 2014.
20. Ramirez JA, Wiemken TL, Peyrani P i wsp. Adults hospitalized with pneumonia in the United States: Incidence, epidemiology, and mortality. Clin Infect Dis 2017; 65: 1806-1812.
21. Wyrwich KW, Yu H, Sato R, Powers JH. Observational longitudinal study of symptom burden and time for recovery from community-acquired pneumonia reported by older adults surveyed nationwide using the CAP Burden of Illness Questionnaire. Patient Relat Outcome Meas 2015; 6: 215-223.
22. Bergh C, Fall K, Udumyan R i wsp. Severe infections and subsequent delayed cardiovascular disease. Eur J Prev Cardiol 2017; 24: 1958-1966.
23. Ruiz LA, Serrano L, España PP i wsp. Factors influencing long-term survival after hospitalization with pneumococcal pneumonia. J Infect 2019; 79: 542-549.
24. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny. Zakład Epidemiologii Chorób Zakaźnych i Nadzoru. Główny Inspektorat Sanitarny. Departament Przeciwepidemiczny i Ochrony Sanitarnej Granic. Choroby zakaźne i zatrucia w Polsce w 2019 roku. Warszawa 2020.
25. Skoczyńska A, Wróbel-Pawelczyk I, Gołębiewska A i wsp. Inwazyjna choroba pneumokokowa w Polsce w 2019 roku (dane KOROUN), 2020. http://koroun.nil.gov.pl/wp-content/uploads/2020/06/Inwazyjna-choroba-pneumokokowa-IChP-w-Polsce-w-2019-roku.pdf [dostęp: 21.01.2021]
26. Skoczyńska A, Kuch A, Sadowy E i wsp.; Participants of a laboratory-based surveillance of community acquired invasive bacterial infections (BINet). Recent trends in epidemiology of invasive pneumococcal disease in Poland. Eur J Clin Microbiol Infect Dis 2015; 34: 779-787.
27. Dane Narodowego Funduszu Zdrowia (NFZ) dotyczące zapaleń płuc w Polsce w 2019 roku. Przekazane w dniu 04.01.2021 przez p. Dariusza Dziełaka, Dyrektora Departamentu Analiz i Innowacji NFZ, w odpowiedzi na wniosek z dnia 17.12.2020 roku. Znak pisma: DAiI.0123.105.2020; 2021.1424.BEKO.
28. Narodowy Fundusz Zdrowia (NFZ). Statystyka świadczenia/Świadczenia JGP. https://statystyki.nfz.gov.pl/Benefits/1a [dostęp: 22.02.2021]
29. European Respiratory Society. European lung white book. Chapter 18: Acute lower respiratory infections. https://www.erswhitebook.org/ [dostęp: 25.02.2021]
30. Ostermann H, Garau J, Medina J i wsp.; REACH study group. Resource use by patients hospitalized with community-acquired pneumonia in Europe: analysis of the REACH study. BMC Pulm Med 2014; 14: 36.
31. Golicki D, Jaskowiak K, Dobrowolska I, Niewada M. Indirect costs of pneumococcal diseases in Poland: estimation based on the data of the Social Insurance Institution (ZUS) regarding sickness absence. JHPOR 2019: 1-8.
32. Charakterystyka Produktu Leczniczego Pneumovax23®.
33. Charakterystyka Produktu Leczniczego Prevenar13®.
34. Pollard AJ, Perrett KP, Beverley PC. Maintaining protection against invasive bacteria with protein-polysaccharide conjugate vaccines. Nat Rev Immunol 2009; 9: 213-220.
35. Moberley S, Holden J, Tatham DP, Andrews RM. Vaccines for preventing pneumococcal infection in adults. Cochrane Database Syst Rev 2013: CD000422.
36. Tin Tin Htar M, Stuurman AL, Ferreira G i wsp. Effectiveness of pneumococcal vaccines in preventing pneumonia in adults, a systematic review and meta-analyses of observational studies. PLoS One 2017; 12: e0177985.
37. Herva E, Luotenen J, Timonen M i wsp. The effect of polyvalent pneumococcal polysaccharide vaccine on nasophar-yngeal and nasal carriage of streptococcus pneumoniae. Scand J Inf Dis 1980; 12: 97-100.
38. Bonten MJ, Huijts SM, Bolkenbaas M i wsp. Polysaccharide conjugate vaccine against pneumococcal pneumonia in adults. N Engl J Med 2015; 372: 1114-1125.
39. McLaughlin JM, Jiang Q, Isturiz RE i wsp. Effectiveness of 13-Valent Pneumo-coccal Conjugate Vaccine Against Hospitalization for Community-Acquired Pneumonia in Older US Adults: A Test-Negative Design. Clin Infect Dis 2018; 67: 1498-1506.
40. Wysocki J, Mrukowicz J. Immunoprofilaktyka chorób zakaźnych u dorosłych. Medycyna Praktyczna 2019. https://www.mp.pl/interna/chapter/B16.II.18.10. [dostęp: 22.02.2021]
41. Government of Canada. Pneumococcal vaccine: Canadian Immunization Guide. https://www.canada.ca/en/public-health/services/publications/healthy-living/canadian-immunization-guide-part-4-active-vaccines/page-16-pneumococcal-vaccine.html#a10 [dostęp: 19.01.2021]
42. Hus I, Piekarska A, Roliński J i wsp. Szczepienia ochronne u dorosłych chorych na nowotwory hematologiczne oraz u chorych z asplenią – zalecenia PTHiT i sekcji do spraw zakażeń PALG. Acta Haematologica Polonica 2018; 49: 93-101.
43. Cordonnier C, Einarsdottir S, Cesaro S i wsp.; European Conference on Infections in Leukaemia group. Vaccination of haemopoietic stem cell transplant recipients: guidelines of the 2017 European Confer-ence on Infections in Leukaemia (ECIL 7). Lancet Infect Dis 2019; 19: e200-e212.
44. Mikulska M, Cesaro S, de Lavallade H i wsp.; European Conference on Infections in Leukaemia group. Vaccination of patients with haematological malignancies who did not have transplantations: guidelines from the 2017 European Conference on Infections in Leukaemia (ECIL 7). Lancet Infect Dis; 19: e188-e199. Erratum in: Lancet Infect Dis 2019; 19: e109.
45. National Comprehensive Cancer Network. NCCN Clinical Practice Guidelines in Oncology. Prevention and Treatment of Cancer-Related Infections. Version 2.2020 – june 5, 2020.
46. Zasady opieki nad osobami zakażonymi HIV. Zalecenia Polskiego Towarzystwa Naukowego AIDS 2019. Parczewski M, Bociąga-Jasik M, Inglot M i wsp. (red.). Polskie Towarzystwo Naukowe AIDS, Warszawa 2019.
47. Araszkiewicz A, Bandurska-Stankiewicz E, Budzyński A i wsp. 2020 Guidelines on the management of diabetic patients. A position of Diabetes Poland. Clin Diabetol 2020; 9: 1-101.
48. Danziger-Isakov L, Kumar D; AST ID Community of Practice. Vaccination of solid organ transplant candidates and recipients: Guidelines from the American society of transplantation infectious diseases community of practice. Clin Transplant 2019; 33: e13563. Erratum in: Clin Transplant 2020; 34: e13806.
49. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiavie for Chronic Obstructive Lung Disease, 2021. https://goldcopd.org/2021-gold-reports/ [dostęp: 30.12.2020]
50. Ponikowski P, Voors A, Anker S i wsp. Wytyczne ESC dotyczące diagnostyki i leczenia ostrej i przewlekłej niewydolności serca w 2016 roku. Kardiol Pol 2016; 74: 1037-1147.
51. Galie N, Humbert M, Vachiery JL i wsp. Wytyczne ESC/ERS dotyczące rozpoznawania i leczenia nadciśnienia płucnego w 2015 roku. Kardiol Pol 2015; 73: 1127-1206.
52. Furer V, Rondaan C, Heijstek MW i wsp. 2019 update of EULAR recommendations for vaccination in adult patients with autoimmune inflammatory rheumatic diseases. Ann Rheum Dis 2020; 79: 39-52.
53. Greenberg RN, Gurtman A, Frenck RW i wsp. Sequential administration of 13-valent pneumococcal conjugate vaccine and 23-valent pneumococcal polysaccharide vaccine in pneumococcal vaccine-naïve adults 60–64 years of age. Vaccine 2014; 32: 2364-2374.
54. Ministerstwo Zdrowia. Komunikat w sprawie wykonywania szczepień ochronnych w czasie pandemii COVID-19 z dnia 17 kwietnia 2020. https://www.gov.pl/web/zdrowie/komunikat-sprawie-wykonywania-szczepien-ochronnych-w-czasie-pandemii-covid-19 [dostęp: 21.01.2021]
55. World Health Organization. Regional Office for Europe. Guidance on routine immunization services during COVID-19 pandemic in the WHO European Region, 20 March 2020.
56. Dane od firmy Pfizer Polska.
57. Szczepienia ochronne w Polsce w 2019 roku. Narodowy Instytut Zdrowia Publicznego – Państwowy Zakład Higieny. Zakład Epidemiologii Chorób Zakaźnych i Nadzoru. Główny Inspektorat Sanitarny, Departament Przeciwepidemiczny i Ochrony Sanitarnej Granic. Warszawa 2020.
58. Zakład Zamówień Publicznych przy Ministrze Zdrowia. Szczepionka skoniugowana przeciwko Pneumokokom dla dzieci kompatybilna ze szczepionką PCV10 – do kontynuacji rozpoczętych cykli szczepień w I i II kwartale 2020 r. ZZP-11/20.
59. Zakład Zamówień Publicznych przy Ministrze Zdrowia. Szczepionka skoniugowana przeciwko pneumokokom dla dzieci kompatybilna ze szczepionką PCV13 – do szczepienia dzieci z grup ryzyka do 5 r. życia. ZZP-12/20.
60. Botwicz A, Ruszczak-Żbikowska J. Poziom wyszczepialności szczepionką Prevenar oraz czynniki wzrostu – perspektywa lekarzy (czerwiec 2018). Wyniki badania ankietowego. Warszawa, IQVIA 2018;1-51.
61. Botwicz A, Ruszczak-Żbikowska J, Bieńkowska G i wsp. Poziom wyszczepialności szczepionką Prevenar 13 oraz czynniki wzrostu – perspektywa lekarzy (wrzesień 2019). Wyniki badania ankietowego. Warszawa, IQVIA 2019; 1-35.
62. Botwicz A, Bieńkowska G, Porowska S. Poziom wyszczepialności szczepionką Prevenar 13 oraz czynniki wzrostu – perspektywa lekarzy (grudzień 2020). Raport z badania ilościowego. Warszawa, IQVIA 2020; 1-45.
63. Agencja Oceny Technologii Medycznych i Taryfikacji. Opinie do programów do polityki zdrowotnej. https://bipold.aotm.gov.pl/index.php/repozytorium-ppz-2 [dostęp: 15.02.2021]
Źródło:
Lekarz POZ 2/2021 vol. 7
Lekarz POZ 2/2021 vol. 7