Dziedziczny obrzęk naczynioruchowy – jak go diagnozować i leczyć
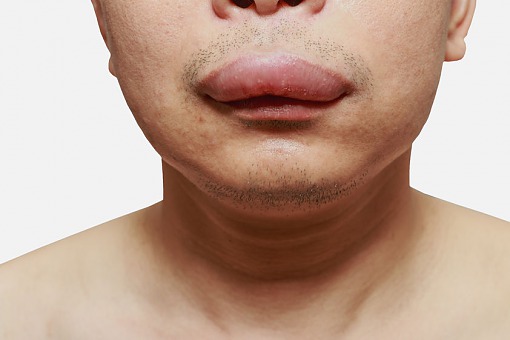
Dziedziczny (wrodzony) obrzęk naczynioruchowy to rzadka i groźna choroba genetyczna. Większość lekarzy spotyka się z nią sporadycznie, więc nie wie, jak ją rozpoznać, a brak właściwej diagnozy oznacza brak właściwego leczenia.
Choroby rzadkie najczęściej mają podłoże genetyczne, występują u 5 lub mniej osób na 10 tys. Dotychczas zdefiniowano ok. 8 tys. chorób rzadkich, a jedną z nich jest dziedziczny obrzęk naczynioruchowy (hereditary angioedema – HAE). Choroba ta wynika z niedoboru inhibitora składowej C1 dopełniacza (C1-INH), czyli białka spełniającego kilka ważnych funkcji metabolicznych. Inhibitor C1 hamuje kaskadę białek układu dopełniacza, ale również jest zaangażowany w hamowanie kaskady krzepnięcia, fibrynolizy oraz przemian kininogenu. Brak białka C1-INH powoduje nadmierną aktywację przemian kininogenu i powstawanie dużych ilości bradykininy, co z kolei stymuluje pobudzenie receptorów bradykininowych BR2 w śródbłonku naczyń, prowadząc do wzrostu ich przepuszczalności i ostatecznie do powstania obrzęków. HAE jest spowodowany jedną z ponad 450 różnych mutacji w genie SERPING1, które kodują białko C1-INH. Jest to więc schorzenie genetyczne, dziedziczone w sposób autosomalny dominujący.
Przebieg choroby
Objawem choroby są bolesne i niebezpieczne obrzęki: dłoni, stóp, twarzy, narządów moczowo-płciowych, narządów wewnętrznych (m.in. żołądka i jelit) lub śluzówek górnych dróg oddechowych. Szczególnie niebezpieczne dla pacjentów są obrzęki w obrębie krtani i górnych dróg oddechowych, gdyż niosą ryzyko zamknięcia dróg oddechowych i uduszenia. Ryzyko zgonu w takiej sytuacji przy braku diagnozy i odpowiedniego leczenia sięga aż 50 proc. A szacuje się, że około połowy pacjentów z HAE doświadczy w swoim życiu przynajmniej jednego ataku choroby przebiegającego z obrzękiem krtani. W bezpośrednio zagrażających życiu napadach krtaniowych dochodzi do pojawienia się dysfonii, stridoru, uczucia przeszkody w gardle i, lub ściskania w gardle, trudności z połykaniem oraz obrzęku języka.
Często pierwszą manifestacją kliniczną HAE są obrzęki w obrębie układu pokarmowego, które objawiają się bólami brzucha o różnym nasileniu z towarzyszącymi nudnościami, wymiotami, biegunkami lub zaparciami. Dlatego w przypadku nawracających, niejasnych bólów brzucha u dzieci zalecane jest wykonanie w ostrej fazie badania USG, w którym można uwidocznić obrzęk ściany jelit. Taki obrzęk oraz obecność wolnego płynu w jamie otrzewnej są oznaką HAE.
Rzadziej występują obrzęki pęcherza i cewki moczowej objawiające się zaburzeniami mikcji, obrzęki stawów lub obrzęki w obrębie ośrodkowego układu nerwowego objawiające się sennością, bólami głowy, zaburzeniami widzenia i zaburzeniami świadomości.
– Obrzęki naczynioruchowe występujące w przebiegu HAE są spowodowane okresowym wzrostem uwalniania bradykininy i dlatego nazywane są obrzękami bradykininozależnymi. Różnią się one od obrzęków naczynioruchowych alergicznych, które są zależne od histaminy. W obrzęku alergicznym – histaminozależnym występuje zaczerwienienie skóry, któremu towarzyszy świąd i często także pokrzywka. Obrzęk ten szybko narasta, trwa krócej niż 2 dni, a co najważniejsze – skuteczne w jego opanowaniu są leki przeciwhistaminowe, glikokortykosteroidy lub adrenalina. Natomiast w obrzęku naczynioruchowym indukowanym bradykininą skóra jest blada, nieucieplona, często bolesna, bez świądu i bąbli pokrzywkowych. Obrzęk ten narasta wolno (przez kilkanaście do 24 godzin), utrzymuje się ponad 3 dni i jest lekooporny – nieskuteczne są leki przeciwhistaminowe, glikokortykosteroidy i adrenalina – mówiła podczas webinaru prof. dr hab. n. med. Ewa Czarnobilska, kierownik Centrum Alergologii Klinicznej i Środowiskowej Szpitala Uniwersyteckiego w Krakowie.
Napady obrzęków w przebiegu HAE są nawracające. Pojawiają się one w różnej lokalizacji i z różną częstością, w sposób nagły i nieprzewidywalny. Niekiedy można je powiązać z działaniem bodźców wyzwalających, takich jak: wysiłek fizyczny, urazy, infekcje, stres czy zabiegi medyczne. Często jednak czynnik spustowy pozostaje niezidentyfikowany. U niektórych pacjentów napadów może być nawet kilkadziesiąt w ciągu roku. To wszystko sprawia, że codzienność osób z HAE to zmaganie się z bólem i strachem przed kolejnym atakiem choroby. Nieprzewidywalność napadów obrzęku często uniemożliwia pacjentom naukę i pracę, wpływa też niekorzystnie na ich relacje społeczne i codzienne funkcjonowanie. Dlatego wśród chorych z rozpoznaniem dziedzicznego obrzęku naczynioruchowego nierzadko stwierdza się depresję.
Diagnostyka i rozpoznanie
Postawienie prawidłowej diagnozy wrodzonego obrzęku naczynioruchowego bardzo często zajmuje wiele lat. Statystycznie od pierwszego ataku do ustalenia rozpoznania mija aż 13 lat.
– W kierunku HAE powinniśmy diagnozować pacjentów, którzy często trafiają do gabinetów lekarzy alergologów z napadowymi obrzękami naczynioruchowymi i/lub pokrzywką. Objawy te występują aż u 10–20 proc. populacji. W tej grupie u ok. 10 proc. osób stwierdzamy występowanie obrzęku naczynioruchowego bez pokrzywki. Jeśli obrzęk ten jest oporny na standardowe leki przeciwalergiczne, czyli leki przeciwhistaminowe i glikokortykosteroidy, oznacza to, że jest zależny od bradykininy. Taki obrzęk może być zarówno nabyty, jak i wrodzony, a więc u tych pacjentów należy rozpocząć diagnostykę w kierunku HAE. Na wrodzony obrzęk naczynioruchowy wskazuje też pozytywny wywiad rodzinny oraz pojawienie się pierwszych objawów między 5. a 11. rokiem życia, z ich nasileniem w okresie dojrzewania. Wywiad rodzinny jednak może być także negatywny, bo u ok. 20–25 proc. pacjentów z HAE mamy do czynienia z nowo powstałą mutacją w genie SERPING1 – wyjaśniała prof. Ewa Czarnobilska.
Zgodnie z wytycznymi Światowej Organizacji Alergii (World Allergy Organization – WAO) i Europejskiej Akademii Alergologii i Immunologii Klinicznej (European Academy of Allergology and Clinical Immunology – EAACI), uaktualnionymi w 2018 r., u pacjentów z podejrzeniem wrodzonego obrzęku naczynioruchowego należy jednocześnie oznaczyć stężenie składowej C4 dopełniacza, stężenie C1-INH oraz aktywność C1-INH. Jeżeli w dwóch kolejnych badaniach wykonanych w okresie między napadami w odstępie 1–3 miesięcy stwierdzamy obniżony poniżej 50 proc. poziom składowej C4 dopełniacza oraz obniżony poziom i, lub aktywność C1-INH, stanowi to potwierdzenie rozpoznania HAE u pacjenta z objawami tej choroby występującymi od dzieciństwa i z pozytywnym wywiadem rodzinnym.
– U pacjentów z ujemnym wywiadem rodzinnym i objawami, które pojawiły się po 30. roku życia, na podstawie obniżonych wyników badań laboratoryjnych tych trzech parametrów możemy podejrzewać nabyty obrzęk naczynioruchowy zależny od bradykininy. W różnicowaniu obrzęku nabytego od wrodzonego pomocne może być oznaczenie stężenia C1q w surowicy, które zwykle obniża się w przypadkach obrzęku nabytego. Ponadto obrzęk nabyty często współistnieje z chorobami limfoproliferacyjnymi, w których dochodzi do zużycia inhibitora C1, lub z chorobami autoimmunizacyjnymi, w których obserwuje się przeciwciała anty-C1-INH. Innym rodzajem obrzęku naczynioruchowego jest obrzęk polekowy, wywołany stosowaniem inhibitorów ACE. Występuje on u 1–2 na 1000 osób otrzymujących leki z tej klasy. Wskutek obniżenia poziomu angiotensyny II rozkładającej bradykininę wzrasta jej stężenie, co jest główną przyczyną powstania obrzęku. U tych pacjentów poziomy C4, C1-INH, aktywność C1-INH oraz poziom C1q są w normie. Obrzęk ten może się pojawić już po kilku godzinach od rozpoczęcia leczenia lub nawet po kilku latach terapii przeciwnadciśnieniowej. Najczęściej obejmuje język i może być przyczyną groźnej dla życia obturacji dróg oddechowych – tłumaczyła prof. Ewa Czarnobilska.
Ekspertka zwróciła uwagę, że w diagnostyce HAE istotne są oznaczenie laboratoryjne wszystkich trzech parametrów, bo prawidłowy czy nawet podwyższony poziom białka C1-INH nie wyklucza istnienia HAE. – To może być mechanizm kompensacyjny – zaznaczyła. Dodała, że także samo badanie stężenia C4 z nieznanym stężeniem C1-INH i jego aktywności nie jest wystarczające do postawienia diagnozy, ponieważ prawidłowe poziomy C4 nie wykluczają HAE, a niskie poziomy C4 mogą być spowodowane innymi schorzeniami. – Chociaż wcześniej sugerowano, że oznaczenie C4 może być badaniem przesiewowym w kierunku HAE, obecnie wiemy, że wartość tego badania samodzielnie jest niewystarczająca i konieczne jest oznaczenie w tym samym czasie stężeń C4 i C1-INH oraz aktywności INH – mówiła prof. Ewa Czarnobilska.
W przypadku dzieci z pozytywnym wywiadem rodzinnym diagnostyka w kierunku HAE może być przeprowadzana po ukończeniu 4. tygodnia życia. Rozpoznanie należy zweryfikować po ukończeniu przez dziecko 1. roku życia. Nie jest zalecana diagnostyka prenatalna.
Leczenie ratunkowe
Patomechanizm powstawania obrzęków naczynioruchowych w przebiegu HAE wyjaśnia obserwowany brak reakcji na leki przeciwhistaminowe – histamina nie odgrywa bowiem żadnej roli w patogenezie tych obrzęków. W leczeniu pacjentów z HAE wyróżnia się terapie ratunkowe, ukierunkowane na ostre ataki, oraz zapobiegawcze, które mają na celu przeciwdziałać nawracającym napadom.
– Cele terapii HAE obejmują poprawę jakości życia, zwiększenie bezpieczeństwa pacjenta oraz edukację, m.in. w zakresie samodzielnego podawania leków. Pacjent powinien wiedzieć, co robić w przypadku wystąpienia każdego napadu obrzęku, a szczególnie obrzęku górnych dróg oddechowych – mówiła prof. Anna Bodzenta-Łukaszyk, kierownik Kliniki Alergologii i Chorób Wewnętrznych Uniwersytetu Medycznego w Białymstoku.
Skutecznym leczeniem ratunkowym w HAE jest substytucja inhibitora C1 (preparatem osoczopochodnym lub ludzkim rekombinowanym C1-INH – oba leki podawane są dożylnie) lub zastosowanie inhibitora dla receptorów bradykininy BR2, czyli ikatybantu podawanego podskórnie. W objawowym leczeniu napadu liczy się skuteczność oraz szybkość działania. Dlatego każdy pacjent z rozpoznanym HAE powinien zawsze mieć przy sobie lek ratunkowy i posiadać zapas leków wystarczający do pokonania dwóch ataków. – Im szybciej pacjent otrzyma lek, tym jego działanie terapeutyczne jest efektywniejsze.
Najlepiej jest zastosować go w ciągu pierwszej godziny od początku ataku. Zwlekanie z podaniem leku powoduje, że obrzęk narasta i coraz trudniej go pokonać – ostrzegała prof. Anna Bodzenta-Łukaszyk.
Osoczopochodny C1-INH zastępuje białko, którego brakuje w organizmie chorego. Jest to lek charakteryzujący się długim okresem półtrwania (36,1 godziny), zarejestrowany do stosowania także przez kobiety w ciąży i dzieci. Analogicznie – rekombinowany ludzki C1-INH zastępuje brakujący inhibitor C1. W przeciwieństwie do preparatu osoczopochodnego ten lek jest pozbawiony ryzyka transmisji infekcji wirusowych, ma jednak krótki okres półtrwania oraz niesie ryzyko nadwrażliwości na białka królicze lub reakcji krzyżowej u osób uczulonych na białko mleka krowiego. Lek ten nie jest obecnie w Polsce refundowany.
– Inny mechanizm działania ma ikatybant, który jest antagonistą receptorów bradykininowych BR2. Jego zaletą jest wygodna droga podania, czyli stosowanie podskórne. Lek ten jest dostępny w postaci gotowych do użycia ampułkostrzykawek i może być podawany przez pacjenta samodzielnie lub w przypadku dzieci przez opiekuna, po wcześniejszym przeszkoleniu przez pracownika medycznego. Jest to lek o udowodnionym profilu bezpieczeństwa, a jego najczęstszymi działaniami niepożądanymi są łagodne i przemijające samoistnie reakcje w miejscu wstrzyknięcia, takie jak rumień, podrażnienie, świąd, uczucie pieczenia, delikatny obrzęk. Wystarczy podanie jednej dawki ikatybantu w ciągu godziny od pojawienia się napadu, żeby skrócić czas napadu do 6 godzin. Lek ten ma jednak krótki okres półtrwania, co powoduje możliwość wystąpienia nawrotu ataku, tzw. rebound attack. W takim przypadku należy zastosować kolejną dawkę – wyjaśniała prof. Anna Bodzenta-Łukaszyk.
W Polsce ikatybant jest refundowany w leczeniu ostrych napadów HAE tylko u dorosłych. Refundacja nie dotyczy leczenia pacjentów poniżej 18. roku życia. Jednym z czynników spustowych napadów HAE są zabiegi medyczne z przerwaniem ciągłości tkanek (chirurgiczne, stomatologiczne, laryngologiczne, ortopedyczne lub diagnostyczne), dlatego przed takim zabiegiem pacjenci z rozpoznanym wrodzonym obrzękiem naczynioruchowym powinni otrzymywać tzw. profilaktykę krótkoterminową, która polega na podaniu osoczopochodnego inhibitora C1.
Profilaktyka długoterminowa
Od niedawna istnieje możliwość stosowania terapii ukierunkowanej na zapobieganie nawracającym napadom HAE. – Każdy pacjent powinien być poddany ocenie pod kątem profilaktyki długoterminowej podczas każdej kontrolnej wizyty lekarskiej. W Polsce jako leczenie off-label możemy stosować androgeny atenuowane lub kwas traneksamowy. Trzeba jednak pamiętać, że androgeny mają sporo działań niepożądanych – mówiła specjalistka.
Na świecie w rutynowym leczeniu zapobiegawczym HAE, szczególnie w grupie chorych z częstymi, zagrażającymi życiu atakami choroby, stosuje się przeciwciało monoklonalne – lanadelumab. Jest to ludzkie przeciwciało monoklonalne, które hamuje czynną aktywność proteolityczną kalikreiny osoczowej, przez co uniemożliwia powstanie bradykininy, a w konsekwencji zapobiega obrzękom bradykininozależnym. Lanadelumab podaje się podskórnie co 2–4 tygodni. Lek ten można stosować u pacjentów w wieku 12. lat i starszych.
– Działanie lanadelumabu zaczyna się już po pierwszych 2 tygodniach leczenia. Badanie kliniczne HELP wykazało, że jest on wysoce skuteczny zarówno w zapobieganiu atakom silnym, wymagającym ostrego leczenia, jak i atakom umiarkowanym. Jest to zatem terapia, która daje pacjentom szansę, żeby nie dochodziło u nich do bolesnych i niebezpiecznych napadów. Leczenie zapobiegawcze zdecydowanie poprawia jakość życia chorych. Mogą oni prowadzić normalną aktywność bez strachu przed nieprzewidywalnym atakiem choroby. Kolejnym wyczekiwanym przez nas lekiem jest berotralstat, preparat doustny. W kilku krajach zarejestrowany jest już także inhibitor C1 podawany podskórnie – zakończyła prof. Anna Bodzenta-Łukaszyk.
Tekst jest relacją z konferencji „Luty miesiącem chorób rzadkich. Obrzęki brzuszne, jamy ustnej, gardła, kończyn, alergia... a może zagrożenie życia?” pod kierownictwem naukowym prof. dr. hab. n. med. Tomasza Grodzickiego. Zawiera informacje omówione podczas wykładów: „HAE – dziedziczny obrzęk naczynioruchowy – jak diagnozować?” prof. dr hab. n. med. Ewy Czarnobilskiej oraz „HAE – dziedziczny obrzęk naczynioruchowy – jak i gdzie leczyć?” prof. dr hab. n. med. Anny Bodzenty-Łukaszyk.
Materiał dla lekarzy, przygotowany z inicjatywy i sponsorowany przez Takeda.
Copyright © 2021 Takeda Pharmaceutical Company Limited. Wszystkie prawa zastrzeżone. Wszystkie znaki
handlowe są własnościami ich prawowitych właścicieli.
C-APROM/PL/HAE/0040, 03/2021
Przebieg choroby
Objawem choroby są bolesne i niebezpieczne obrzęki: dłoni, stóp, twarzy, narządów moczowo-płciowych, narządów wewnętrznych (m.in. żołądka i jelit) lub śluzówek górnych dróg oddechowych. Szczególnie niebezpieczne dla pacjentów są obrzęki w obrębie krtani i górnych dróg oddechowych, gdyż niosą ryzyko zamknięcia dróg oddechowych i uduszenia. Ryzyko zgonu w takiej sytuacji przy braku diagnozy i odpowiedniego leczenia sięga aż 50 proc. A szacuje się, że około połowy pacjentów z HAE doświadczy w swoim życiu przynajmniej jednego ataku choroby przebiegającego z obrzękiem krtani. W bezpośrednio zagrażających życiu napadach krtaniowych dochodzi do pojawienia się dysfonii, stridoru, uczucia przeszkody w gardle i, lub ściskania w gardle, trudności z połykaniem oraz obrzęku języka.
Często pierwszą manifestacją kliniczną HAE są obrzęki w obrębie układu pokarmowego, które objawiają się bólami brzucha o różnym nasileniu z towarzyszącymi nudnościami, wymiotami, biegunkami lub zaparciami. Dlatego w przypadku nawracających, niejasnych bólów brzucha u dzieci zalecane jest wykonanie w ostrej fazie badania USG, w którym można uwidocznić obrzęk ściany jelit. Taki obrzęk oraz obecność wolnego płynu w jamie otrzewnej są oznaką HAE.
Rzadziej występują obrzęki pęcherza i cewki moczowej objawiające się zaburzeniami mikcji, obrzęki stawów lub obrzęki w obrębie ośrodkowego układu nerwowego objawiające się sennością, bólami głowy, zaburzeniami widzenia i zaburzeniami świadomości.
– Obrzęki naczynioruchowe występujące w przebiegu HAE są spowodowane okresowym wzrostem uwalniania bradykininy i dlatego nazywane są obrzękami bradykininozależnymi. Różnią się one od obrzęków naczynioruchowych alergicznych, które są zależne od histaminy. W obrzęku alergicznym – histaminozależnym występuje zaczerwienienie skóry, któremu towarzyszy świąd i często także pokrzywka. Obrzęk ten szybko narasta, trwa krócej niż 2 dni, a co najważniejsze – skuteczne w jego opanowaniu są leki przeciwhistaminowe, glikokortykosteroidy lub adrenalina. Natomiast w obrzęku naczynioruchowym indukowanym bradykininą skóra jest blada, nieucieplona, często bolesna, bez świądu i bąbli pokrzywkowych. Obrzęk ten narasta wolno (przez kilkanaście do 24 godzin), utrzymuje się ponad 3 dni i jest lekooporny – nieskuteczne są leki przeciwhistaminowe, glikokortykosteroidy i adrenalina – mówiła podczas webinaru prof. dr hab. n. med. Ewa Czarnobilska, kierownik Centrum Alergologii Klinicznej i Środowiskowej Szpitala Uniwersyteckiego w Krakowie.
Napady obrzęków w przebiegu HAE są nawracające. Pojawiają się one w różnej lokalizacji i z różną częstością, w sposób nagły i nieprzewidywalny. Niekiedy można je powiązać z działaniem bodźców wyzwalających, takich jak: wysiłek fizyczny, urazy, infekcje, stres czy zabiegi medyczne. Często jednak czynnik spustowy pozostaje niezidentyfikowany. U niektórych pacjentów napadów może być nawet kilkadziesiąt w ciągu roku. To wszystko sprawia, że codzienność osób z HAE to zmaganie się z bólem i strachem przed kolejnym atakiem choroby. Nieprzewidywalność napadów obrzęku często uniemożliwia pacjentom naukę i pracę, wpływa też niekorzystnie na ich relacje społeczne i codzienne funkcjonowanie. Dlatego wśród chorych z rozpoznaniem dziedzicznego obrzęku naczynioruchowego nierzadko stwierdza się depresję.
Diagnostyka i rozpoznanie
Postawienie prawidłowej diagnozy wrodzonego obrzęku naczynioruchowego bardzo często zajmuje wiele lat. Statystycznie od pierwszego ataku do ustalenia rozpoznania mija aż 13 lat.
– W kierunku HAE powinniśmy diagnozować pacjentów, którzy często trafiają do gabinetów lekarzy alergologów z napadowymi obrzękami naczynioruchowymi i/lub pokrzywką. Objawy te występują aż u 10–20 proc. populacji. W tej grupie u ok. 10 proc. osób stwierdzamy występowanie obrzęku naczynioruchowego bez pokrzywki. Jeśli obrzęk ten jest oporny na standardowe leki przeciwalergiczne, czyli leki przeciwhistaminowe i glikokortykosteroidy, oznacza to, że jest zależny od bradykininy. Taki obrzęk może być zarówno nabyty, jak i wrodzony, a więc u tych pacjentów należy rozpocząć diagnostykę w kierunku HAE. Na wrodzony obrzęk naczynioruchowy wskazuje też pozytywny wywiad rodzinny oraz pojawienie się pierwszych objawów między 5. a 11. rokiem życia, z ich nasileniem w okresie dojrzewania. Wywiad rodzinny jednak może być także negatywny, bo u ok. 20–25 proc. pacjentów z HAE mamy do czynienia z nowo powstałą mutacją w genie SERPING1 – wyjaśniała prof. Ewa Czarnobilska.
Zgodnie z wytycznymi Światowej Organizacji Alergii (World Allergy Organization – WAO) i Europejskiej Akademii Alergologii i Immunologii Klinicznej (European Academy of Allergology and Clinical Immunology – EAACI), uaktualnionymi w 2018 r., u pacjentów z podejrzeniem wrodzonego obrzęku naczynioruchowego należy jednocześnie oznaczyć stężenie składowej C4 dopełniacza, stężenie C1-INH oraz aktywność C1-INH. Jeżeli w dwóch kolejnych badaniach wykonanych w okresie między napadami w odstępie 1–3 miesięcy stwierdzamy obniżony poniżej 50 proc. poziom składowej C4 dopełniacza oraz obniżony poziom i, lub aktywność C1-INH, stanowi to potwierdzenie rozpoznania HAE u pacjenta z objawami tej choroby występującymi od dzieciństwa i z pozytywnym wywiadem rodzinnym.
– U pacjentów z ujemnym wywiadem rodzinnym i objawami, które pojawiły się po 30. roku życia, na podstawie obniżonych wyników badań laboratoryjnych tych trzech parametrów możemy podejrzewać nabyty obrzęk naczynioruchowy zależny od bradykininy. W różnicowaniu obrzęku nabytego od wrodzonego pomocne może być oznaczenie stężenia C1q w surowicy, które zwykle obniża się w przypadkach obrzęku nabytego. Ponadto obrzęk nabyty często współistnieje z chorobami limfoproliferacyjnymi, w których dochodzi do zużycia inhibitora C1, lub z chorobami autoimmunizacyjnymi, w których obserwuje się przeciwciała anty-C1-INH. Innym rodzajem obrzęku naczynioruchowego jest obrzęk polekowy, wywołany stosowaniem inhibitorów ACE. Występuje on u 1–2 na 1000 osób otrzymujących leki z tej klasy. Wskutek obniżenia poziomu angiotensyny II rozkładającej bradykininę wzrasta jej stężenie, co jest główną przyczyną powstania obrzęku. U tych pacjentów poziomy C4, C1-INH, aktywność C1-INH oraz poziom C1q są w normie. Obrzęk ten może się pojawić już po kilku godzinach od rozpoczęcia leczenia lub nawet po kilku latach terapii przeciwnadciśnieniowej. Najczęściej obejmuje język i może być przyczyną groźnej dla życia obturacji dróg oddechowych – tłumaczyła prof. Ewa Czarnobilska.
Ekspertka zwróciła uwagę, że w diagnostyce HAE istotne są oznaczenie laboratoryjne wszystkich trzech parametrów, bo prawidłowy czy nawet podwyższony poziom białka C1-INH nie wyklucza istnienia HAE. – To może być mechanizm kompensacyjny – zaznaczyła. Dodała, że także samo badanie stężenia C4 z nieznanym stężeniem C1-INH i jego aktywności nie jest wystarczające do postawienia diagnozy, ponieważ prawidłowe poziomy C4 nie wykluczają HAE, a niskie poziomy C4 mogą być spowodowane innymi schorzeniami. – Chociaż wcześniej sugerowano, że oznaczenie C4 może być badaniem przesiewowym w kierunku HAE, obecnie wiemy, że wartość tego badania samodzielnie jest niewystarczająca i konieczne jest oznaczenie w tym samym czasie stężeń C4 i C1-INH oraz aktywności INH – mówiła prof. Ewa Czarnobilska.
W przypadku dzieci z pozytywnym wywiadem rodzinnym diagnostyka w kierunku HAE może być przeprowadzana po ukończeniu 4. tygodnia życia. Rozpoznanie należy zweryfikować po ukończeniu przez dziecko 1. roku życia. Nie jest zalecana diagnostyka prenatalna.
Pacjenci bez rozpoznania Szacuje się, że w Polsce na wrodzony obrzęk naczynioruchowy choruje ok. 800 osób, jednak w krajowym rejestrze chorych na HAE zarejestrowanych jest ok. 400 osób. Oznacza to, że nawet połowa polskich chorych może być dotychczas niezdiagnozowana. Pacjenci, u których HAE nie został rozpoznany, są leczeni na typowy obrzęk zależny od histaminy, czyli otrzymują terapię kompletnie nieskuteczną w przypadku dziedzicznego obrzęku naczynioruchowego.
Leczenie ratunkowe
Patomechanizm powstawania obrzęków naczynioruchowych w przebiegu HAE wyjaśnia obserwowany brak reakcji na leki przeciwhistaminowe – histamina nie odgrywa bowiem żadnej roli w patogenezie tych obrzęków. W leczeniu pacjentów z HAE wyróżnia się terapie ratunkowe, ukierunkowane na ostre ataki, oraz zapobiegawcze, które mają na celu przeciwdziałać nawracającym napadom.
– Cele terapii HAE obejmują poprawę jakości życia, zwiększenie bezpieczeństwa pacjenta oraz edukację, m.in. w zakresie samodzielnego podawania leków. Pacjent powinien wiedzieć, co robić w przypadku wystąpienia każdego napadu obrzęku, a szczególnie obrzęku górnych dróg oddechowych – mówiła prof. Anna Bodzenta-Łukaszyk, kierownik Kliniki Alergologii i Chorób Wewnętrznych Uniwersytetu Medycznego w Białymstoku.
Skutecznym leczeniem ratunkowym w HAE jest substytucja inhibitora C1 (preparatem osoczopochodnym lub ludzkim rekombinowanym C1-INH – oba leki podawane są dożylnie) lub zastosowanie inhibitora dla receptorów bradykininy BR2, czyli ikatybantu podawanego podskórnie. W objawowym leczeniu napadu liczy się skuteczność oraz szybkość działania. Dlatego każdy pacjent z rozpoznanym HAE powinien zawsze mieć przy sobie lek ratunkowy i posiadać zapas leków wystarczający do pokonania dwóch ataków. – Im szybciej pacjent otrzyma lek, tym jego działanie terapeutyczne jest efektywniejsze.
Najlepiej jest zastosować go w ciągu pierwszej godziny od początku ataku. Zwlekanie z podaniem leku powoduje, że obrzęk narasta i coraz trudniej go pokonać – ostrzegała prof. Anna Bodzenta-Łukaszyk.
Osoczopochodny C1-INH zastępuje białko, którego brakuje w organizmie chorego. Jest to lek charakteryzujący się długim okresem półtrwania (36,1 godziny), zarejestrowany do stosowania także przez kobiety w ciąży i dzieci. Analogicznie – rekombinowany ludzki C1-INH zastępuje brakujący inhibitor C1. W przeciwieństwie do preparatu osoczopochodnego ten lek jest pozbawiony ryzyka transmisji infekcji wirusowych, ma jednak krótki okres półtrwania oraz niesie ryzyko nadwrażliwości na białka królicze lub reakcji krzyżowej u osób uczulonych na białko mleka krowiego. Lek ten nie jest obecnie w Polsce refundowany.
– Inny mechanizm działania ma ikatybant, który jest antagonistą receptorów bradykininowych BR2. Jego zaletą jest wygodna droga podania, czyli stosowanie podskórne. Lek ten jest dostępny w postaci gotowych do użycia ampułkostrzykawek i może być podawany przez pacjenta samodzielnie lub w przypadku dzieci przez opiekuna, po wcześniejszym przeszkoleniu przez pracownika medycznego. Jest to lek o udowodnionym profilu bezpieczeństwa, a jego najczęstszymi działaniami niepożądanymi są łagodne i przemijające samoistnie reakcje w miejscu wstrzyknięcia, takie jak rumień, podrażnienie, świąd, uczucie pieczenia, delikatny obrzęk. Wystarczy podanie jednej dawki ikatybantu w ciągu godziny od pojawienia się napadu, żeby skrócić czas napadu do 6 godzin. Lek ten ma jednak krótki okres półtrwania, co powoduje możliwość wystąpienia nawrotu ataku, tzw. rebound attack. W takim przypadku należy zastosować kolejną dawkę – wyjaśniała prof. Anna Bodzenta-Łukaszyk.
W Polsce ikatybant jest refundowany w leczeniu ostrych napadów HAE tylko u dorosłych. Refundacja nie dotyczy leczenia pacjentów poniżej 18. roku życia. Jednym z czynników spustowych napadów HAE są zabiegi medyczne z przerwaniem ciągłości tkanek (chirurgiczne, stomatologiczne, laryngologiczne, ortopedyczne lub diagnostyczne), dlatego przed takim zabiegiem pacjenci z rozpoznanym wrodzonym obrzękiem naczynioruchowym powinni otrzymywać tzw. profilaktykę krótkoterminową, która polega na podaniu osoczopochodnego inhibitora C1.
Profilaktyka długoterminowa
Od niedawna istnieje możliwość stosowania terapii ukierunkowanej na zapobieganie nawracającym napadom HAE. – Każdy pacjent powinien być poddany ocenie pod kątem profilaktyki długoterminowej podczas każdej kontrolnej wizyty lekarskiej. W Polsce jako leczenie off-label możemy stosować androgeny atenuowane lub kwas traneksamowy. Trzeba jednak pamiętać, że androgeny mają sporo działań niepożądanych – mówiła specjalistka.
Na świecie w rutynowym leczeniu zapobiegawczym HAE, szczególnie w grupie chorych z częstymi, zagrażającymi życiu atakami choroby, stosuje się przeciwciało monoklonalne – lanadelumab. Jest to ludzkie przeciwciało monoklonalne, które hamuje czynną aktywność proteolityczną kalikreiny osoczowej, przez co uniemożliwia powstanie bradykininy, a w konsekwencji zapobiega obrzękom bradykininozależnym. Lanadelumab podaje się podskórnie co 2–4 tygodni. Lek ten można stosować u pacjentów w wieku 12. lat i starszych.
– Działanie lanadelumabu zaczyna się już po pierwszych 2 tygodniach leczenia. Badanie kliniczne HELP wykazało, że jest on wysoce skuteczny zarówno w zapobieganiu atakom silnym, wymagającym ostrego leczenia, jak i atakom umiarkowanym. Jest to zatem terapia, która daje pacjentom szansę, żeby nie dochodziło u nich do bolesnych i niebezpiecznych napadów. Leczenie zapobiegawcze zdecydowanie poprawia jakość życia chorych. Mogą oni prowadzić normalną aktywność bez strachu przed nieprzewidywalnym atakiem choroby. Kolejnym wyczekiwanym przez nas lekiem jest berotralstat, preparat doustny. W kilku krajach zarejestrowany jest już także inhibitor C1 podawany podskórnie – zakończyła prof. Anna Bodzenta-Łukaszyk.
Tekst jest relacją z konferencji „Luty miesiącem chorób rzadkich. Obrzęki brzuszne, jamy ustnej, gardła, kończyn, alergia... a może zagrożenie życia?” pod kierownictwem naukowym prof. dr. hab. n. med. Tomasza Grodzickiego. Zawiera informacje omówione podczas wykładów: „HAE – dziedziczny obrzęk naczynioruchowy – jak diagnozować?” prof. dr hab. n. med. Ewy Czarnobilskiej oraz „HAE – dziedziczny obrzęk naczynioruchowy – jak i gdzie leczyć?” prof. dr hab. n. med. Anny Bodzenty-Łukaszyk.
Materiał dla lekarzy, przygotowany z inicjatywy i sponsorowany przez Takeda.
Copyright © 2021 Takeda Pharmaceutical Company Limited. Wszystkie prawa zastrzeżone. Wszystkie znaki
handlowe są własnościami ich prawowitych właścicieli.
C-APROM/PL/HAE/0040, 03/2021
Źródło:
Marta Koton-Czarnecka
Marta Koton-Czarnecka


















