Rehabilitacja szpitalna pacjentów z COVID-19 – doświadczenia własne
Pacjenci hospitalizowani z powodu koronawirusa powinni być rehabilitowani już przy łóżku chorego na oddziałach szpitalnych, także na oddziale intensywnej terapii, do momentu wyrównania stanu i wypisu do domu. Profesjonalna, kompleksowa, indywidualnie dobrana fizjoterapia chorych z COVID-19 jest integralnie związana z opieką pielęgniarską i lekarską.
Tekst Anny Spannbauer z Kliniki Chirurgii Wydziału Nauk o Zdrowiu Collegium Medicum Uniwersytetu Jagiellońskiego i Szpitala Zakonu Bonifratrów św. Jana Grandego w Krakowie, Arkadiusza Berweckiego z Zakładu Kinezyterapii Instytutu Nauk Stosowanych Akademii Wychowania Fizycznego w Krakowie, Bożeny Kocik ze Szpitala Specjalistycznego im. Stefana Żeromskiego w Krakowie i Instytutu Rehabilitacji Klinicznej Akademii Wychowania Fizycznego w Krakowie, Piotra Miki z Instytutu Rehabilitacji Klinicznej Akademii Wychowania Fizycznego w Krakowie oraz Anity Kulik z Akademii Wychowania Fizycznego w Poznaniu:
– COVID-19 jest ostrą chorobą zakaźną układu oddechowego wywołaną zakażeniem wirusem SARS-CoV-2. Wiemy, że w powrocie do zdrowia i pokonaniu skutków tej choroby niewątpliwie pomaga pacjentom profesjonalna fizjoterapia. O ile kompleksowa rehabilitacja osób po przebytym COVID-19 stała się już uznaną formą leczenia i doczekała się opracowań oraz wytycznych, o tyle wczesne rehabilitacyjne postępowanie szpitalne jest opisane mniej szczegółowo i tym samym wydaje się bardziej ukierunkowane na doświadczenie kliniczne i intuicję fizjoterapeuty działającego zawsze w interdyscyplinarnym zespole lekarsko-pielęgniarskim. Rekomendacje między innymi European Respiratory Society (ERS) i American Thoracic Society (ATS)1 wskazują, że pacjenci hospitalizowani z powodu COVID-19 powinni być rehabilitowani już w ramach oddziału szpitalnego, w tym również oddziałów intensywnej terapii, do momentu wyrównania stanu i wypisu do domu. Rekomendacje te wskazują również, że hospitalizowani pacjenci powinni otrzymać możliwość udziału w zindywidualizowanym, kompleksowym programie usprawniania2.
Objawy najczęściej towarzyszące chorym hospitalizowanym z powodu COVID-19 to zmęczenie, duszność, trudności w oddychaniu, obniżona saturacja (SpO2%), a co za tym idzie ograniczone możliwości wysiłkowe. Nierzadko towarzyszą temu bóle mięśni i stawów, osłabienie siły mięśniowej, bóle klatki piersiowej i głowy, zaburzenia równowagi i koordynacji oraz upośledzenie pamięci i koncentracji czy stany lękowe i objawy depresji. Ze względu na bardzo nasilone dolegliwości oddechowe część pacjentów trafia na intensywną terapię, gdzie jest wentylowana mechanicznie3.
Postępowanie fizjoterapeutyczne w leczeniu infekcji COVID-19 – na oddziale intensywnej terapii
W przypadku pacjenta zaintubowanego, nieprzytomnego, wentylowanego mechanicznie wykonuje się przede wszystkim ćwiczenia bierne. Fizjoterapeuta porusza określonymi odcinkami ciała pacjenta, ponieważ chory nie jest w stanie zrobić samodzielnie żadnego ruchu. Czynność ta powinna być wykonywana płynnie, rytmicznie, bez wyzwalania bólu, w pełnym fizjologicznym zakresie, we wszystkich płaszczyznach danego stawu. Ćwiczenia, pozornie proste, mają przede wszystkim wielką wartość profilaktyczną. Ich celem jest utrzymanie pełnego zakresu ruchomości w stawach, zapobieganie przykurczom, utrzymanie właściwej długości i elastyczności mięśni, a także zmniejszenie zastoju krwi żylnej przez ułatwienie odpływu krwi żylnej z obwodowych części kończyn (ryc. 1, 2). Ćwiczenia bierne zapobiegają także zaburzeniom odżywiania chrząstek stawowych, a tym samym zesztywnieniu stawów. Docisk na powierzchnie stawowe w czasie prowadzenia ćwiczeń ułatwia ich odżywianie i nawilżanie mazią stawową, zapobiegając zmianom degeneracyjnym. Ten rodzaj ćwiczeń daje możliwość oddziaływania na ośrodkowy układ nerwowy poprzez torowanie dróg nerwowych bodźcami płynącymi z obwodu, wyzwalanymi przez docisk powierzchni stawowych oraz pełne rozciągnięcie mięśni. Największy zakres możliwości wykonywania ćwiczeń biernych osiąga się, gdy pacjent jest ułożony na plecach. Wykorzystuje się wtedy także neurofizjologiczne metody fizjoterapii w postaci wzorców PNF4. Pacjenci nieprzytomni, zaintubowani i oddychający mechanicznie układani są często na brzuchu (ang. prone position), by poprawić oksygenację. W tej pozycji również wykonuje się ćwiczenia bierne.
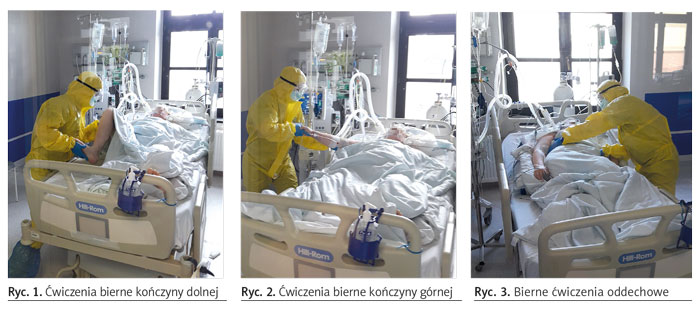
Fizjoterapia na intensywnej terapii obejmuje manipulacje klatki piersiowej, są to tzw. bierne ćwiczenia oddechowe. Przez wsparcie manualne fizjoterapeuta wspomaga przywracanie faz oddechowych i poprawia ruchomość klatki piersiowej. Ćwiczenia te polegają na biernym zwiększaniu amplitudy wdechu lub wydechu poprzez uciskanie lub pociąganie ściany klatki piersiowej wykonywane w różnych ułożeniach chorego. Konieczne jest przy tym dostosowanie tempa działania do rytmu oddechowego pacjenta, czyli synchronizacja z oddechem z respiratora5 (ryc. 3).
Pacjent rozintubowany, oddychający spontanicznie, przytomny, poddany tlenoterapii biernej lub czynnej HFNO (ang. high flow nasal oxygen therapy) powinien zacząć jak najszybciej uczestniczyć w procesie rehabilitacji. Osiąga się to przede wszystkim przez ćwiczenia oddechowe, które poprawiają wydolność oddechową przez zwiększenie ruchomości klatki piersiowej i poprawę parametrów spirometrycznych. Mogą mieć one charakter statycznych ćwiczeń oddechowych. Pacjent w pozycji leżącej lub z uniesionym wezgłowiem wymawia głośno w fazie wydechu przez kilkanaście sekund głoski „s”, „sz”, „r”, „h”, co delikatnie wspomaga kaszel i korzystnie wpływa na rozszerzenie oskrzeli. Pacjent może również energicznie dmuchać na płat ligniny, aktywizując układ oddechowy. Wizualizacja ćwiczenia przez wykorzystanie przyborów zawsze ułatwia jego wykonanie, stąd też powszechnie stosuje się butelki z wodą i rurką do ćwiczeń oddechowych oporowych, które pogłębiają wydech, lub aparaty kulkowe (np. aparat kulkowy Tri-Flo), które zwiększają pojemność płuc oraz trenują mięśnie oddechowe.
Ćwiczenia oddechowe dynamiczne różnią się od powyższych tym, że każdorazowy wdech czy wydech jest połączony z równoczesnym ruchem kończyn. Może to być ruch asymetryczny, gdy w czasie wdechu chory unosi samodzielnie jedną kończynę górną, bądź symetryczny, gdy w czasie wdechu pacjent unosi obie kończyny. Krótki głęboki wdech powinien być wykonany nosem, a długi głęboki wydech ustami. Korzystne jest, gdy wydech wykonuje się przez tzw. zasznurowane usta i trwa aż do poczucia braku powietrza. Stosunek wdechu do wydechu wynosi wtedy 1:2 lub 1:3. Dzięki wydłużonej fazie wydechu uzyskuje się lepszą pracę przepony i rozszerzenie oskrzeli. Oddychanie może odbywać się torem żebrowym, gdy w czasie wdechu unoszą się żebra, albo torem przeponowym, wówczas w czasie wdechu uwypukla się brzuch6.
Elementem kinezyterapii oddechowej u chorych z infekcją COVID-19 są ćwiczenia efektywnego kaszlu, tj. kaszlu na szczycie wydechu bądź przerywanym wydechu, nazywanym często huraganem w drzewie oskrzelowym ze względu na znaczną prędkość przepływu powietrza (ok. 180 km/godz.). Intensywny kaszel umożliwia odkrztuszanie zalegającej w oskrzelach wydzieliny. W przypadku konsolidacji wydzieliny z jednoczesnym problemem lub niemożnością jej odkrztuszania stosuje się inhalacje. Uzupełniającym elementem toalety drzewa oskrzelowego jest oklepywanie chorego po plecach, dłońmi ułożonymi na kształt łódeczki, rozpoczynając powyżej nerek, omijając wystające elementy kostne, takie jak łopatki czy kręgosłup. Oklepywanie powinno być szybkie, ale nigdy nie może być bolesne.
Do zaburzenia wentylacji płuc u chorych z COVID-19 dołącza się niekorzystny efekt unieruchomienia w pozycji leżącej. Przepona ma tendencje do wysokiego ustawienia, a dolne partie płuc są słabo upowietrzone. Działanie podawanych wcześniej środków znieczulenia ogólnego powoduje zniesienie odruchu kaszlowego oraz porażenie aparatu rzęskowego oskrzeli, co w konsekwencji prowadzi do zalegania wydzieliny w oskrzelach. Pozycje do ćwiczeń oddechowych mogą ułatwiać bądź utrudniać ich wykonywanie. Dla swobodnego rozprężania się klatki piersiowej we wszystkich kierunkach najlepsza jest postawa stojąca. U chorych na intensywnej terapii, we wczesnych dobach po ekstubacji jest to osiągalne jedynie przez bierną pionizację za pomocą ustawienia łóżka w pozycji fotela lub podniesienia wezgłowia. Pozycja półsiedząca z oparciem ustawionym pod kątem 45° jest stabilna i wygodna dla pacjenta. Umożliwia swobodne rozprężanie się klatki piersiowej do przodu i na boki, jak również stanowi korzystne ustawienie do nauki odkrztuszania. W leżeniu tyłem klatka piersiowa także rozpręża się swobodnie do przodu i na boki. Przepona ma wówczas utrudnioną pracę przy wdechu, a ułatwioną przy wydechu i jest to dobra pozycja do nauki oddychania torem przeponowym. Dla lepszego efektu ćwiczeń oddechowych i efektywnego kaszlu, fizjoterapeuta może zwiększać amplitudę wdechu lub wydechu poprzez uciskanie lub pociąganie ściany klatki piersiowej7.
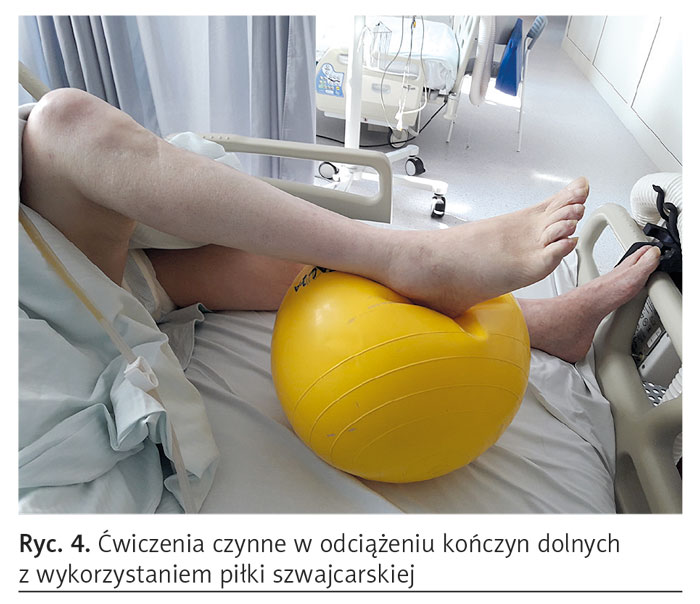
Doświadczenie kliniczne ostatniego roku pokazuje, że u pacjentów z COVID-19 po przynajmniej kilku dniach intubacji stwierdza się wyraźne osłabienie siły mięśniowej. Wynika to zarówno ze specyfiki choroby jak i wymuszonego unieruchomienia w pozycji leżącej. Do utrzymania pełnego zakresu ruchu w stawach i sprawności czynnościowej mięśni oraz wzmocnienia osłabionych zespołów mięśniowych wykorzystuje się początkowo ćwiczenia czynne w odciążeniu. Przez dobór odpowiedniej pozycji i prowadzenie ruchu znosi się ciężar ćwiczonego odcinka. Ćwiczenia te wykonywane są przez samego chorego po wyłączeniu masy kończyny. Zalecany ruch wykonuje się poziomo, tj. równolegle do podłoża lub przy użyciu piłki szwajcarskiej (ryc. 4). Odciążenie można również uzyskać, gdy terapeuta ręką podtrzymuje kończynę podczas ruchu.
Opierając się na kryterium siły osoby usprawnianej, w kinezyterapii pacjentów z COVID-19 wyodrębnia się ćwiczenia czynne wolne, które chory wykonuje bez pomocy fizjoterapeuty, ale pod jego kontrolą. Najogólniej można powiedzieć, że stanowią one przejście od ćwiczeń w odciążeniu do ćwiczeń z dawkowanym oporem i mają na celu utrzymanie pełnego zakresu ruchów kończyny, dalsze wzmocnienie siły osłabionych mięśni oraz poprawę koordynacji nerwowo-mięśniowej. Umiejętność wykonywania wolnych ćwiczeń czynnych przez pacjentów z COVID-19 stanowi punkt wyjścia do ich pionizacji i uruchamiania, zarówno po dłuższym, jak i krótszym unieruchomieniu. Chory, wykonując ćwiczenia czynne wolne, jest w stanie samodzielnie pokonać ciężar danego odcinka ciała (ocena siły mięśniowej w skali Lovetta wynosi wówczas przynajmniej 3), a kinezyterapia przyjmuje w końcowym w efekcie formę ćwiczeń ogólnousprawniających. Warto także podkreślić, że ćwiczenia stawów skokowych poprzez uruchamianie pompy mięśniowej łydki, tzw. serca obwodowego, stanowią poza heparyną kluczowy element profilaktyki przeciwzakrzepowej. Pacjent wykonuje równocześnie i naprzemiennie ćwiczenia w stawach skokowych. Są to zgięcia grzbietowe i podeszwowe stóp w rytmie oddechowym 16–18/min oraz krążenia stóp. Powszechnie przyjmuje się, że aby skutecznie zapobiec ryzyku zakrzepicy, pacjent powinien wykonać około 1000 różnych ruchów kończynami dolnymi dziennie. Można też zalecić choremu wykonywanie przez minutę ćwiczeń stawów skokowych z częstością co pół godziny. Początkowo ćwiczenia obejmują małe grupy mięśniowe i dystalne części ciała, a z czasem, w kolejnych etapach rehabilitacji, większe grupy mięśniowe i proksymalne części ciała8.
Jeżeli stan pacjenta z COVID-19 na to pozwala, to przechodzi się do kolejnego etapu uruchamiania. Fizjoterapeuta, asekurując chorego, pomaga mu usiąść na łóżku ze spuszczonymi nogami. Pierwsze próby tej częściowej pionizacji są dla chorego zwykle bardzo wyczerpujące i trwają krótko ze względu na znaczne osłabienie, duszność, kilku- lub nawet kilkunastoprocentowy spadek saturacji i zaburzenia ortostatyczne. Już pozycja siedząca jest ćwiczeniem równoważnym, angażującym stosunkowo dużą grupę mięśniową, więc chory szybko odczuwa zmęczenie i chce się położyć. W kolejnych próbach siadania ze spuszczonymi nogami tolerancja chorego na wysiłek powinna zwiększać się i można wprowadzać ćwiczenia oddechowe, ćwiczenia przeciwzakrzepowe, ogólnousprawniające i efektywnego kaszlu o większej intensywności. Chory jest także inhalowany i oklepywany. Na tym etapie usprawniania warto wspomnieć o rehabilitacji funkcjonalnej. W pozycji siedzącej ze spuszczonym nogami chory pod nadzorem fizjoterapeuty powinien próbować samodzielnie jeść, pić, czesać się czy skorzystać z telefonu komórkowego. Kliniczne doświadczenia pokazują, że możliwość rozmowy z bliskimi stanowi silny bodziec motywacyjny do dalszego usprawniania dla chorych. W trakcie ćwiczeń pacjent pozostaje pod stałą kontrolą monitorów rejestrujących zapis EKG, częstość pracy serca (CAS), ciśnienia tętniczego (CTK) oraz saturacji – wysycenia hemoglobiny tlenem (SpO2%) pulsoksymetrem, co umożliwia ocenę jego aktualnego stanu i efektywności stosowanych ćwiczeń, a także ich odpowiednie dozowanie. Jeżeli chory z COVID-19 dobrze toleruje wysiłek, to w kolejnych dobach można przystąpić do próby pionizacji. W asyście i z pomocą fizjoterapeuty chory staje przy łóżku, opierając się o balkonik. Procedura ta jest wykonywana kilkakrotnie i przeplatana krótkimi odpoczynkami oraz ćwiczeniami oddechowymi w pozycji siedzącej.
Rehabilitacja na oddziale intensywnej terapii rozintubowanych pacjentów z COVID-19 oddychających spontanicznie prowadzona jest ok. 20 min 2–3 razy dziennie. Należy podkreślić, że to aktualny stan pacjenta i jego możliwości psychoruchowe ostatecznie pozwalają dobrać odpowiednią, zindywidualizowaną dawkę ćwiczeń leczniczych9. Spadek saturacji w czasie ćwiczeń do SpO2 75% i mniej, niska saturacja wyjściowa (SpO2 85% i mniej), duszność, ból, gorączka 38°C, wysokie wartości CTK 185/100 mmHg i więcej, CAS 135/min i więcej są przeciwskazaniami do rehabilitacji albo wskazaniem do jej przerwania i odpoczynku, zwiększenia podaży tlenu i ewentualnej konsultacji z anestezjologiem9.
Jeżeli leczenie chorego z COVID-19 postępuje zgodnie z przewidzianym tokiem, to pacjent jest przewożony na oddział internistyczny, gdzie rozpoczyna drugi etap rehabilitacji szpitalnej. Cele tego etapu fizjoterapii obejmują poprawę parametrów oddechowych i zwiększanie wydolności fizycznej przez dalsze intensywne uruchamianie, intensyfikację ćwiczeń oddechowych, zwiększenie samodzielności pacjenta w zakresie samoobsługi i codziennej aktywności.
Postępowanie fizjoterapeutyczne w leczeniu infekcji COVID-19 – na oddziale internistycznym
Choroba COVID-19 dotyczy przede wszystkim układu oddechowego, ale konsekwencje przebycia zakażenia są widoczne w całym organizmie ludzkim, szczególnie w układach narządach ruchu, sercowo-naczyniowym i neurologicznym. U pacjentów z COVID-19 przebywających na szpitalnych oddziałach internistycznych często przez kilka, kilkanaście dni i więcej utrzymuje się duszność, kaszel, gorączka i osłabienie oraz obniżona saturacja. Wartości prawidłowe saturacji SpO2 to 94–99%, a dla chorych z POChP 88–92%10. Objawy te znacznie obniżają wydolność chorych. Powszechnie wiadomo, że hospitalizacja sama w sobie wiąże się z ograniczeniem codziennej aktywności. Chorzy z COVID-19 spędzają dużo czasu w łóżku, w pozycji leżącej, co zmniejsza możliwości oddechowe płuc. Ponadto trafiają oni do szpitala zwykle już mocno osłabieni, a przez stałą bierną tlenoterapię na wąsach czy masce tlenowej z butli lub z centralnego gniazda montowanego na panelu w ścianie, mają ograniczone możliwości poruszania się poza obręb łóżka. Dodatkowo pogłębia to deficyt dawki ruchu. Jeżeli nie ma przeciwskazań, pacjenci powinni być mobilizowani do nawet krótkich spacerów po oddziale czy sali szpitalnej. Chorzy mogą poruszać się samodzielnie lub w asyście fizjoterapeuty, pielęgniarki czy opiekuna medycznego z wykorzystaniem chodzika. Prowadzona jest także gimnastyka oddechowa (ryc. 5, 6), oklepywanie (ryc. 7), ćwiczenia przeciwzakrzepowe i ogólnousprawniające, indywidualnie dobrane do potrzeb, możliwości i aktualnego stanu pacjenta, po konsultacji z lekarzem internistą. Należy pamiętać o kontroli saturacji mierzonej za pomocą pulsoksymetra napalcowego. Kilku- czy kilkunastoprocentowy spadek saturacji w czasie podejmowanego wysiłku obliguje do przerwania ćwiczeń, odpoczynku, podania tlenu lub zwiększenia jego przepływu na wąsach tlenowych czy masce twarzowej. Maksymalny przepływ tlenu na wąsach wynosi 4–6 l/min, a minimalny przepływ na masce bez rezerwuaru 5 l/min11. Początkowo, w czasie prowadzonej rehabilitacji, pacjenci zwykle desaturują nawet do siedemdziesięciu kilku procent. Nie może to jednak prowadzić to całkowitej rezygnacji z podejmowania kolejnych prób zwiększania wydolności fizycznej, ale jedynie do modyfikacji rehabilitacji. Po odpoczynku i podaniu tlenu na wąsach czy masce twarzowej oraz normalizacji saturacji do wartości przynajmniej 95–96% prowadzi się kolejne ćwiczenia lecznicze. Kliniczne doświadczenia własne pokazują, że jeżeli wszystko postępuje zgodnie z tokiem leczenia farmakologicznego, to prowadzona kinezyterapia poprawia wydolność fizyczną chorego, a w kolejnych dniach rehabilitacji szpitalnej saturacja nie podlega już dużym spadkom i szybciej powraca do wartości prawidłowych w spoczynku po wysiłku. Nie bez znaczenia jest motywowanie pacjenta i przekonanie go o celowości wykonywania ćwiczeń oraz konieczności samodzielnego ich wykonywania w ciągu dnia.
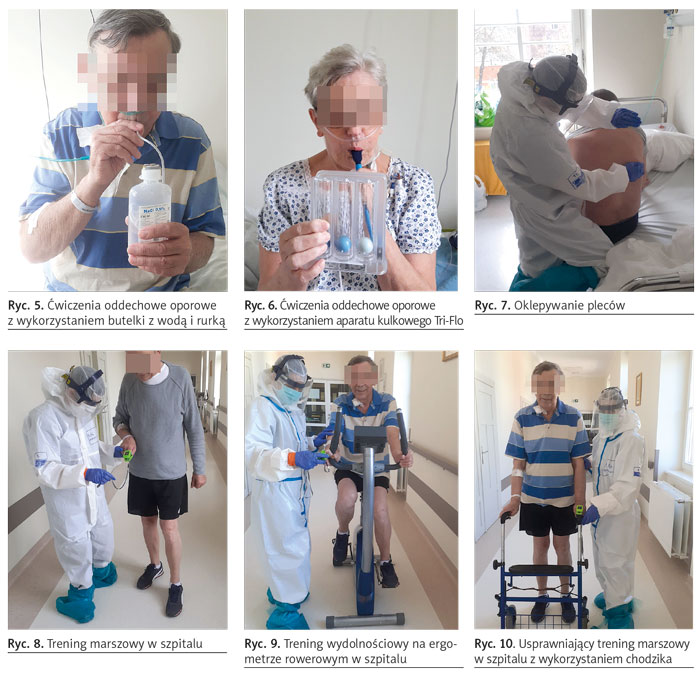
Uwzględniając przebieg choroby, biorąc pod uwagę indywidualną tolerancję wysiłku, można już w szpitalu wprowadzić trening marszowy (ryc. 8) lub trening wydolnościowy na ergometrze rowerowym (ryc. 9), co znacząco wpływa na poprawę tolerancji wysiłku. Trening wykonywany jest początkowo w asyście fizjoterapeuty, a następnie samodzielnie.
Fizjoterapia prowadzona jest w granicach tętna submaksymalnego (70–85% HRmax), a nawet 50–65% HRmax, oraz subiektywnego odczucia duszności/zmęczenia przez pacjenta (do 3 pkt w zmodyfikowanej skali Borga, gdzie zmęczenie jest średniego stopnia, a duszność umiarkowana) przy stałej kontroli saturacji ze względu na duże wahania tego parametru12. Postępowanie fizjoterapeutyczne musi uwzględniać dodatkowe czynniki wpływające na obniżoną saturację, np. POChP, naukę prawidłowego oddychania z uwzględnieniem wdechu nosem i wydechu ustami oraz spłycenie oddechu, które może skutkować desaturacją. U pacjentów z zaburzeniami równowagi do ostrożnego treningu marszowego wykorzystuje się chodzik (ryc. 10). W indywidualnej kinezyterapii unika się przedłużonych i wyczerpujących treningów lub aktywności o dużej intensywności. Ponieważ u części chorych pojawia się przeciążenie mięśni wydechowych na skutek przewlekłego kaszlu, wprowadza się także ćwiczenia rozluźniające mięśnie obręczy barkowej i klatki piersiowej.
W ramach oceny czynnościowej pacjenta można wykonać test dwuminutowego marszu lub zmodyfikowany test 30 sekund STST (ang. 30 seconds sit to stand test), tj. test siadania i wstawania z krzesła, marsz w miejscu, ocenę siły chwytu, próbę stania jednonóż, a u pacjentów zdrowszych test 6-minutowy (6MWT)12.
Zarówno dane z piśmiennictwa, jak i doświadczenia własne pokazują, że u pacjentów z COVID-19 wykrywa się często zaburzenia natury psychicznej, jak lęk czy depresja13. Związane jest to jest z długim pobytem w szpitalu pośród medycznego personelu ubranego w specjalistyczne skafandry, maski i gogle14, z zagrożeniem utraty życia czy izolacją od rodziny. Odpowiednio dopasowane do potrzeb pacjenta ćwiczenia fizyczne zmniejszają nasilenie depresji, w tym objawy takie jak zaburzenia nastroju, apetytu czy snu12. Farmakologiczna terapia przeciwlękowa i przeciwdepresyjna powinna być uzupełniona wsparciem psychologicznym ze strony fizjoterapeuty, pielęgniarki, opiekuna medycznego, dietetyczki, kapelana i oczywiście lekarza, czyli całego interdyscyplinarnego zespołu. Na podstawie doświadczeń klinicznych minionego roku przypuszcza się, że rozmowy z pacjentami, żarty, śpiew, modlitwa, zachęta do czytania, rozwiazywania krzyżówek, rozmowy telefoniczne z bliskimi poprawiają nastrój, koncentrację i pamięć oraz pogłębiają efekty terapeutyczne, mobilizując siły witalne chorych tak potrzebne do walki z COVID-19.
Wnioski
Pacjenci hospitalizowani z powodu COVID-19 powinni być rehabilitowani już przy łóżku chorego na oddziałach szpitalnych, również na oddziale intensywnej terapii, do momentu wyrównania stanu i wypisu do domu. Profesjonalna, kompleksowa, indywidualnie dobrana fizjoterapia chorych z COVID-19 jest integralnie związana z opieką pielęgniarską i lekarską. Autorzy deklarują brak konfliktu interesów.
Piśmiennictwo:
1. Chalmers JD, Crichton ML, Goeminne PC i wsp. Management of hospitalised adults with coronavirus disease 2019 (COVID-19): a European Respiratory Society living guideline. Eur Respir J 2021; 57: 2100048.
2. Szczegielniak J. Rola fizjoterapii w pokonywaniu skutków choroby COVID-19. Rehabil Prakt 2021; 2: 13-14.
3. Guan WJ, Ni ZY, Hu Y i wsp. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020; 382: 1708-1720.
4. Spannbauer A, Berwecki A, Ridan T i wsp. Wybrane aspekty rehabilitacji u chorych leżących. W: Leczenie ran przewlekłych. Szewczyk MT, Jawień A (red.). PZWL, Warszawa 2019, 184-216.
5. Zwoliński T, Szamotulska J, Kwiecień-Jaguś K i wsp. Rehabilitacja oddechowa pacjentów wentylowanych mechanicznie – mobilizacja klatki piersiowej. Wiedza Prakt 2016; 6: 34-40.
6. Kózka M. Przedłużone unieruchomienie i usprawnianie chorego. W: Anestezjologia i intensywna opieka. Woławicka L (red.). PZWL, Warszawa 2014; 337-380.
7. Szewczyk MT, Cwajda-Białasik J, Mościcka P i wsp. Leczenie odleżyn – zalecenia Polskiego Towarzystwa Leczenia Ran. Część II. Treatment of pressure ulcers – recommendations of the Polish Wound Management Association. Part II. Leczenie Ran 2020; 17: 151-184.
8. Spannbauer A, Berwecki A, Chwała M i wsp. Rehabilitacja chorych z miażdżycowym niedokrwieniem kończyn dolnych, poddawanych zabiegom przęsłowania aortalno-dwuudowego. Pielęg Chir Angiol 2014; 1: 8-14.
9. Szewczyk MT, Kózka M, Cierzniakowska K i wsp. Wytyczne: Profilaktyka odleżyn – zalecenia Polskiego Towarzystwa Leczenia Ran. Część I. Prophylaxis of the pressure ulcers – recommendations of the Polish Wound Management Association. Part I. Leczenie Ran 2020; 17: 113-146.
10. Chomoncik M, Nitecki J, Poparda W. Kwalifikowana pierwsza pomoc w Krajowym Systemie Ratowniczo-Gaśniczym. PZWL, Warszawa 2018.
11. Gaszyński W. Postępowanie anestezjologiczne na oddziale pooperacyjnym. W: Anestezjologia i Intensywna Terapia. PZWL, Warszawa 2015, 202-213.
12. Bal-Bocheńska M, Batycka-Stachnik B, Bogacz K i wsp. Rekomendacje zespołu ekspertów dotyczące postępowania fizjoterapeutycznego w leczeniu infekcji COVID-19 i powikłań poinfekcyjnych. Rehabil Prakt 2021; 2: 25-34.
13. Taquet M, Luciano S, Geddes JR i wsp. Bidirectional associations between COVID-19 and psychiatric disorder: retrospective cohort studies of 62 354 COVID-19 cases in the USA. Lancet Psychiatr 2021; 8: 130-140.
14. Michalik A, Kolonko J, Maciejewski D i wsp. Pacjent z podejrzeniem lub potwierdzeniem COVID-19 – co każda pielęgniarka wiedzieć powinna. Pielęg Chir Angiol 2020; 4: 129-136.
Artykuł opublikowano w „Pielęgniarstwie Chirurgicznym i Angiologicznym” 3/2021.

– COVID-19 jest ostrą chorobą zakaźną układu oddechowego wywołaną zakażeniem wirusem SARS-CoV-2. Wiemy, że w powrocie do zdrowia i pokonaniu skutków tej choroby niewątpliwie pomaga pacjentom profesjonalna fizjoterapia. O ile kompleksowa rehabilitacja osób po przebytym COVID-19 stała się już uznaną formą leczenia i doczekała się opracowań oraz wytycznych, o tyle wczesne rehabilitacyjne postępowanie szpitalne jest opisane mniej szczegółowo i tym samym wydaje się bardziej ukierunkowane na doświadczenie kliniczne i intuicję fizjoterapeuty działającego zawsze w interdyscyplinarnym zespole lekarsko-pielęgniarskim. Rekomendacje między innymi European Respiratory Society (ERS) i American Thoracic Society (ATS)1 wskazują, że pacjenci hospitalizowani z powodu COVID-19 powinni być rehabilitowani już w ramach oddziału szpitalnego, w tym również oddziałów intensywnej terapii, do momentu wyrównania stanu i wypisu do domu. Rekomendacje te wskazują również, że hospitalizowani pacjenci powinni otrzymać możliwość udziału w zindywidualizowanym, kompleksowym programie usprawniania2.
Objawy najczęściej towarzyszące chorym hospitalizowanym z powodu COVID-19 to zmęczenie, duszność, trudności w oddychaniu, obniżona saturacja (SpO2%), a co za tym idzie ograniczone możliwości wysiłkowe. Nierzadko towarzyszą temu bóle mięśni i stawów, osłabienie siły mięśniowej, bóle klatki piersiowej i głowy, zaburzenia równowagi i koordynacji oraz upośledzenie pamięci i koncentracji czy stany lękowe i objawy depresji. Ze względu na bardzo nasilone dolegliwości oddechowe część pacjentów trafia na intensywną terapię, gdzie jest wentylowana mechanicznie3.
Postępowanie fizjoterapeutyczne w leczeniu infekcji COVID-19 – na oddziale intensywnej terapii
W przypadku pacjenta zaintubowanego, nieprzytomnego, wentylowanego mechanicznie wykonuje się przede wszystkim ćwiczenia bierne. Fizjoterapeuta porusza określonymi odcinkami ciała pacjenta, ponieważ chory nie jest w stanie zrobić samodzielnie żadnego ruchu. Czynność ta powinna być wykonywana płynnie, rytmicznie, bez wyzwalania bólu, w pełnym fizjologicznym zakresie, we wszystkich płaszczyznach danego stawu. Ćwiczenia, pozornie proste, mają przede wszystkim wielką wartość profilaktyczną. Ich celem jest utrzymanie pełnego zakresu ruchomości w stawach, zapobieganie przykurczom, utrzymanie właściwej długości i elastyczności mięśni, a także zmniejszenie zastoju krwi żylnej przez ułatwienie odpływu krwi żylnej z obwodowych części kończyn (ryc. 1, 2). Ćwiczenia bierne zapobiegają także zaburzeniom odżywiania chrząstek stawowych, a tym samym zesztywnieniu stawów. Docisk na powierzchnie stawowe w czasie prowadzenia ćwiczeń ułatwia ich odżywianie i nawilżanie mazią stawową, zapobiegając zmianom degeneracyjnym. Ten rodzaj ćwiczeń daje możliwość oddziaływania na ośrodkowy układ nerwowy poprzez torowanie dróg nerwowych bodźcami płynącymi z obwodu, wyzwalanymi przez docisk powierzchni stawowych oraz pełne rozciągnięcie mięśni. Największy zakres możliwości wykonywania ćwiczeń biernych osiąga się, gdy pacjent jest ułożony na plecach. Wykorzystuje się wtedy także neurofizjologiczne metody fizjoterapii w postaci wzorców PNF4. Pacjenci nieprzytomni, zaintubowani i oddychający mechanicznie układani są często na brzuchu (ang. prone position), by poprawić oksygenację. W tej pozycji również wykonuje się ćwiczenia bierne.

Fizjoterapia na intensywnej terapii obejmuje manipulacje klatki piersiowej, są to tzw. bierne ćwiczenia oddechowe. Przez wsparcie manualne fizjoterapeuta wspomaga przywracanie faz oddechowych i poprawia ruchomość klatki piersiowej. Ćwiczenia te polegają na biernym zwiększaniu amplitudy wdechu lub wydechu poprzez uciskanie lub pociąganie ściany klatki piersiowej wykonywane w różnych ułożeniach chorego. Konieczne jest przy tym dostosowanie tempa działania do rytmu oddechowego pacjenta, czyli synchronizacja z oddechem z respiratora5 (ryc. 3).
Pacjent rozintubowany, oddychający spontanicznie, przytomny, poddany tlenoterapii biernej lub czynnej HFNO (ang. high flow nasal oxygen therapy) powinien zacząć jak najszybciej uczestniczyć w procesie rehabilitacji. Osiąga się to przede wszystkim przez ćwiczenia oddechowe, które poprawiają wydolność oddechową przez zwiększenie ruchomości klatki piersiowej i poprawę parametrów spirometrycznych. Mogą mieć one charakter statycznych ćwiczeń oddechowych. Pacjent w pozycji leżącej lub z uniesionym wezgłowiem wymawia głośno w fazie wydechu przez kilkanaście sekund głoski „s”, „sz”, „r”, „h”, co delikatnie wspomaga kaszel i korzystnie wpływa na rozszerzenie oskrzeli. Pacjent może również energicznie dmuchać na płat ligniny, aktywizując układ oddechowy. Wizualizacja ćwiczenia przez wykorzystanie przyborów zawsze ułatwia jego wykonanie, stąd też powszechnie stosuje się butelki z wodą i rurką do ćwiczeń oddechowych oporowych, które pogłębiają wydech, lub aparaty kulkowe (np. aparat kulkowy Tri-Flo), które zwiększają pojemność płuc oraz trenują mięśnie oddechowe.
Ćwiczenia oddechowe dynamiczne różnią się od powyższych tym, że każdorazowy wdech czy wydech jest połączony z równoczesnym ruchem kończyn. Może to być ruch asymetryczny, gdy w czasie wdechu chory unosi samodzielnie jedną kończynę górną, bądź symetryczny, gdy w czasie wdechu pacjent unosi obie kończyny. Krótki głęboki wdech powinien być wykonany nosem, a długi głęboki wydech ustami. Korzystne jest, gdy wydech wykonuje się przez tzw. zasznurowane usta i trwa aż do poczucia braku powietrza. Stosunek wdechu do wydechu wynosi wtedy 1:2 lub 1:3. Dzięki wydłużonej fazie wydechu uzyskuje się lepszą pracę przepony i rozszerzenie oskrzeli. Oddychanie może odbywać się torem żebrowym, gdy w czasie wdechu unoszą się żebra, albo torem przeponowym, wówczas w czasie wdechu uwypukla się brzuch6.
Elementem kinezyterapii oddechowej u chorych z infekcją COVID-19 są ćwiczenia efektywnego kaszlu, tj. kaszlu na szczycie wydechu bądź przerywanym wydechu, nazywanym często huraganem w drzewie oskrzelowym ze względu na znaczną prędkość przepływu powietrza (ok. 180 km/godz.). Intensywny kaszel umożliwia odkrztuszanie zalegającej w oskrzelach wydzieliny. W przypadku konsolidacji wydzieliny z jednoczesnym problemem lub niemożnością jej odkrztuszania stosuje się inhalacje. Uzupełniającym elementem toalety drzewa oskrzelowego jest oklepywanie chorego po plecach, dłońmi ułożonymi na kształt łódeczki, rozpoczynając powyżej nerek, omijając wystające elementy kostne, takie jak łopatki czy kręgosłup. Oklepywanie powinno być szybkie, ale nigdy nie może być bolesne.
Do zaburzenia wentylacji płuc u chorych z COVID-19 dołącza się niekorzystny efekt unieruchomienia w pozycji leżącej. Przepona ma tendencje do wysokiego ustawienia, a dolne partie płuc są słabo upowietrzone. Działanie podawanych wcześniej środków znieczulenia ogólnego powoduje zniesienie odruchu kaszlowego oraz porażenie aparatu rzęskowego oskrzeli, co w konsekwencji prowadzi do zalegania wydzieliny w oskrzelach. Pozycje do ćwiczeń oddechowych mogą ułatwiać bądź utrudniać ich wykonywanie. Dla swobodnego rozprężania się klatki piersiowej we wszystkich kierunkach najlepsza jest postawa stojąca. U chorych na intensywnej terapii, we wczesnych dobach po ekstubacji jest to osiągalne jedynie przez bierną pionizację za pomocą ustawienia łóżka w pozycji fotela lub podniesienia wezgłowia. Pozycja półsiedząca z oparciem ustawionym pod kątem 45° jest stabilna i wygodna dla pacjenta. Umożliwia swobodne rozprężanie się klatki piersiowej do przodu i na boki, jak również stanowi korzystne ustawienie do nauki odkrztuszania. W leżeniu tyłem klatka piersiowa także rozpręża się swobodnie do przodu i na boki. Przepona ma wówczas utrudnioną pracę przy wdechu, a ułatwioną przy wydechu i jest to dobra pozycja do nauki oddychania torem przeponowym. Dla lepszego efektu ćwiczeń oddechowych i efektywnego kaszlu, fizjoterapeuta może zwiększać amplitudę wdechu lub wydechu poprzez uciskanie lub pociąganie ściany klatki piersiowej7.
Doświadczenie kliniczne ostatniego roku pokazuje, że u pacjentów z COVID-19 po przynajmniej kilku dniach intubacji stwierdza się wyraźne osłabienie siły mięśniowej. Wynika to zarówno ze specyfiki choroby jak i wymuszonego unieruchomienia w pozycji leżącej. Do utrzymania pełnego zakresu ruchu w stawach i sprawności czynnościowej mięśni oraz wzmocnienia osłabionych zespołów mięśniowych wykorzystuje się początkowo ćwiczenia czynne w odciążeniu. Przez dobór odpowiedniej pozycji i prowadzenie ruchu znosi się ciężar ćwiczonego odcinka. Ćwiczenia te wykonywane są przez samego chorego po wyłączeniu masy kończyny. Zalecany ruch wykonuje się poziomo, tj. równolegle do podłoża lub przy użyciu piłki szwajcarskiej (ryc. 4). Odciążenie można również uzyskać, gdy terapeuta ręką podtrzymuje kończynę podczas ruchu.

Opierając się na kryterium siły osoby usprawnianej, w kinezyterapii pacjentów z COVID-19 wyodrębnia się ćwiczenia czynne wolne, które chory wykonuje bez pomocy fizjoterapeuty, ale pod jego kontrolą. Najogólniej można powiedzieć, że stanowią one przejście od ćwiczeń w odciążeniu do ćwiczeń z dawkowanym oporem i mają na celu utrzymanie pełnego zakresu ruchów kończyny, dalsze wzmocnienie siły osłabionych mięśni oraz poprawę koordynacji nerwowo-mięśniowej. Umiejętność wykonywania wolnych ćwiczeń czynnych przez pacjentów z COVID-19 stanowi punkt wyjścia do ich pionizacji i uruchamiania, zarówno po dłuższym, jak i krótszym unieruchomieniu. Chory, wykonując ćwiczenia czynne wolne, jest w stanie samodzielnie pokonać ciężar danego odcinka ciała (ocena siły mięśniowej w skali Lovetta wynosi wówczas przynajmniej 3), a kinezyterapia przyjmuje w końcowym w efekcie formę ćwiczeń ogólnousprawniających. Warto także podkreślić, że ćwiczenia stawów skokowych poprzez uruchamianie pompy mięśniowej łydki, tzw. serca obwodowego, stanowią poza heparyną kluczowy element profilaktyki przeciwzakrzepowej. Pacjent wykonuje równocześnie i naprzemiennie ćwiczenia w stawach skokowych. Są to zgięcia grzbietowe i podeszwowe stóp w rytmie oddechowym 16–18/min oraz krążenia stóp. Powszechnie przyjmuje się, że aby skutecznie zapobiec ryzyku zakrzepicy, pacjent powinien wykonać około 1000 różnych ruchów kończynami dolnymi dziennie. Można też zalecić choremu wykonywanie przez minutę ćwiczeń stawów skokowych z częstością co pół godziny. Początkowo ćwiczenia obejmują małe grupy mięśniowe i dystalne części ciała, a z czasem, w kolejnych etapach rehabilitacji, większe grupy mięśniowe i proksymalne części ciała8.
Jeżeli stan pacjenta z COVID-19 na to pozwala, to przechodzi się do kolejnego etapu uruchamiania. Fizjoterapeuta, asekurując chorego, pomaga mu usiąść na łóżku ze spuszczonymi nogami. Pierwsze próby tej częściowej pionizacji są dla chorego zwykle bardzo wyczerpujące i trwają krótko ze względu na znaczne osłabienie, duszność, kilku- lub nawet kilkunastoprocentowy spadek saturacji i zaburzenia ortostatyczne. Już pozycja siedząca jest ćwiczeniem równoważnym, angażującym stosunkowo dużą grupę mięśniową, więc chory szybko odczuwa zmęczenie i chce się położyć. W kolejnych próbach siadania ze spuszczonymi nogami tolerancja chorego na wysiłek powinna zwiększać się i można wprowadzać ćwiczenia oddechowe, ćwiczenia przeciwzakrzepowe, ogólnousprawniające i efektywnego kaszlu o większej intensywności. Chory jest także inhalowany i oklepywany. Na tym etapie usprawniania warto wspomnieć o rehabilitacji funkcjonalnej. W pozycji siedzącej ze spuszczonym nogami chory pod nadzorem fizjoterapeuty powinien próbować samodzielnie jeść, pić, czesać się czy skorzystać z telefonu komórkowego. Kliniczne doświadczenia pokazują, że możliwość rozmowy z bliskimi stanowi silny bodziec motywacyjny do dalszego usprawniania dla chorych. W trakcie ćwiczeń pacjent pozostaje pod stałą kontrolą monitorów rejestrujących zapis EKG, częstość pracy serca (CAS), ciśnienia tętniczego (CTK) oraz saturacji – wysycenia hemoglobiny tlenem (SpO2%) pulsoksymetrem, co umożliwia ocenę jego aktualnego stanu i efektywności stosowanych ćwiczeń, a także ich odpowiednie dozowanie. Jeżeli chory z COVID-19 dobrze toleruje wysiłek, to w kolejnych dobach można przystąpić do próby pionizacji. W asyście i z pomocą fizjoterapeuty chory staje przy łóżku, opierając się o balkonik. Procedura ta jest wykonywana kilkakrotnie i przeplatana krótkimi odpoczynkami oraz ćwiczeniami oddechowymi w pozycji siedzącej.
Rehabilitacja na oddziale intensywnej terapii rozintubowanych pacjentów z COVID-19 oddychających spontanicznie prowadzona jest ok. 20 min 2–3 razy dziennie. Należy podkreślić, że to aktualny stan pacjenta i jego możliwości psychoruchowe ostatecznie pozwalają dobrać odpowiednią, zindywidualizowaną dawkę ćwiczeń leczniczych9. Spadek saturacji w czasie ćwiczeń do SpO2 75% i mniej, niska saturacja wyjściowa (SpO2 85% i mniej), duszność, ból, gorączka 38°C, wysokie wartości CTK 185/100 mmHg i więcej, CAS 135/min i więcej są przeciwskazaniami do rehabilitacji albo wskazaniem do jej przerwania i odpoczynku, zwiększenia podaży tlenu i ewentualnej konsultacji z anestezjologiem9.
Jeżeli leczenie chorego z COVID-19 postępuje zgodnie z przewidzianym tokiem, to pacjent jest przewożony na oddział internistyczny, gdzie rozpoczyna drugi etap rehabilitacji szpitalnej. Cele tego etapu fizjoterapii obejmują poprawę parametrów oddechowych i zwiększanie wydolności fizycznej przez dalsze intensywne uruchamianie, intensyfikację ćwiczeń oddechowych, zwiększenie samodzielności pacjenta w zakresie samoobsługi i codziennej aktywności.
Postępowanie fizjoterapeutyczne w leczeniu infekcji COVID-19 – na oddziale internistycznym
Choroba COVID-19 dotyczy przede wszystkim układu oddechowego, ale konsekwencje przebycia zakażenia są widoczne w całym organizmie ludzkim, szczególnie w układach narządach ruchu, sercowo-naczyniowym i neurologicznym. U pacjentów z COVID-19 przebywających na szpitalnych oddziałach internistycznych często przez kilka, kilkanaście dni i więcej utrzymuje się duszność, kaszel, gorączka i osłabienie oraz obniżona saturacja. Wartości prawidłowe saturacji SpO2 to 94–99%, a dla chorych z POChP 88–92%10. Objawy te znacznie obniżają wydolność chorych. Powszechnie wiadomo, że hospitalizacja sama w sobie wiąże się z ograniczeniem codziennej aktywności. Chorzy z COVID-19 spędzają dużo czasu w łóżku, w pozycji leżącej, co zmniejsza możliwości oddechowe płuc. Ponadto trafiają oni do szpitala zwykle już mocno osłabieni, a przez stałą bierną tlenoterapię na wąsach czy masce tlenowej z butli lub z centralnego gniazda montowanego na panelu w ścianie, mają ograniczone możliwości poruszania się poza obręb łóżka. Dodatkowo pogłębia to deficyt dawki ruchu. Jeżeli nie ma przeciwskazań, pacjenci powinni być mobilizowani do nawet krótkich spacerów po oddziale czy sali szpitalnej. Chorzy mogą poruszać się samodzielnie lub w asyście fizjoterapeuty, pielęgniarki czy opiekuna medycznego z wykorzystaniem chodzika. Prowadzona jest także gimnastyka oddechowa (ryc. 5, 6), oklepywanie (ryc. 7), ćwiczenia przeciwzakrzepowe i ogólnousprawniające, indywidualnie dobrane do potrzeb, możliwości i aktualnego stanu pacjenta, po konsultacji z lekarzem internistą. Należy pamiętać o kontroli saturacji mierzonej za pomocą pulsoksymetra napalcowego. Kilku- czy kilkunastoprocentowy spadek saturacji w czasie podejmowanego wysiłku obliguje do przerwania ćwiczeń, odpoczynku, podania tlenu lub zwiększenia jego przepływu na wąsach tlenowych czy masce twarzowej. Maksymalny przepływ tlenu na wąsach wynosi 4–6 l/min, a minimalny przepływ na masce bez rezerwuaru 5 l/min11. Początkowo, w czasie prowadzonej rehabilitacji, pacjenci zwykle desaturują nawet do siedemdziesięciu kilku procent. Nie może to jednak prowadzić to całkowitej rezygnacji z podejmowania kolejnych prób zwiększania wydolności fizycznej, ale jedynie do modyfikacji rehabilitacji. Po odpoczynku i podaniu tlenu na wąsach czy masce twarzowej oraz normalizacji saturacji do wartości przynajmniej 95–96% prowadzi się kolejne ćwiczenia lecznicze. Kliniczne doświadczenia własne pokazują, że jeżeli wszystko postępuje zgodnie z tokiem leczenia farmakologicznego, to prowadzona kinezyterapia poprawia wydolność fizyczną chorego, a w kolejnych dniach rehabilitacji szpitalnej saturacja nie podlega już dużym spadkom i szybciej powraca do wartości prawidłowych w spoczynku po wysiłku. Nie bez znaczenia jest motywowanie pacjenta i przekonanie go o celowości wykonywania ćwiczeń oraz konieczności samodzielnego ich wykonywania w ciągu dnia.

Uwzględniając przebieg choroby, biorąc pod uwagę indywidualną tolerancję wysiłku, można już w szpitalu wprowadzić trening marszowy (ryc. 8) lub trening wydolnościowy na ergometrze rowerowym (ryc. 9), co znacząco wpływa na poprawę tolerancji wysiłku. Trening wykonywany jest początkowo w asyście fizjoterapeuty, a następnie samodzielnie.
Fizjoterapia prowadzona jest w granicach tętna submaksymalnego (70–85% HRmax), a nawet 50–65% HRmax, oraz subiektywnego odczucia duszności/zmęczenia przez pacjenta (do 3 pkt w zmodyfikowanej skali Borga, gdzie zmęczenie jest średniego stopnia, a duszność umiarkowana) przy stałej kontroli saturacji ze względu na duże wahania tego parametru12. Postępowanie fizjoterapeutyczne musi uwzględniać dodatkowe czynniki wpływające na obniżoną saturację, np. POChP, naukę prawidłowego oddychania z uwzględnieniem wdechu nosem i wydechu ustami oraz spłycenie oddechu, które może skutkować desaturacją. U pacjentów z zaburzeniami równowagi do ostrożnego treningu marszowego wykorzystuje się chodzik (ryc. 10). W indywidualnej kinezyterapii unika się przedłużonych i wyczerpujących treningów lub aktywności o dużej intensywności. Ponieważ u części chorych pojawia się przeciążenie mięśni wydechowych na skutek przewlekłego kaszlu, wprowadza się także ćwiczenia rozluźniające mięśnie obręczy barkowej i klatki piersiowej.
W ramach oceny czynnościowej pacjenta można wykonać test dwuminutowego marszu lub zmodyfikowany test 30 sekund STST (ang. 30 seconds sit to stand test), tj. test siadania i wstawania z krzesła, marsz w miejscu, ocenę siły chwytu, próbę stania jednonóż, a u pacjentów zdrowszych test 6-minutowy (6MWT)12.
Zarówno dane z piśmiennictwa, jak i doświadczenia własne pokazują, że u pacjentów z COVID-19 wykrywa się często zaburzenia natury psychicznej, jak lęk czy depresja13. Związane jest to jest z długim pobytem w szpitalu pośród medycznego personelu ubranego w specjalistyczne skafandry, maski i gogle14, z zagrożeniem utraty życia czy izolacją od rodziny. Odpowiednio dopasowane do potrzeb pacjenta ćwiczenia fizyczne zmniejszają nasilenie depresji, w tym objawy takie jak zaburzenia nastroju, apetytu czy snu12. Farmakologiczna terapia przeciwlękowa i przeciwdepresyjna powinna być uzupełniona wsparciem psychologicznym ze strony fizjoterapeuty, pielęgniarki, opiekuna medycznego, dietetyczki, kapelana i oczywiście lekarza, czyli całego interdyscyplinarnego zespołu. Na podstawie doświadczeń klinicznych minionego roku przypuszcza się, że rozmowy z pacjentami, żarty, śpiew, modlitwa, zachęta do czytania, rozwiazywania krzyżówek, rozmowy telefoniczne z bliskimi poprawiają nastrój, koncentrację i pamięć oraz pogłębiają efekty terapeutyczne, mobilizując siły witalne chorych tak potrzebne do walki z COVID-19.
Wnioski
Pacjenci hospitalizowani z powodu COVID-19 powinni być rehabilitowani już przy łóżku chorego na oddziałach szpitalnych, również na oddziale intensywnej terapii, do momentu wyrównania stanu i wypisu do domu. Profesjonalna, kompleksowa, indywidualnie dobrana fizjoterapia chorych z COVID-19 jest integralnie związana z opieką pielęgniarską i lekarską. Autorzy deklarują brak konfliktu interesów.
Piśmiennictwo:
1. Chalmers JD, Crichton ML, Goeminne PC i wsp. Management of hospitalised adults with coronavirus disease 2019 (COVID-19): a European Respiratory Society living guideline. Eur Respir J 2021; 57: 2100048.
2. Szczegielniak J. Rola fizjoterapii w pokonywaniu skutków choroby COVID-19. Rehabil Prakt 2021; 2: 13-14.
3. Guan WJ, Ni ZY, Hu Y i wsp. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020; 382: 1708-1720.
4. Spannbauer A, Berwecki A, Ridan T i wsp. Wybrane aspekty rehabilitacji u chorych leżących. W: Leczenie ran przewlekłych. Szewczyk MT, Jawień A (red.). PZWL, Warszawa 2019, 184-216.
5. Zwoliński T, Szamotulska J, Kwiecień-Jaguś K i wsp. Rehabilitacja oddechowa pacjentów wentylowanych mechanicznie – mobilizacja klatki piersiowej. Wiedza Prakt 2016; 6: 34-40.
6. Kózka M. Przedłużone unieruchomienie i usprawnianie chorego. W: Anestezjologia i intensywna opieka. Woławicka L (red.). PZWL, Warszawa 2014; 337-380.
7. Szewczyk MT, Cwajda-Białasik J, Mościcka P i wsp. Leczenie odleżyn – zalecenia Polskiego Towarzystwa Leczenia Ran. Część II. Treatment of pressure ulcers – recommendations of the Polish Wound Management Association. Part II. Leczenie Ran 2020; 17: 151-184.
8. Spannbauer A, Berwecki A, Chwała M i wsp. Rehabilitacja chorych z miażdżycowym niedokrwieniem kończyn dolnych, poddawanych zabiegom przęsłowania aortalno-dwuudowego. Pielęg Chir Angiol 2014; 1: 8-14.
9. Szewczyk MT, Kózka M, Cierzniakowska K i wsp. Wytyczne: Profilaktyka odleżyn – zalecenia Polskiego Towarzystwa Leczenia Ran. Część I. Prophylaxis of the pressure ulcers – recommendations of the Polish Wound Management Association. Part I. Leczenie Ran 2020; 17: 113-146.
10. Chomoncik M, Nitecki J, Poparda W. Kwalifikowana pierwsza pomoc w Krajowym Systemie Ratowniczo-Gaśniczym. PZWL, Warszawa 2018.
11. Gaszyński W. Postępowanie anestezjologiczne na oddziale pooperacyjnym. W: Anestezjologia i Intensywna Terapia. PZWL, Warszawa 2015, 202-213.
12. Bal-Bocheńska M, Batycka-Stachnik B, Bogacz K i wsp. Rekomendacje zespołu ekspertów dotyczące postępowania fizjoterapeutycznego w leczeniu infekcji COVID-19 i powikłań poinfekcyjnych. Rehabil Prakt 2021; 2: 25-34.
13. Taquet M, Luciano S, Geddes JR i wsp. Bidirectional associations between COVID-19 and psychiatric disorder: retrospective cohort studies of 62 354 COVID-19 cases in the USA. Lancet Psychiatr 2021; 8: 130-140.
14. Michalik A, Kolonko J, Maciejewski D i wsp. Pacjent z podejrzeniem lub potwierdzeniem COVID-19 – co każda pielęgniarka wiedzieć powinna. Pielęg Chir Angiol 2020; 4: 129-136.
Artykuł opublikowano w „Pielęgniarstwie Chirurgicznym i Angiologicznym” 3/2021.

Źródło:
Pielęgniarstwo Chirurgiczne i Angiologiczne/Anna Spannbauer, Arkadiusz Berwecki, Bożena Kocik, Piotr Mika i Anita Kulik
Pielęgniarstwo Chirurgiczne i Angiologiczne/Anna Spannbauer, Arkadiusz Berwecki, Bożena Kocik, Piotr Mika i Anita Kulik


















