Leczenie zaburzeń węglowodanowych – obesitocentryczne czy glukocentryczne?

Nie ma konfliktu między spojrzeniem obesitocentrycznym i glukocentrycznym w leczeniu zaburzeń węglowodanowych. Redukcja masy ciała jest celem równorzędnym z kontrolą glikemii. Związana z otyłością insulinooporność jest podstawowym mechanizmem patogenezy cukrzycy typu 2. O tym w „Kurierze Medycznym” mówi dr hab. n. med. Alina Kuryłowicz.
– Cukrzyca to najczęstsze powikłanie metaboliczne choroby otyłościowej, przy czym kobiety są nim dwukrotnie częściej zagrożone niż mężczyźni. Ryzyko wystąpienia cukrzycy rośnie proporcjonalnie do wskaźnika masy ciała (body mass index – BMI) – mówi dr hab. n. med. Alina Kuryłowicz, prof. CMKP, z Kliniki Chorób Wewnętrznych i Gerontokardiologii Centrum Medycznego Kształcenia Podyplomowego.
Dlaczego otyłość zwiększa ryzyko cukrzycy
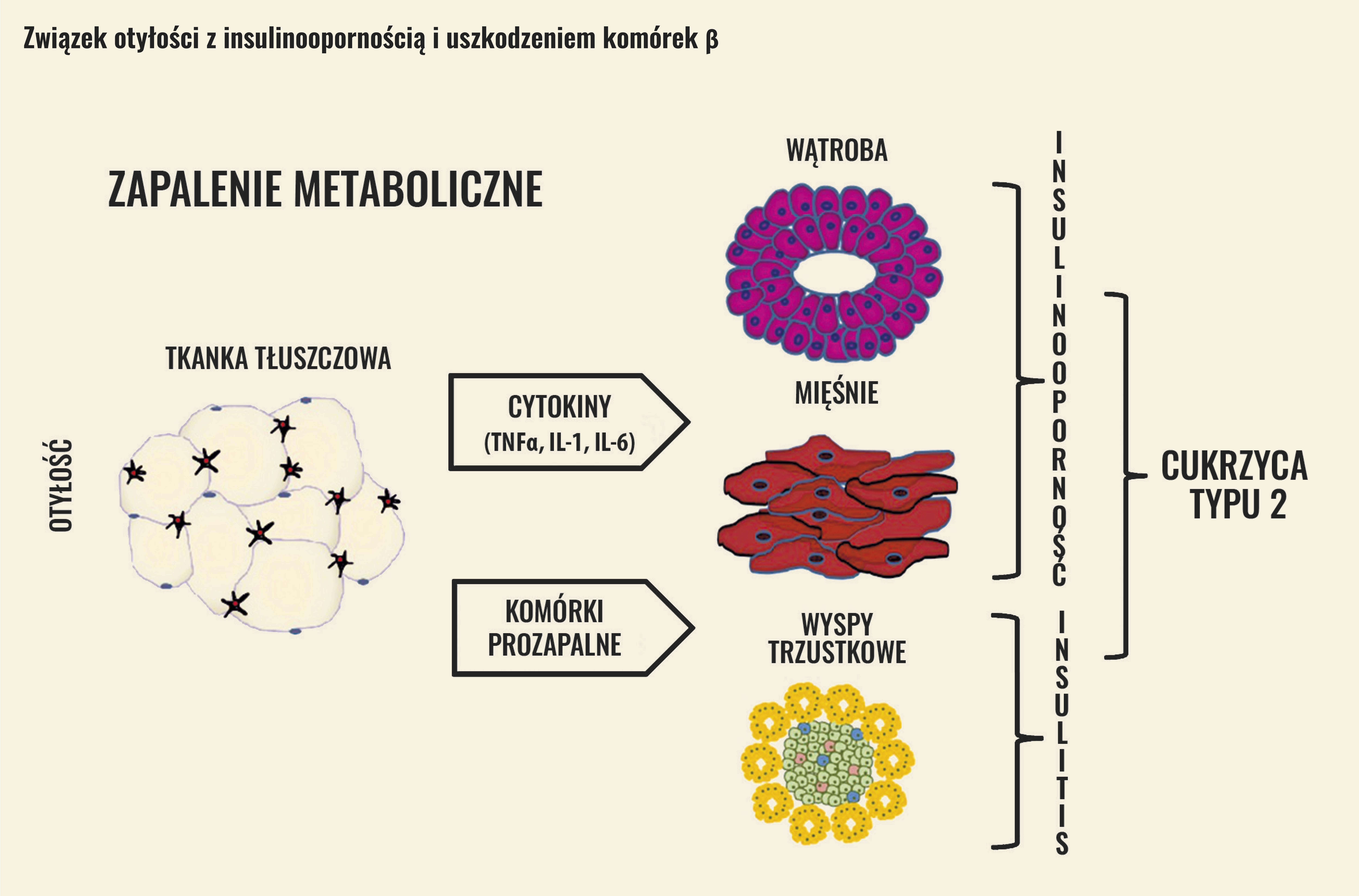
– Otyłość jest czynnikiem ryzyka insulinooporności. Dodatkowo przeładowana substancjami odżywczymi tkanka tłuszczowa produkuje wiele substancji, które nie dość, że nasilają insulinooporność w narządach takich jak wątroba czy mięśnie, to jeszcze uszkadzają komórki beta wysp trzustkowych. Otyłość sprzyja zatem nie tylko insulinooporności, lecz także zaburzeniom wydzielania insuliny – zauważa prof. Alina Kuryłowicz.
Ekspertka zwraca uwagę, że opisany proces można w porę zawrócić. Są badania pokazujące, że redukcja tkanki tłuszczowej pomaga przywrócić naturalną wrażliwość na insulinę i poprawić funkcjonowanie wysp trzustkowych, a zatem zredukować hiperinsulinemię. Dlatego postępowanie proponowane chorym na cukrzycę typu 2 jest tożsame z tym, co zaleca się w leczeniu choroby otyłościowej – te działania powinny być równoległe.
– Przykładowo, zalecenia żywieniowe dla chorych na cukrzycę są takie, jakie możemy zaproponować większości pacjentów chorych na otyłość. Różnica jest taka, że w przypadku tych drugich staramy się, by węglowodany o niskim indeksie glikemicznym stanowiły najwyżej 50 proc. diety, a powstałą niszę wypełniło białko. W ten sposób jesteśmy w stanie u tych osób zwiększyć wrażliwość na insulinę i tym samym zmniejszyć hiperinsulinemię. Nie ma lepszej metody zwiększania wrażliwości tkanek na insulinę niż aktywność fizyczna. Zalecamy ją zarówno chorym na cukrzycę typu 2, jak i chorym na otyłość. Jest wiele badań pokazujących, że interwencje behawioralne mają korzystny wpływ na glikemię i obniżenie masy ciała – przypomina prof. Alina Kuryłowicz.
Rozbudowana farmakoterapia
– W algorytmie leczenia cukrzycy typu 2 jest taka ścieżka, która prowadzi w kierunku redukcji masy ciała. Jeżeli jest ona priorytetem, na pierwszy plan wysuwają się agoniści receptora GLP-1 oraz inne leki, o których wiemy, że mają korzystny wpływ na masę ciała, czyli metformina i inhibitory SGLT2 oraz gliptyny, jeżeli zależy nam, żeby masa ciała pozostała neutralna. Mamy też leki, które nie są zarejestrowane stricte do leczenia cukrzycy, ale do leczenia otyłości. Powinniśmy rozważyć, kiedy po nie sięgnąć – wyjaśnia prof. Alina Kuryłowicz.
Metformina w niewielkim stopniu, ale jednak powoduje redukcję masy ciała.
– Jest to lek na pewno korzystny z punktu widzenia masy ciała mierzonej nie tylko w kilogramach, lecz także na podstawie BMI i obwodu pasa – ocenia ekspertka.
Na redukcję masy ciała korzystnie wpływają też flozyny (inhibitory SGLT2). Stosowanie leku z tej grupy – empagliflozyny – w zależności od dawki wiąże się z redukcją średnio od 2,5 kg (dawka 10 mg) do 4,5 kg (dawka 25 mg) rocznie.
– Inhibitory SGLT2 to leki przede wszystkim dla chorych na cukrzycę typu 2 z bardzo wysokim ryzykiem sercowo-naczyniowym, przewlekłą chorobą nerek oraz z niewydolnością serca z zachowaną frakcją wyrzutową. To jedyne leki, co do których udowodniono, że poprawiają przeżycie w tego typu niewydolności serca, najczęstszej u chorych na otyłość – mówi prof. Alina Kuryłowicz.
Agoniści GLP-1 to ulubiona grupa leków diabetologów zorientowanych na obesitologię.
– Dostępne są trzy – liraglutyd, semaglutyd i dulaglutyd, do przyjmowania w formie iniekcji i doustnie. Dwa pierwsze leki są zarejestrowane do leczenia otyłości. Nie zanosi się na to, żeby dulaglutyd miał uzyskać rejestrację w tym wskazaniu, ale możemy w pełni korzystać z jego działania u chorych na cukrzycę typu 2 – komentuje prof. Alina Kuryłowicz.
– Agoniści GLP-1 zwiększają insulinowrażliwość, redukując tkankę tłuszczową, poprawiają również funkcje komórek beta. Działają więc na dwa podstawowe mechanizmy leżące u podstaw rozwoju cukrzycy typu 2. Są to leki przeznaczone dla osób ze stanem przedcukrzycowym, cukrzycą typu 2, miażdżycą naczyń, bezdechem sennym i zespołem policystycznych jajników – dodaje specjalistka.
Lek tylko na otyłość też pomaga w leczeniu cukrzycy
Niestety, za pomocą leków przeciwcukrzycowych nie zawsze uda się osiągnąć redukcję masy ciała. Między innymi dlatego, że nawet u 40 proc. chorych otyłość ma podłoże psychogenne. Wielu chorych ma zaburzenia odżywiania, jest uzależnionych od jedzenia, je kompulsywnie.
– Dla tych chorych przeznaczony jest lek zarejestrowany nie do leczenia cukrzycy, ale do leczenia otyłości – kombinacja bupropionu z naltreksonem. Działa on na ośrodek nagrody, więc sprawdza się u tych pacjentów, u których konieczne jest jego pobudzenie w inny sposób niż jedzeniem – wyjaśnia ekspertka.
– Choć nie jest to leczenie skierowane na cukrzycę i kontrolę glikemii, to redukcja masy ciała rzędu 8 kg oczywiście wpływa korzystnie na glikemię w mechanizmie redukcji tkanki tłuszczowej i zwiększenia wrażliwości na insulinę – dodaje.
Grupą chorych, którzy dodatkowo skorzystają z tego leku, są osoby zamierzające zerwać z nałogiem palenia, bo bupropion jest zarejestrowany do leczenia uzależnienia od nikotyny.
– Orlistat jest lekiem znanym od wielu lat, z którym mamy dobre doświadczenia, jeżeli chodzi o redukcję masy ciała, ale jednocześnie ma on działania niepożądane. Redukcja masy ciała spowodowana stosowaniem orlistatu przekłada się na poprawę kontroli glikemii. De facto każda redukcja masy ciała – bez względu na to, w jaki sposób zostanie osiągnięta – będzie się wiązała z poprawą glikemii – komentuje ekspertka.
Operacje bariatryczne powodują obniżenie glikemii
– Farmakoterapia też czasem ma swój kres. Chorym, dla których leki to za mało, możemy zaproponować zabiegi z zakresu chirurgii metabolicznej. Są one idealne z punktu widzenia zwalczania patogenezy cukrzycy. Jest to bowiem metoda zarówno zwiększenia wrażliwości na insulinę poprzez wpływ na metabolizm tkanki tłuszczowej, jak i zwiększenia wydzielania insuliny, głownie poprzez wpływ na hormony inkretynowe GLP-1 i GIP – wyjaśnia prof. Alina Kuryłowicz.
W Polsce spośród operacji bariatrycznych najczęściej wykonywana jest rękawowa resekcja żołądka. Niestety, jest ona najmniej skuteczna z tego rodzaju zabiegów – częstość remisji wynosi ok. 50 proc. w skali roku. W przypadku zabiegów bardziej agresywnych szanse na powodzenie są zdecydowanie większe.
– Operacje bariatryczne powodują obniżenie glikemii. Mamy twarde dane pokazujące, że te zabiegi pozwalają zredukować, a także wycofać część powikłań związanych z cukrzycą, na przykład albuminurię – mówi ekspertka.
Tekst pochodzi z „Kuriera Medycznego” 8/2022. Czasopismo można zamówić na stronie: www.termedia.pl/km/prenumerata.

Dlaczego otyłość zwiększa ryzyko cukrzycy
– Otyłość jest czynnikiem ryzyka insulinooporności. Dodatkowo przeładowana substancjami odżywczymi tkanka tłuszczowa produkuje wiele substancji, które nie dość, że nasilają insulinooporność w narządach takich jak wątroba czy mięśnie, to jeszcze uszkadzają komórki beta wysp trzustkowych. Otyłość sprzyja zatem nie tylko insulinooporności, lecz także zaburzeniom wydzielania insuliny – zauważa prof. Alina Kuryłowicz.
Ekspertka zwraca uwagę, że opisany proces można w porę zawrócić. Są badania pokazujące, że redukcja tkanki tłuszczowej pomaga przywrócić naturalną wrażliwość na insulinę i poprawić funkcjonowanie wysp trzustkowych, a zatem zredukować hiperinsulinemię. Dlatego postępowanie proponowane chorym na cukrzycę typu 2 jest tożsame z tym, co zaleca się w leczeniu choroby otyłościowej – te działania powinny być równoległe.
– Przykładowo, zalecenia żywieniowe dla chorych na cukrzycę są takie, jakie możemy zaproponować większości pacjentów chorych na otyłość. Różnica jest taka, że w przypadku tych drugich staramy się, by węglowodany o niskim indeksie glikemicznym stanowiły najwyżej 50 proc. diety, a powstałą niszę wypełniło białko. W ten sposób jesteśmy w stanie u tych osób zwiększyć wrażliwość na insulinę i tym samym zmniejszyć hiperinsulinemię. Nie ma lepszej metody zwiększania wrażliwości tkanek na insulinę niż aktywność fizyczna. Zalecamy ją zarówno chorym na cukrzycę typu 2, jak i chorym na otyłość. Jest wiele badań pokazujących, że interwencje behawioralne mają korzystny wpływ na glikemię i obniżenie masy ciała – przypomina prof. Alina Kuryłowicz.
Rozbudowana farmakoterapia
– W algorytmie leczenia cukrzycy typu 2 jest taka ścieżka, która prowadzi w kierunku redukcji masy ciała. Jeżeli jest ona priorytetem, na pierwszy plan wysuwają się agoniści receptora GLP-1 oraz inne leki, o których wiemy, że mają korzystny wpływ na masę ciała, czyli metformina i inhibitory SGLT2 oraz gliptyny, jeżeli zależy nam, żeby masa ciała pozostała neutralna. Mamy też leki, które nie są zarejestrowane stricte do leczenia cukrzycy, ale do leczenia otyłości. Powinniśmy rozważyć, kiedy po nie sięgnąć – wyjaśnia prof. Alina Kuryłowicz.
Metformina w niewielkim stopniu, ale jednak powoduje redukcję masy ciała.
– Jest to lek na pewno korzystny z punktu widzenia masy ciała mierzonej nie tylko w kilogramach, lecz także na podstawie BMI i obwodu pasa – ocenia ekspertka.
Na redukcję masy ciała korzystnie wpływają też flozyny (inhibitory SGLT2). Stosowanie leku z tej grupy – empagliflozyny – w zależności od dawki wiąże się z redukcją średnio od 2,5 kg (dawka 10 mg) do 4,5 kg (dawka 25 mg) rocznie.
– Inhibitory SGLT2 to leki przede wszystkim dla chorych na cukrzycę typu 2 z bardzo wysokim ryzykiem sercowo-naczyniowym, przewlekłą chorobą nerek oraz z niewydolnością serca z zachowaną frakcją wyrzutową. To jedyne leki, co do których udowodniono, że poprawiają przeżycie w tego typu niewydolności serca, najczęstszej u chorych na otyłość – mówi prof. Alina Kuryłowicz.
Agoniści GLP-1 to ulubiona grupa leków diabetologów zorientowanych na obesitologię.
– Dostępne są trzy – liraglutyd, semaglutyd i dulaglutyd, do przyjmowania w formie iniekcji i doustnie. Dwa pierwsze leki są zarejestrowane do leczenia otyłości. Nie zanosi się na to, żeby dulaglutyd miał uzyskać rejestrację w tym wskazaniu, ale możemy w pełni korzystać z jego działania u chorych na cukrzycę typu 2 – komentuje prof. Alina Kuryłowicz.
– Agoniści GLP-1 zwiększają insulinowrażliwość, redukując tkankę tłuszczową, poprawiają również funkcje komórek beta. Działają więc na dwa podstawowe mechanizmy leżące u podstaw rozwoju cukrzycy typu 2. Są to leki przeznaczone dla osób ze stanem przedcukrzycowym, cukrzycą typu 2, miażdżycą naczyń, bezdechem sennym i zespołem policystycznych jajników – dodaje specjalistka.
Lek tylko na otyłość też pomaga w leczeniu cukrzycy
Niestety, za pomocą leków przeciwcukrzycowych nie zawsze uda się osiągnąć redukcję masy ciała. Między innymi dlatego, że nawet u 40 proc. chorych otyłość ma podłoże psychogenne. Wielu chorych ma zaburzenia odżywiania, jest uzależnionych od jedzenia, je kompulsywnie.
– Dla tych chorych przeznaczony jest lek zarejestrowany nie do leczenia cukrzycy, ale do leczenia otyłości – kombinacja bupropionu z naltreksonem. Działa on na ośrodek nagrody, więc sprawdza się u tych pacjentów, u których konieczne jest jego pobudzenie w inny sposób niż jedzeniem – wyjaśnia ekspertka.
– Choć nie jest to leczenie skierowane na cukrzycę i kontrolę glikemii, to redukcja masy ciała rzędu 8 kg oczywiście wpływa korzystnie na glikemię w mechanizmie redukcji tkanki tłuszczowej i zwiększenia wrażliwości na insulinę – dodaje.
Grupą chorych, którzy dodatkowo skorzystają z tego leku, są osoby zamierzające zerwać z nałogiem palenia, bo bupropion jest zarejestrowany do leczenia uzależnienia od nikotyny.
– Orlistat jest lekiem znanym od wielu lat, z którym mamy dobre doświadczenia, jeżeli chodzi o redukcję masy ciała, ale jednocześnie ma on działania niepożądane. Redukcja masy ciała spowodowana stosowaniem orlistatu przekłada się na poprawę kontroli glikemii. De facto każda redukcja masy ciała – bez względu na to, w jaki sposób zostanie osiągnięta – będzie się wiązała z poprawą glikemii – komentuje ekspertka.

Operacje bariatryczne powodują obniżenie glikemii
– Farmakoterapia też czasem ma swój kres. Chorym, dla których leki to za mało, możemy zaproponować zabiegi z zakresu chirurgii metabolicznej. Są one idealne z punktu widzenia zwalczania patogenezy cukrzycy. Jest to bowiem metoda zarówno zwiększenia wrażliwości na insulinę poprzez wpływ na metabolizm tkanki tłuszczowej, jak i zwiększenia wydzielania insuliny, głownie poprzez wpływ na hormony inkretynowe GLP-1 i GIP – wyjaśnia prof. Alina Kuryłowicz.
W Polsce spośród operacji bariatrycznych najczęściej wykonywana jest rękawowa resekcja żołądka. Niestety, jest ona najmniej skuteczna z tego rodzaju zabiegów – częstość remisji wynosi ok. 50 proc. w skali roku. W przypadku zabiegów bardziej agresywnych szanse na powodzenie są zdecydowanie większe.
– Operacje bariatryczne powodują obniżenie glikemii. Mamy twarde dane pokazujące, że te zabiegi pozwalają zredukować, a także wycofać część powikłań związanych z cukrzycą, na przykład albuminurię – mówi ekspertka.
Tekst pochodzi z „Kuriera Medycznego” 8/2022. Czasopismo można zamówić na stronie: www.termedia.pl/km/prenumerata.

Źródło:
Kurier Medyczny
Kurier Medyczny